 |
Переломы фаланг пальцев стопы
|
|
|
|
Травматология
V курс
лечебный факультет
педиатрический факультет
медико-профилактический факультет
IV курс
стоматологический факультет
Владикавказ 2012
Обсуждено на заседании кафедры
травматологии и ортопедии с ВПХ
№ протокола ________
«____» ______________ 2012 года
«УТВЕРЖДАЮ»
зав. кафедрой _____________ Сабаев С.С.
Авторы: заведующий кафедрой, профессор, доктор медицинских наук
Сабаев С.С.,
ассистент кафедры, кандидат медицинских наук
Калоев С.З.,
Рецензенты: доктор медицинских наук, профессор Тотиков В.З.,
доктор медицинских наук, профессор Мильзихов Г.Б.
Цель занятия.
Познакомить студентов с классификацией повреждений кисти и стопы, научить студентов клиническому обследованию больных с травмой кисти и стопы, сформировать у студентов умение проводить рентгенологическую диагностику этих повреждений, уметь оказывать при этих повреждениях первую врачебную помощь.
После практического занятия студент должен ЗНАТЬ:
После практического занятия студент должен ЗНАТЬ:
1. Механизм травмы костей кисти и стопы.
2. Классификацию повреждений костей кисти и стопы.
3. Клинические симптомы повреждений кисти и стопы.
4. Рентгенологическую семиотику этих повреждений.
5. Принципы лечения повреждений кисти и стопы.
6. Принципы оказания первой врачебной помощи при повреждениях кисти и стопы.
После практического занятия студент должен УМЕТЬ:
1. Выяснить жалобы и собрать анамнез у больных с повреждениями кисти и стопы.
2. Провести клиническое обследование больного с различными повреждениями кисти и стопы.
3. Интерпретировать рентгенологические данные.
4. Сформулировать диагноз повреждений кисти и стопы.
|
|
|
5. Оказать первую врачебную помощь больным с повреждением кисти и стопы.
Содержание занятия:
Переломы костей кисти
Переломы костей кисти встречаются достаточно часто и составляют свыше 30% переломов всех костей. Различают закрытые и открытые переломы костей кисти: переломы трубчатых (фаланги и пястные кости) и губчатых (кости запястья) костей; со смещением и без смещения; неосложненные и осложненные (сдавление или повреждение сухожилий, сосудов, нервов); диафизарные и внутрисуставные; по характеру линии излома — косые, поперечные, косо поперечные, оскольчатые, вколоченные, переломо-вывихи, а по количеству сломанных костей — изолированные и множественные.
Строение кисти:
ЗАПЯСТЬЕ, carpus. Расположено между костями предплечья и пясти. Состоит из восьми костей.
4 Ладьевидная кость, os schaphoideum.
5 Бугорок ладьевидной кости, tuberculum ossis scaphoidei..
 6 Полулунная кость, os lunatum
6 Полулунная кость, os lunatum
7 Трехгранная кость, os triquetrum.
8 Гороховидная кость, os pisiforme.
9 Кость-трапеция, os trapezium.
10 Бугорок кости-трапеции, tub. ossis trapezii.
11 Трапециевидная, os trapezoideum
12 Головчатая кость, os capitatum.
13 Крючковидная кость, os hamatum.
14 Крючок крючковидной кости, hamulus ossis hamaii.
15 Борозда запястья, sulcus carpi.
16 ПЯСТЬ, metacarpus.
17 I - V пястные кости, ossa metacarpi (metacarpalia
18 Основание пястной кости, basis metacarpalis.
19 Тело пястной кости, corpus metacarpals.
20 Головка пястной кости, caput metacarpal.
21 Третья пястная кость, os metacarpaltertium.
22 Шиловидный отросток, processus styloideus.
23 Кости пальцев (фаланги), ossa digitorum (phalanges).
24 Фаланги, phalanges.
25 Проксимальная фаланга, phalanx proximalis.
26 Средняя фаланга, phalanx media.
27 Дистальная фаланга, phalanx distalis.
28 Бугристость дисталъной фаланги, tuberositas phalangis distalis.
29 Основание фаланги, basis phalangis.
30 Тело фаланги, corpus phalangis.
31 Головка (блок) фаланги, caput (trochlea) phalangis.
32 Сесамовидные кости, ossa sesamoidea.
Среди переломов костей запястья переломы ладьевидной кости составляют 61-88 %, полулунной — до 12 % и значительно редко встречаются переломы остальных костей запястья.
|
|
|
Перелом ладьевидной кости.
 Это повреждение происходит при падении с упоромналадонь или при прямом ударе по ладони, при ударе кулаком о твердый предмет. В клинической картине характерны припухлость, болезненность в области "анатомической табакерки, болезненна нагрузка по оси I-П пальцев, ограничение движений в лучезапястном суставе в тыльно-лучевом направлении, слабость при захватывании предметов рукой и невозможность полного сжатия кисти в кулак. Для уточнения диагноза рентгенограммы необходимо делать в трех проекциях: переднезадней, боковой и косой (3/4). В сомнительном случае надо повторить рентгенографию через 2-3 недели, когда наступает резорбция кости в месте перелома и линия перелома становится более заметной.
Это повреждение происходит при падении с упоромналадонь или при прямом ударе по ладони, при ударе кулаком о твердый предмет. В клинической картине характерны припухлость, болезненность в области "анатомической табакерки, болезненна нагрузка по оси I-П пальцев, ограничение движений в лучезапястном суставе в тыльно-лучевом направлении, слабость при захватывании предметов рукой и невозможность полного сжатия кисти в кулак. Для уточнения диагноза рентгенограммы необходимо делать в трех проекциях: переднезадней, боковой и косой (3/4). В сомнительном случае надо повторить рентгенографию через 2-3 недели, когда наступает резорбция кости в месте перелома и линия перелома становится более заметной.
 Лечение свежих переломов ладьевидной кости требует полной и непрерывной иммобилизации до полной консолидации перелома, которая контролируется рентгенологически. Циркулярную гипсовую повязку накладывают в положении тыльного сгибания кисти от головок пястных костей до локтевого сустава, устанавливая I палец в положении отведения и фиксируя его до ногтевой фаланги. Длительность иммобилизации определяется по рентгенограмме и в среднем составляет от 8-10 недель до 10-12 месяцев. При развитии аваскулярного некроза одного из фрагментов кости показано удалений омертвевшего фрагмента.
Лечение свежих переломов ладьевидной кости требует полной и непрерывной иммобилизации до полной консолидации перелома, которая контролируется рентгенологически. Циркулярную гипсовую повязку накладывают в положении тыльного сгибания кисти от головок пястных костей до локтевого сустава, устанавливая I палец в положении отведения и фиксируя его до ногтевой фаланги. Длительность иммобилизации определяется по рентгенограмме и в среднем составляет от 8-10 недель до 10-12 месяцев. При развитии аваскулярного некроза одного из фрагментов кости показано удалений омертвевшего фрагмента.
Переломы фаланг пальцев кисти 
Такие переломы возникают от воздействия прямого удара или при попадании пальцев в механизмы, которые вызывают скручивание пальцев.
Линии излома могут быть самыми разнообразными, а характер смещения отломков зависит от уровня перелома и действия межкостных, червеобразных мышц, а также сгибателей и разгибателей. Диагноз основывается на наличии припухлости, гематомы, деформации оси пальца, патологической подвижности и рентгенологических данных. При репозиции отломков используют проводниковую анестезию в нижней трети предплечья. Отломки сопоставляют ручной тягой по продольной оси пальца за дистальную фалангу. Гипсовую иммобилизацию поврежденного пальца проводят в функционально выгодном положении с захватом ладонной поверхности кисти в течение 3—4 нед. При косых, оскольчатых и особенно внутрисуставных переломах возможно вторичное смещение отломков. Диафизарные переломы фаланг целесообразно фиксировать тонкими спицами. При неудаче закрытой репозиции необходимо оперативное лечение — открытая репозиция. Ее проводят из тыльного доступа. Спицы удаляют через 3—4 нед. Крупно оскольчатые переломы со смещением отломков одного из суставных концов межфалангового сустава требуют закрытой, а при неудаче — открытой репозиции и фиксации тонкими спицами. В случае значительного разрушения одной суставной поверхности проксимального межфалангового сустава следует удалить отломки и сформировать площадку для сохранившейся другой суставной поверхности либо произвести эндопротезирование сустава. Перелом верхушки дистальной фаланги не требует репозиции. В место перелома вводят 0,5—1,0 мл 2 % раствора новокаина, накладывают гипсовую лонгету от кончика пальца до проксимального межфалангового сустава на 12—14 дней, после чего, как правило, восстанавливается трудоспособность. При переломах тела дистальной фаланги накладывают аналогичную гипсовую лонгету на 2—3 нед. Трудоспособность восстанавливается к концу месяца.
|
|
|

Переломы костей стопы
Переломы костей стопы занимают значительное место среди повреждений костей скелета. По данным литературы, они составляют от 17 до 20% от всех переломов костей скелета. Наиболее часто подвергаются травме плюсневые кости и фаланги пальцев,на втором месте по частоте травмы стоит пяточная кость.
Строение стопы
1 ПРЕДПЛЮСНА, tarsus. Проксимальная часть стопы. Состоит из семи костей:
таранной, пяточной, ладьевидной, кубовидной и трех клиновидных..
2. Пяточная кость, calcaneus.
3 Таранная кость, talus.
7 Ладьевидная кость, os naviculare.
8 Бугристость ладьевидной кости, tuberositas ossis navicularis.
9 Медиальная клиновидная кость, os cuneiforme mediale.
10 Промежуточная клиновидная кость, os cuneiforme intermedium.
11 Латеральная клиновидная кость, os cuneiforme laterale.
12 Кубовидная кость, os cuboideum.
|
|
|
13 Борозда сухожилия длинной малоберцовой мышцы, sulcus tendinis т. fibularis longi.
14 Бугристость кубовидной кости, tuberositas ossis cuboidei. 
15 Пяточный отросток, processus calcaneus.
16 ПЛЮСНА, metatarsus.
17 I - Y плюсневые кости, ossa metatarsi (metatarsalia)
18 Основание плюсневой кости, basis metatarsalis.
19 Тело плюсневой кости, corpus metatarsal.
20 Головка плюсневой кости, caput metatarsals
21 Бугристость первой плюсневой кости, tuberositas ossis metatarsalis primi. 
22 Бугристость пятой плюсневой кости, tub. ossis metatarsalis quinti.
23 КОСТИ ПАЛЬЦЕВ, ossa digitorum.
24 Фаланга, phalanges.
25 Проксимальная фаланга, phalanx proximalis.
26 Средняя фаланга, phalanx media.
27 Дистальная фаланга, phalanx distalis.
28 Бугристость дистальной фаланги, tub.phalangis distalis.
29 Основание фаланги, basis phalangis.
30 Тело фаланги, corpus phalangis.
31 Головка фаланги, caput phalangis.
32 Сесамовидные кости, ossa sesamoidea.
Переломы пяточной кости
Пяточная кость, os calcaneum — самая крупная из всех костей стопы, участвует в формировании продольного свода стопы и является его задней точкой опоры, к отросткам бугра пяточной кости крепится подошвенный апоневроз, мышцы стопы и сухожилие трехглавой мышцы голени (пяточное). В нормальных условиях, приложение сил на эти мышцы способствуют активному балансированию стопы. Основной механизм перелома пяточной кости — компрессионный, причиной могут послужить падение с высоты, автодорожная авария, производственная и спортивная травмы. Кость попадает под пресс: снизу — поверхность опоры, сверху — таранная кость, и когда предел прочности амортизирующих механизмов и прочности самой кости исчерпан наступает перелом. При этом действующие силы распределяются неравномерно, смещение отломков объясняется вдавлением таранной кости в поломанную пяточную кость и сокращением подошвенных и икроножных мышц. Как правило, сила воздействия на пяточную кость бывает  значительной и приводит к большим разрушениям последней, нередко перелом пяточной кости сочетается с переломами других костей стопы и позвоночника.
значительной и приводит к большим разрушениям последней, нередко перелом пяточной кости сочетается с переломами других костей стопы и позвоночника.
Для переломов пяточной кости характерны боли в области повреждения и невозможность нагрузки стопы. Обращают на себя внимание вальгусная и варусная деформация пятки, расширение пяточной области, отечность стопы, наличие характерных кровоподтеков в пяточной области и на подошвенной поверхности стопы. Своды стопы уплощены. Активные движения в голеностопном суставе вследствие отека мягких тканей и натяжения пяточного сухожилия резко ограничены, а в подтаранном суставе невозможны. В случае падения с высоты с приземлением на пяточные бугры возможны сочетанные повреждения пяточных костей и позвоночника. Поэтому рекомендуется проводить рентгенологическое обследование даже при отсутствии жалоб в первые дни после травмы. При чтении рентгенограммы особое внимание обращают на угол суставной части бугра пяточной кости (суставно-бугорный угол) — угол Белера, который образован пересечением двух линий, одна из которых соединяет наиболее высокую точку переднего угла подтаранного сустава и вершину задней суставной фасетки, а другая проходит вдоль верхней поверхности пяточного бугра. В норме этот угол равен 20—40°. В зависимости от тяжести перелома угол Белера уменьшается и даже может иметь отрицательные значения.
|
|
|

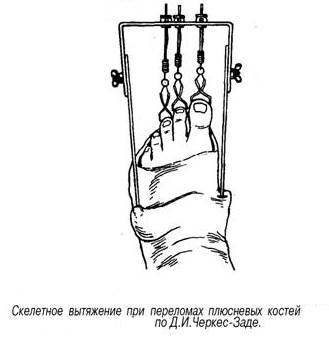
Лечение: При изолированных краевых переломах бугра пяточной кости и переломах пяточной кости без смещения • отломков после местного обезболивания накладывают гипсовую повязку до коленного сустава с тщательным моделированием сводов. Стопу устанавливают под углом 95°. Для ходьбы пригипсовывают каблучок или металлическое стремя. Ходьбу с опорой на ногу разрешают через 7-10 дней. Продолжительность иммобилизации составляет 8-10 нед. Трудоспособность восстанавливается через 3-4 мес. Лечение оскольчатых или компрессионных переломов со смещением костных отломков представляет большие трудности. Репозицию выполняют под внутрикостной анестезией или наркозом. Голень сгибают до угла 90°, стопу -до угла 100-120°, а потом, создавая противовытяжение за передний отдел стопы, производят тягу по оси пяточной кости. Этим устраняют смещение отломков пяточной кости по длине. В заключение тягой за пяточный бугор в подошвенную сторону устраняют смещение заднего отдела пяточной кости кверху, чем восстанавливают продольный свод стопы. Боковые смещения устраняют сжатием пяточной кости с боков руками или аппаратом. Для осуществления более мощной тяги за отломки при репозиции через пяточный бугор проводят спицу, которую закрепляют в скобе, за последнюю и производят тягу. Более эффективна репозиция с помощью двух спиц. Одну спицу для вытяжения проводят через проксимальный отломок бугра пяточной кости, а для противовытяжения - через дистальный отломок передней части пяточной кости на уровне задней таранной поверхности. Для точного проведения спицы через нужный отломок по рентгенограмме циркулем определяют расстояние от места введения спицы до внутренней лодыжки и пяточного бугорка (четко определяемых пальпаторно костных ориентиров). Затем от этих ориентиров непосредственно на стопе больного циркулем проводят две дуги (соответственно найденным расстояниям), на пересечении которых и будет находиться точка введения спицы. При свежих переломах репозицию производят одномоментно, при несвежих - в течение 1-2 нед с применением аппарата Илизарова. Вначале осуществляют дистракцию отломков по длине пяточной кости, затем постепенно восстанавливают угол Белера, синхронно перемещая скобы по соответствующим дугам с сохранением (или усилением) дистракционного усилия. При этом передняя часть пяточной кости упирается в таранную кость, а бугор смещается в подошвенную сторону. Степень восстановления продольного свода стопы контролируют по рентгенограмме. Фиксацию отломков осуществляют пучком спиц (чрескожно) и циркулярной гипсовой повязкой. После репозиции накладывают лонгетно-циркулярную повязку до средней трети бедра. При согнутой голени и стопе под углом 110-115° особое внимание уделяют моделированию повязки для формирования свода стопы. Продолжительность иммобилизации - 3-4 мес, при этом через 11/2-2 мес повязку укорачивают до коленного сустава или производят ее замену. При безуспешности закрытой репозиции применяют оперативное лечение с использованием костных трансплантатов. Гипсовую повязку накладывают до середины бедра на срок до 3-4 мес. Трудоспособность восстанавливается через 5-6 мес.

Репозиция отломков пяточной кости с помощью одномоментного скелетного вытяжения. а - начальный этап; 6 - завершающий этап; в -способ определения места введения спицы (с использованием рентгенограммы).



. Остеосинтез при переломах пяточной кости.
При отрывном переломе верхнего отдела пяточного бугра в виде «утиного клюва» применяют одномоментную репозицию и наложение гипсовой повязки сроком до 6 нед (сгибание голени до 100° и подошвенное сгибание стопы до 115°). Если одномоментная репозиция окажется несостоятельной, то применяют открытую репозицию и фиксацию костного фрагмента одним или двумя металлическими винтами. Иммобилизация такая же, что и при закрытой репозиции. После снятия гипсовой повязки, независимо от применявшихся методов лечения, проводят восстановительное лечение с использованием физиотерапевтических процедур, ЛФК и массажа. Для предупреждения развития посттравматического плоскостопия в обязательном порядке назначают ношение ортопедической стельки-супинатора. В настоящее время для лечения сложных переломов пяточной кости (особенно застарелых) или открытых повреждений применяют компрессионно-дистракционный метод с помощью аппарата Илизарова. Под внутрикостной анестезией проводят три спицы во фронтальной плоскости: 1-ю -через пяточный бугор, 2-ю -через кубовидную и передний отдел пяточной кости, 3-ю - через диафиз плюсневых костей. Накладывают аппарат из двух полуколец и кольца. Перемещая кзади полукольцо со спицей в области пяточного бугра, устраняют смещение отломков по длине пяточной кости, а натяжением этой спицы, изогнутой в подошвенную сторону, восстанавливают свод стопы. Натяжением спицы, проведенной через область предплюсны, заканчивают формирование продольного подошвенного свода стопы. Неустраненное смещение при одномоментной репозиции в процессе лечения корригируют с помощью микродистракции. Сроки фиксации стопы в аппарате - 2-3 мес.
ПЕРЕЛОМЫ ПЛЮСНЕВЫХ КОСТЕЙ
Различают переломы основания, бдиафиза и шейки. В большинстве случаев переломы возникают в результате прямой травмы: падение тяжелых предметов на передний отдел стопы, попадание стопы под колесо движущегося транспорта. Наблюдаются переломы и в результате непрямого насилия (падение с высоты, резкое подворачивание стопы), а также усталостные переломы. Усталостные переломы плюсневых костей в литературе известны как «маршевый перелом». Основные признаки перелома - отек и боль в области тыла стопы, резкая локальная болезненность при осевой нагрузке на плюсневые кости через соответствующие пальцы, обширная гематома на тыльной и подошвенной поверхностях стопы. Окончательный диагноз устанавливают после рентгенографии стопы в двух проекциях.
Лечение. Переломы без смещения отломков, изолированные переломы II-V плюсневых костей лечат амбулаторно. Больным накладывают гипсовую повязку от кончиков пальцев до верхней трети голени, уделяя особое внимание моделированию подошвенных сводов стопы. При изолированном переломе без смещения отломков продолжительность иммобилизации - 6 нед, при множественных - 8 нед. Для предупреждения сдав-ления стопы нарастающим отеком, гематомой гипсовую повязку сразу же после наложения рассекают по передней поверхности на всем протяжении и закрепляют мягким бинтом, ноге придают возвышенное положение, местно применяют холод.
При смещении отломков репозицию производят под местным обезболиванием. Тягой за пальцы (с помощью марлевой петли) травматолог устраняет смещение по длине, а путем сдавливания места перелома - по ширине. Продолжительность иммобилизации циркулярной гипсовой повязкой - 7-8 нед. При переломе I плюсневой кости со смещением, ввиду значимости ее в опорной функции стопы, пострадавших следует направлять на стационарное лечение. Применение скелетного вытяжения и аппаратов наружной фиксации повышает эффективность лечения. При наличии значительного отека или нарастающей гематомы на тыле стопы для предупреждения циркуляторных расстройств и последующего развития некроза кожи и мягких тканей необходимо рассечь по наружно-тыльной поверхности кожу, подкожную клетчатку и фасцию, перевязать кровоточащие сосуды и удалить сгустки крови; на рану наложить провизорные швы и асептическую повязку, а конечность иммобилизовать рассеченной гипсовой повязкой. Через 2-3 дня после уменьшения отека и восстановления местного кровообращения рану зашивают. При развитии некроза следует в ранние сроки произвести некрэктомию, а образовавшийся дефект закрыть кожным лоскутом. Невправимость или неудержимость отломков закрытым способом служит показанием для операции. Вправленные отломки фиксируют металлическими стержнями или спицами, проведенными интрамедуллярно или чрескостно в ж»сом или поперечном направлении. Иммобилизацию гипсовой повязкой продолжают 6-8 нед, спицы извлекают через вырезанные в повязке окна через 3-4 нед. После снятия повязки назначают ношение ортопедических стелек-супинаторов сроком на 6-8 мес, проводят курсы массажа, ЛФК, парафиновых или озокеритовых аппликаций. Трудоспособность восстанавливается через 1 0 - 1 2 нед.

ПЕРЕЛОМЫ ФАЛАНГ ПАЛЬЦЕВ СТОПЫ
 Встречаются такие переломы довольно часто. Это объясняется тем, что фаланги пальцев менее защищены от внешних воздействий. Чаще всего переломы обусловлены прямой травмой (падение тяжести на стопу или сдавление пальцев грузом) и относительно редко — непрямой. Наиболее часто переломам подвергаются дистальные фаланги I и II пальцев. Эти пальцы по сравнению с остальными значительно выступают вперед. Полные переломы фаланги могут быть поперечными, косыми, Т-образными или оскольчатыми. При переломах фаланг пальцев стопы в первые часы после травмы определяются значительная припухлость, болезненность на уровне перелома при пальпации, а также при осевой нагрузке на поврежденный палец и пассивных движениях пальца; кровоподтек определяется на латеральной и тыльной поверхностях, реже с подошвенной стороны. Смещения отломков при закрытых переломах фаланг пальцев стопы в большинстве случаев не бывает. Иногда тяга разгибателей приводит к угловому смещению отломков, углом, открытым к тылу. Особенно резко смещение выражено на проксимальной фаланге большого пальца. Переломы фаланг пальцев стопы рентгенологически исследуют в прямой и боковой проекциях. Для уточнения смещения отломков снимок делают в полубоковой проекции (в косой).
Встречаются такие переломы довольно часто. Это объясняется тем, что фаланги пальцев менее защищены от внешних воздействий. Чаще всего переломы обусловлены прямой травмой (падение тяжести на стопу или сдавление пальцев грузом) и относительно редко — непрямой. Наиболее часто переломам подвергаются дистальные фаланги I и II пальцев. Эти пальцы по сравнению с остальными значительно выступают вперед. Полные переломы фаланги могут быть поперечными, косыми, Т-образными или оскольчатыми. При переломах фаланг пальцев стопы в первые часы после травмы определяются значительная припухлость, болезненность на уровне перелома при пальпации, а также при осевой нагрузке на поврежденный палец и пассивных движениях пальца; кровоподтек определяется на латеральной и тыльной поверхностях, реже с подошвенной стороны. Смещения отломков при закрытых переломах фаланг пальцев стопы в большинстве случаев не бывает. Иногда тяга разгибателей приводит к угловому смещению отломков, углом, открытым к тылу. Особенно резко смещение выражено на проксимальной фаланге большого пальца. Переломы фаланг пальцев стопы рентгенологически исследуют в прямой и боковой проекциях. Для уточнения смещения отломков снимок делают в полубоковой проекции (в косой).
Лечение. При переломах дистальных фаланг без смещения отломков достаточно иммобилизовать пальцы подошвенной гипсовой лонгетой сроком на 2- 3 нед. Для удаления подногтевой гематомы пластинку ногтя просверливают или прожигают раскаленной тонкой спицей. Изолированные переломы фаланг II-V пальцев можно фиксировать несколькими слоями липкого пластыря в виде кольца. Смещение отломков проксимальных фаланг, особенно I пальца, устраняют под местным обезболиванием 1% раствором новокаина. Вытяжением пальца по длине с помощью марлевой петли с одновременным надавливанием на отломки с подошвенной стороны устраняют угловую деформацию, затем накладывают хорошо отмоделированную подошвенную гипсовую лонгету сроком на 3 нед. Для фиксации отломков используют спицы, вводимые чрескожно, с последующей иммобилизацией лонгетой до 3 нед.
|
|
|


