 |
2.2. Физикальное обследование. Таблица 2. 2.3. Лабораторная диагностика. 2.4. Инструментальная диагностика
|
|
|
|
2. 2. Физикальное обследование
· Рекомендуется начать обследование с определения общего состояния ребенка и степени тяжести по Педиатрической шкале травмы (Pediatric trauma score, PTS) [12]
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4)
Комментарии: Обследование ребенка с подозрением на травму ПЖ начинают с оценки общего состояния. Это важно, так как, в большинстве наблюдений во время первичного осмотра прогнозировать повреждение ПЖ крайне трудно. От тяжести состояния ребенка зависит, где и в каком объеме будут проводиться диагностические и лечебные мероприятия. При осмотре ребенка с подозрением на повреждение ПЖ отмечают состояние кожных покровов и видимых слизистых оболочек. Как правило, у таких детей появляются характерные черты абдоминального синдрома: бледность, иногда с цианозом кожных покровов, несколько заостренные черты лица [1]. Во время осмотра больного измеряют АД, определяют характер и частоту пульса. Педиатрическая шкала травмы представляет собой комбинацию 6 анатомических и физиологических показателей (масса тела, состояние органов дыхания, систолическое кровяное давление, наличие открытой раны, травма скелета, состояние ЦНС). Каждый показатель выражен в баллах (-1; +1; +2). Сумма баллов ранжирует от -6 (наихудший прогноз) до +12 (лучший прогноз) [13]. Сумма баллов равная 8 и ниже свидетельствует о тяжести травмы и неблагоприятном исходе с чувствительностью и специфичностью диагностического теста 95% и 98% соответственно, наоборот сумма баллов 9 и выше указывает на легкую степень травмы (табл. 2) [12].
Таблица 2
Педиатрическая шкала травмы (W. L. Buntain, 1994) [12]
| Компоненты | +2 | +1 | -1 |
| Масса тела (кг) | более 20 кг | 10-20 кг | менее 10 кг |
| Дыхательные пути | Норма | способен сохранять дыхание | нет дыхания |
| Систолическое АД (мм. рт. ст. ) | более 90 | 90-50. | менее 50 |
| ЦНС | Бодрствующий | потеря сознания | Кома |
| Открытая рана | Нет | незначительная | Большая |
| Травма скелета | Нет | закрытый перелом | открытый перелом |
|
|
|
· Рекомендуется всем детям провести осмотр и пальпацию живота
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4)
Комментарии: При осмотре живота обращают внимание на его вздутие, которое может быть ранним и поздним [1]. Ранний метеоризм развивается сразу после травмы и объясняется травмой нервно-рефлекторного аппарата и не свидетельствует о повреждении внутренних органов. Поздний метеоризм, возникающий через несколько часов после травмы, свидетельствует о развивающемся перитоните. Пальпация живота позволяет выявить боль в эпигастральной области у 40% детей или по всему животу у 20%. Напряжение мышц верхней половины живота удается определить у 47% пострадавших, а в 40% случаев отмечается положительный симптом Щеткина-Блюмберга [1].
2. 3. Лабораторная диагностика
· Рекомендовано всем детям выполнить клинический анализ крови
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4)
Комментарии: В анализе крови отмечается повышение значений лейкоцитов, сдвиг лейкоцитарной формулы влево, ускорение скорости оседания эритроцитов.
· Рекомендовано всем детям выполнить биохимическое исследование сыворотки крови на определение концентрации альфа-амилазы (диастазы) и липазы
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4)
Комментарии: Референсные значения амилазы для детей в возрасте до года: 5-65 Ед/мл, для детей старше года: 25-125 Ед/мл. Референсные значения для липазы: 8-78 Ед/л. При травме ПЖ отмечается многократное повышение значений указанных ферментов в сыворотке крови. Амилаза и липаза рассматриваются в качестве чувствительных маркеров при клеточном повреждении ПЖ в результате травмы или воспаления. Точность диагностики и прогнозирования возрастает, если исследование ферментов выполнено через 4-8 часов после травмы. Высокие уровни липазы в сыворотке крови могут ассоциироваться с риском развития посттравматических кист ПЖ в будущем [14].
|
|
|
· Рекомендуется всем детям выполнить анализ мочи на содержание амилазы
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4)
Комментарии: Референсные значения: 1-17 Ед/ч. Сывороточная амилаза экскретируется с мочой, поэтому увеличение значений амилазы сыворотки крови отражается и в увеличении содержания амилазы в моче. Многоцентровые исследования доказали, что нет корреляционной связи между уровнем амилазы и липазы в сыворотке крови у детей, степенью травмы ПЖ и тяжестью клинического течения [14].
2. 4. Инструментальная диагностика
Инструментальная диагностика травмы ПЖ у детей может включать обзорную рентгенографию брюшной полости, УЗИ органов брюшной полости и забрюшинного пространства, компьютерную томографию (КТ), магнитно-резонансную холангиопанкреатографию (МРХПГ), эндоскопическую ретроградную холангиопанкреатографию (ЭРХПГ).
· Рекомендуется всем детям провести рентгенологическое контрастное исследование желудка и двенадцатиперстной кишки
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4)
Комментарии: При контрастном исследовании желудка и двенадцатиперстной кишки можно выявить их смещение и отек ПЖ. При выполнении отсроченной рентгенографии смещение органов может быть значительным вследствие нарастания забрюшинной гематомы.
· Рекомендуется всем детям выполнить УЗИ брюшной полости и забрюшинного пространства
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4)
Комментарии: Ультразвуковое исследование наиболее распространенный и доступный метод исследования ПЖ. Неинвазивность метода, отсутствие лучевой нагрузки обусловили возможность его повторного применения для динамического контроля за патологическими процессами органа, а также послеоперационного мониторинга. Диагностические возможности УЗИ основываются на анализе формы, размеров, расположения органа, его структуры. Метод позволяет выявлять прямые признаки повреждения ПЖ – разрывы, фрагментацию органа, внутриорганные и подкапсульные гематомы и косвенные признаки – параорганные скопления жидкости, изменение эхогенной плотности органа. В ранние сроки после травмы структурные изменения ПЖ невыраженные.
|
|
|
Следующие характерные признаки повреждения ПЖ можно наблюдать при УЗИ (рис. 1):
- наличие небольшого количества жидкостного компонента в брюшной полости. В большинстве случаев жидкость визуализируется только в полости малого таза, имеет вид мелкодисперсной взвеси. Длительность существования этого эхосимптома различна: если разрыв сопровождается развитием посттравматического панкреатита, то жидкость в полости малого таза может прослеживаться длительное время, при этом характер ее меняется: она становится анэхогенной. Если повреждение не сопровождается выраженным аутолизом ткани железы, то жидкость в полости малого таза исчезает через 3-6 суток после травмы;
- увеличение размеров железы. Данный эхосимптом оценивать непросто, поскольку нет данных об исходных размерах органа. Приходится ориентироваться на средневозрастную норму, которая достаточно вариабельна. Тем не менее увеличение железы в подавляющем большинстве случаев бывает несомненным;
- диффузное повышение эхогенности ПЖ;
- нечеткость контуров железы. Это вызвано диффузным повышением эхогенности паренхимы травмированного органа и отеком параорганных тканей, что приводит к потере четкости границ железы и неизбежным трудностям в определении ее размеров;
- отсутствие достоверной дифференцировки вирсунгова протока. Это связано с отеком ткани железы, вследствие чего просвет протока полностью спадается, а его плотные стенки перестают дифференцироваться на фоне ткани железы из-за повышения ее эхогенности;
|
|
|
- наличие отека параорганных тканей. Характерны неравномерное утолщение мягких тканей вокруг железы и повышение их эхогенности;
- наличие минимального количества жидкости параорганно. Жидкость в первую очередь дифференцируется в виде тонкой неравномерной эхогенной полоски вокруг вентральной поверхности железы: между ней и задней стенкой желудка и левой долей печени;
- визуализация собственно дефекта паренхимы органа. Эхосимптом непостоянный. Определяются нарушение целостности контура железы и дефект паренхимы в виде неправильной формы анэхогенного участка малых размеров. Глубина дефекта в ранние сроки после травмы не превышает 5 мм, ширина 2-3 мм.
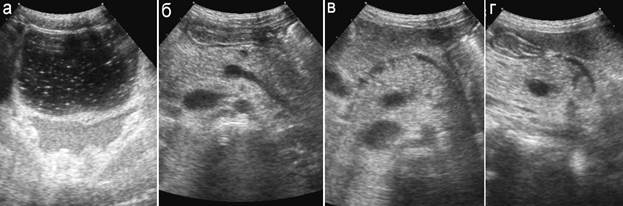
Рис. 1. Травма поджелудочной железы, 2 часа после падения с высоты:
а – геморрагического характера выпот в полости малого таза в небольшом количестве;
б – поперечное сканирование в эпигастрии: визуализирована практически вся железа, в ее теле – малых размеров дефект, параорганые ткани не изменены;
в – немного краниальее: между поджелудочной железой и левой долей печени – прослойка жидкостного компонента;
г – сагиттальный скан: четко определяется дефект паренхимы поджелудочной железы и жидкостная прослойка между железой и печенью.
Как и в случаях травматических повреждений других внутренних органов, эхографическое представительство повреждения нарастает в течение первых нескольких суток после травмы. Необходимо помнить, что в случаях травмы поджелудочной железы травматический процесс осложняется неизбежным посттравматическим панкреатитом с аутолизом ткани железы, что приводит к более быстрому эхографическому появлению дефекта ткани и возникновению параорганных жидкостных скоплений (рис. 2). Дальнейшее течение травматического процесса крайне вариабельно и малопредсказуемо: возможно постепенное нарастание размеров скоплений с формированием крупных псевдокист, а возможно и быстрое стихание патологического процесса с исчезновением структурных изменений органа. В типичных случаях дефект паренхимы поджелудочной железы отчетливо виден уже на 3 сутки после травмы и постепенно нарастает в размерах еще в течение нескольких дней. Параорганные жидкостные скопления также постепенно увеличиваются в размерах, при том могут быть как одно - так и многокамерными, приобретая подчас причудливую форму.
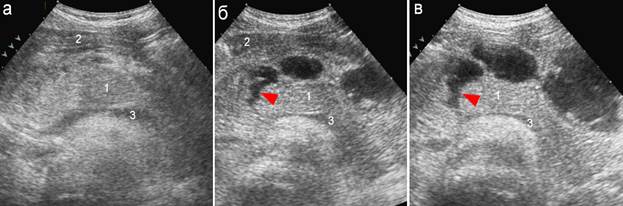
Рис. 2. Травма поджелудочной железы: 1 – поджелудочная железа; 2 – желудок; 3 – селезеночная вена;
а – 3 часа после травмы. Дефект паренхимы железы достоверно не визуализируется, паренхима неравномерно повышенной эхогенности, контур железы нечеткий, Вирсунгов проток не виден. Определяется выраженное утолщение параорганных тканей между железой и задней стенкой желудка, повышение эхогенности параорганных тканей и следы жидкостного компонента параорганно;
|
|
|
б – через 3 суток четко дифференцируется дефект железы (стрелка) и появления многокамерного параорганного скопления жидкости;
в – еще через 3 суток: дефект паренхимы увеличивается, нарастают размеров параорганных жидкостных скоплений.
Область поджелудочной железы, в принципе, сложна для эхографического исследования. В полной мере это относится и к случаям травматических повреждений. Особую роль приобретает полипозиционное сканирование с обязательным использованием сагиттальных сканов: достаточно часто в традиционном горизонтальном скане структурные изменения поджелудочной железы минимальные, а небольших размеров параорганные скопления не визуализируются вообще. Это связано с тем, что жидкостное содержимое накапливается в отлогих местах забрюшинного пространства, т. е., перетекает в дорзальном направлении кзади и влево от железы, формируя именно там отграниченные скопления (рис. 3).

Рис. 3. Пять суток после разрыва поджелудочной железы: 1 – поджелудочная железа; 2 – дефект ткани железы; 3 – параорганное жидкостное скопление; 4 – левая доля печени; 5 – нижняя полая вена; 6 – брюшная аорта; 7 – селезеночная вена; 8 – селезеночная артерия; 9 – левая почечная вена;
а – горизонтальный скан: поджелудочная железа визуализирована достоверно, увеличена в размерах, определяется небольшой дефект паренхимы в теле железы;
б, в – достоверно определяется небольших размеров параорганное скопление жидкости.
При продолжающемся накоплении параорганной жидкости формируются достаточно крупные кистозного вида скопления, которые постепенно приобретают ровные контуры, становятся четко отграниченными от окружающих тканей и органов и могут их значительно оттеснять и деформировать. Содержимое таких скоплений чаще чисто жидкостное, но возможно наличие осадка, септ и пр. При крупных размерах параорганных скоплений визуализация их не представляет собой технических сложностей и возможна практически из любого доступа, однако точная оценка их размеров и топического соотношения с другими структурами исследуемой области требует проведения полипозиционного сканирования. Обычно прогрессивное увеличение размеров параорганных скоплений происходит параллельно с нарастанием клинико-лабораторных проявлений посттравматического панкреатита (рис. 4). На фоне комплексной консервативной терапии явления панкреатита обычно удается купировать, при этом параорганные скопления могут подвергаться рассасыванию с постепенным исчезновением, могут спонтанно опорожняться в брюшную полость и, соответственно, исчезать. В редких случаях формируются крупные, толстостенные псевдокисты, для лечения которых приходится применять хирургические методы.
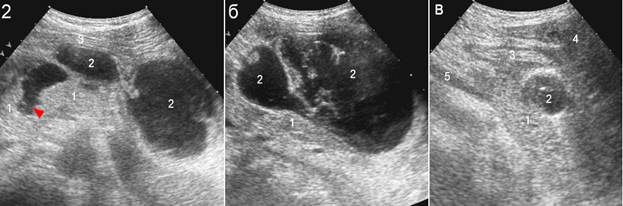
Рис. 4. Состояние после разрыва поджелудочной железы: 1 – поджелудочная железа; 2 – параорганное скопление; 3 – желудок; 4 – левая доля печени; 5 – верхнебрыжеечная вена;
а – 8 суток после травмы: достоверно визуализируется дефект паренхимы поджелудочной железы (стрелка) и многокамерно параорганное включение с неровными контурами;
б – 25 суток после травмы: сформировалась крупная параорганная псевдокиста. Поджелудочная железа значительно деформирована и оттеснена, дефект паренхимы достоверно не визуализируется;
в – 2 месяца после травмы, 4 сутки после наложения цистоеюноанастомоза. Остаточная полость кисты малых размеров.
Посттравматические псевдокисты могут достигать крупных размеров (до 10см в более), при этом иметь произвольную, подчас – неправильную форму и различную локализацию. Учитывая, что пациент длительное время пребывает в положении на спине, скопление жидкости распространяется в дорзальном направлении, достигая порой ворот селезенки. Соответственно, полноценная визуализация границ скопления может быть только с использованием полипозиционного сканирования, в том числе – и с применением доступа в левом подреберье с использованием паренхимы селезенки в качестве акустического окна. Стенки даже таких крупных псевдокист эхографически не выглядят толстыми, а в большинстве случаев – вообще не дифференцируются как самостоятельные структуры, определяется просто граница между жидкостным скоплением и окружающими тканями (рис. 5).
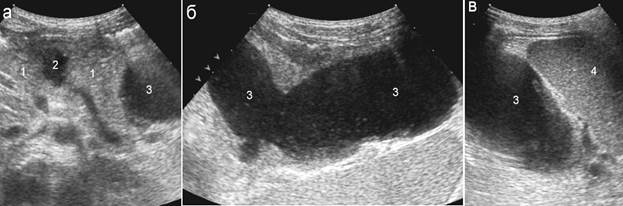
Рис. 5. Крупное параорганное скопление жидкости (формирование посттравматической псевдокисты), месяц после травмы: 1 – поджелудочная железа; 2 – дефект паренхимы органа; 3 – фрагменты жидкостного скопления; 4 – селезенка;
а – горизонтальный скан в эпигастрии, достоверно определяется небольшой дефект паренхимы железы в области тела и фрагмент жидкостного скопления около ее хвоста;
б – парасагиттальный скан левее средней линии: неправильно-вытянутой формы жидкостное скопление размерами около 12х5см, распространяющееся влево и кзади;
в – сканирование в левом подреберье, жидкостное включение достигает ворот селезенки.
Характерным изменением поджелудочной железы спустя неделю и более после травмы является расширение Вирсунгова протока. Обычно оно небольшое и составляет около 2-3мм (рис. 6). По мере стихания посттравматического панкреатита, заживления дефекта паренхимы и рассасывания параорганных скоплений, Вирсунгов проток сокращается. При благоприятном течении заболевания через 2-3 месяца после травмы эхографических признаков перенесенного повреждения уже не наблюдается.
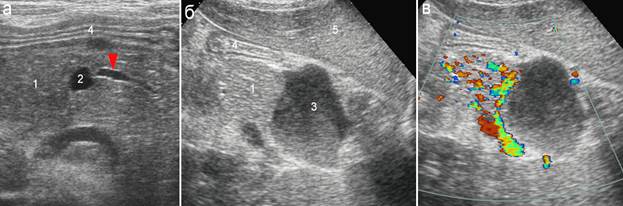
Рис. 6. Месяц после повреждения поджелудочной железы: 1 – поджелудочная железа; 2 – дефект паренхимы; 3 – параорганное жидкостное скопление; 4 – желудок; 5 – левая доля печени;
а – поперечный скан: определяется незначительное расширение Вирсунгова протока (стрелка) в хвостовой части железы;
б, в – продольные сканы: отграниченное жидкостное скопление параорганно, в проекции полости малого сальника.
Травма ПЖ часто осложняется посттравматическим панкреатитом с аутолизом ткани железы, что приводит к более быстрому эхографическому появлению дефекта ткани и возникновению параорганных жидкостных скоплений. Дефект паренхимы железы отчетливо виден уже на 3-и сутки после травмы и постепенно нарастает в течение нескольких дней. При продолжающемся накоплении параорганной жидкости формируются крупные кистозного вида скопления, которые постепенно приобретают ровные контуры [15]. Характерным изменением ПЖ является формирование посттравматической псевдокисты, которая может достигать больших размеров (10 см и более) [15, 16].
· Рекомендуется всем детям выполнить КТ-исследование ПЖ
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4)
Комментарии: Компьютерная томография имеет ведущее значение в диагностике травмы ПЖ и рассматривается в качестве «золотого стандарта» [16]. Разработана КТ-семиотика повреждений ПЖ, классифицирующая травму в зависимости от степени ее тяжести и ориентирующая хирурга в выборе тактики неоперативного или хирургического лечения. Информативность исследования повышается при энтеральном контрастном усилении, что позволяет диагностировать сочетанные повреждения желудка или двенадцатиперстной кишки.
При КТ-исследовании ПЖ можно наблюдать следующие признаки ее повреждения:
- увеличение железы в размере;
- неопределенный контур железы гиподенсной плотности, что свидетельствует о контузии органа;
- утолщение почечной фасции и повышение плотности жировой ткани, окружающей ПЖ;
- наличие параорганного скопления жидкости пониженной плотности вследствие повреждения протока железы или жидкостного компонента повышенной плотности при наличии гематомы в переднем параренальном пространстве или вокруг ПЖ;
- наличие перитонеальной жидкости;
- при контрастном усилении единичные или множественные линейные изображения пониженной плотности, пересекающие железу на различной глубине, которые свидетельствуют о ее разрыве;
- возможна визуализация отдельных фрагментов ПЖ при ее разрыве[16].
В таблице 3 приведена частота признаков повреждения ПЖ при КТ-исследовании[5].
|
|
|


