 |
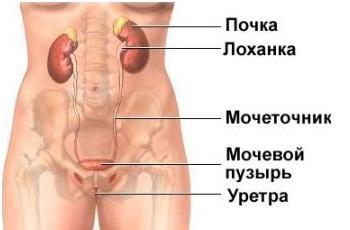
Анатомо-физиологические особенности мочевыводящей системы у детей
|
|
|
|
Общие причины формирования аномалий органов мочевой системы связаны с нарушением гистогенеза на уровнях клеточного размножения, клеточного роста, миграции и дифференцировки клеток, формирования межклеточных и межтканевых коопераций. Нарушения любого из этих звеньев может результироваться формированием аномалии, чем и объясняется их частота. Около 30% всех аномалий развития у детей относится к органам мочевой системы.
До 7-8 лет почки расположены относительно низко, так как они относительно велики, а поясничный отдел позвоночника относительно короток.
На фазе вдоха обе почки смещаются вниз: у младших детей - на 1 см, у старших - на 2 см. При отсутствии патологической подвижности почка смещается обычно на высоту тела I поясничного позвонка. В школьном возрасте почки расположены на таком же уровне, как у и взрослых - в верхних отделах ретроперитонеального (забрюшинного) пространства.
Увеличение массы почек в первые 5 лет жизни происходит за счет клеточной гиперплазии, а затем уже гипертрофии клеток, т.е. увеличения размеров клеток.
К рождению масса почки равна 10-12 г; к 5-6 мес ее масса удваивается, а к концу первого года утраивается. Затем масса ее нарастает более медленно, но в периоде полового созревания вновь наблюдается ее интенсивный рост. В этот период (к 15 годам) масса почек увеличивается в 10 раз. До 7 лет увеличение площади почки за каждый год составляет, в среднем, 1 см, а у детей 7-15 лет - 1,5 см. Почечная лоханка определяется, как правило, на уровне тела II поясничного позвонка.
Почки у детей имеют дольчатый характер, недостаточно развит корковый слой. Сама ткань нежная, соединительнотканные прослойки выражены слабо. В почках новорожденных клубочки расположены компактно. На 1 см поверхности их имеется 50, у 7-8-месячных детей - 18-20, у взрослых - 7-8.

|
|
|
До двухлетнего возраста нефрон недостаточно дифференцирован. Висцеральный листок капсулы почечного клубочка у плодов и новорожденных состоит из кубического эпителия, при котором процесс фильтрации затруднен. До 2 мес кубический эпителий обнаруживается во всех почечных клубочках, на 4-м месяце в околомозговых клубочках уже появляется плоский эпителий; к 8-му месяцу его находят в корковых клубочках. Между 2-м и 4-м годами жизни можно найти лишь остатки кубического эпителия, а после 5 лет строение клубочка такое же, как у взрослого человека.

Диаметр клубочка у новорожденных - 85 мкм, в 1 год - 88 мкм, 5 лет - 150 мкм, 18 лет - 190 мкм, 30 лет -210 мкм, в 40 лет - 195 мкм. Наиболее интенсивно увеличиваются клубочки в 2-3 года, 5-6, 9-10 лет и у подростков 16-19 лет. Малыми размерами клубочков объясняется небольшая общая фильтрующая поверхность клубочков у новорожденных (около 30% нормы взрослого).
Учитывая функциональные особенности нефронов, их условно делят на 2 группы (рис.):
- поверхностные (корковые) - их около 85%, они малы и менее зрелые. Увеличение числа нефронов до 5 лет идет за счет этого слоя. У них короткие петли нефрона (петли Генле) и слабое участие в формировании концентрационной функции;
- околомозговые (юкстамедуллярные) - их число составляет приблизительно 15%.

У детей раннего возраста юкстамедуллярным нефронам принадлежит ведущая роль в реабсорбции ионов натрия из ультрафильтрата.
Морфофункциональное созревание почек осуществляется как за счет увеличения числа кортикальных нефронов, так и за счет гиперплазии околомозговых. Гистологическое строение почек становится сходным с почкой взрослого человека только к школьному возрасту.
Гетерохрония развития различных слоев нефронов, скорости морфологического созревания, динамика функциональных возможностей особенно выражены в возрастные периоды первых 7-8 лет и в 13-15 лет жизни.
Анатомическое несовершенство строения капсулы почечного клубочка у детей первого года жизни дополняется анатомическими особенностями канальцевого аппарата.
|
|
|

Канальцы у новорожденных значительно короче, а их просвет почти в 2 раза уже, чем у взрослого человека. То же самое относится и к петле нефрона (петля Генле). Это ведет к тому, что реабсорбция провизорной мочи (нем. рго - visorisch - предварительный, временный, от лат. provideo - предвижу, заранее забочусь), осуществляемая канальцевым аппаратом, у новорожденных и детей первого года жизни снижена.
Почечные лоханки развиты относительно хорошо, но мышечная и эластическая ткань - слабо. Особенностью является тесная связь лимфатических сосудов почек с лимфатическими сосудами кишечника. Этим частично объясняется легкость перехода инфекции из кишечника в почечные лоханки и развитие пиелонефрита. У детей младшего возраста наблюдается преимущественно внутрипочечное расположение лоханки.
Мочеточник у новорожденных избыточно развит, в поясничном отделе значительно расширен, имеет коленообразные изгибы. Длина мочеточника у новорожденного 5 - 7 см. Левый мочеточник несколько длиннее правого, к 1 году жизни длина его достигает 9 - 10 см, к 2 годам - 13 - 14 см. Стенки мочеточника и лоханки развиты слабо, мышечные и эластичные элементы их тонкие, но перистальтические сокращения характеризуются большой эвакуаторной способностью и частым ритмом. В среднем толщина мочеточника 0,3-0,4 см. Мочеточники у детей раннего возраста относительно шире, чем у взрослых, они более извилисты, гипотоничны из-за слабого развития мышечных и эластических волокон. Это предрасполагает к застою мочи и развитию микробно-воспалительного процесса в почках.
Мочевой пузырь у новорожденного выступает над симфизом; с возрастом он постепенно опускается в малый таз. В зависимости от наполнения меняется и форма органа: пустой пузырь имеет веретенообразную конфигурацию, умеренно наполненный - яйцевидную, при наполнении форма пузыря приближается к шаровидной. Объем мочевого пузыря у новорожденных колеблется от 50 до 80 мл, с возрастом увеличивается и в течение 1-го года жизни достигает 240 мл.
Стенка мочевого пузыря состоит из трех слоев: внутреннего подразделяемого на слизистую и подслизистую оболочки, среднего мышечного и наружного, покрывающего мочевой пузырь. Мышечная оболочка достигает значительного развития еще до момента рождения. Особенностью строения ее у новорожденного является то, что она не расчленена соединительнотканными прослойками на отдельные части, а образует сплошной мышечный пласт. Толщина стенки пузыря у новорожденного и грудного ребенка относительно большая. С возрастом она уменьшается.
Физиологический объем мочевого пузыря, т.е. ощущение позывов к мочеиспусканию, до 1 года жизни возникает при 20 - 40 мл, в 2 - 5 лет - 40 - 60 мл, в 5 - 10 лет - 60 - 100 мл, старше - 100 - 200 мл.
Анатомические особенности характерны и для мочеиспускательного канала. Так, длина уретры у новорожденной девочки 10 мм, в 1-й год жизни - 16 мм, в возрасте 1 года - 22 мм, 16 лет - 32 мм. Ширина уретры у новорожденной девочки 4 мм, у взрослой женщины - 10 - 12 мм. Длина мочеиспускательного канала у мальчиков месячного возраста составляет около 60 мм. Ежегодно он увеличивается в среднем на 5 мм и к 16 годам достигает 16 см. Морфологически мочеиспускательный канал отличается слабым развитием эластической ткани, соединительнотканной основы. Кривизна мочеиспускательного канала у мальчиков и девочек грудного возраста выражена более сильно, чем у взрослых.
У новорожденных девочек диаметр мочеиспускательного канала шире, чем у мальчиков. Эта особенность, а также близость уретры к заднему проходу предрасполагают к более легкому инфицированию, что необходимо учитывать при организации ухода (обтирать и подмывать девочку надо спереди назад во избежание заноса инфекции из заднего прохода в уретру). Слизистая оболочка уретры у детей тонкая, нежная, легкоранимая, складчатость ее слабо выражена.
|
|
|
Мочеиспускание является рефлекторным актом, который осуществляется врожденными спинальными рефлексами. Формирование условного рефлекса и навыков опрятности нужно начинать с 5--6-месячного возраста, а к году ребенок уже должен проситься на горшок. Однако у здоровых детей до 3-летнего возраста можно наблюдать непроизвольное мочеиспускание во время сна, увлекательных игр, волнений.
В первые дни жизни частота мочеиспусканий составляет 5 - 6 раз в сутки. На второй недели жизни она составляет - 20 - 25 раз в сутки. Такая кратность мочеиспусканий сохраняется до 6 месяцев, к концу года она составляет - 10 - 15 раз в сутки. В дошкольном и школьном возрасте частота мочеиспусканий составляет в среднем - 6 - 8 раз в сутки.
|
|
|
Плазмоток в почках у детей раннего возраста как в абсолютных, так и в относительных величинах (на единицу поверхности тела) несколько меньше, чем у взрослого человека. С возрастом плазмоток быстро возрастает, и у детей старше года становится равным плазмотоку взрослого человека. Таким образом, почки являются органом, который очень обильно кровоснабжается. Именно этим можно объяснить высокую их чувствительность к гипоксии.
У взрослых фильтрующая поверхность - 1,5 м2. У детей лишь после одного года жизни фильтрация мочи в клубочках приближается к таковой у взрослых. Особенно низкие показатели клубочковой фильтрации отмечаются у новорожденных, что связано с особенностью строения клубочка (кубический эпителий висцерального листка капсулы клубочка, небольшие размеры, относительно низкое гидростатическое давление). Имеет также значение изменение путей выведения из организма продуктов обмена после рождения, что сразу вызывает нагрузку на почки (до рождения основным органом выделения у плода является плацента).
На первом году жизни клубочковая фильтрация быстро нарастает и уже к концу второго года достигает величин, свойственных взрослому человеку.
Сравнение показателей клубочковой фильтрации у детей и взрослых показывает, что компенсаторные возможности у детей ограничены, что приходится учитывать в построении питания и водного режима детей раннего возраста. Полученные показатели полностью обеспечивают гомеостазис ребенка раннего возраста при естественном вскармливании. Превышение границы функциональной выносливости почки нередко может приводить к расстройствам обмена и пищеварения с последующими генерализованными или системными проявлениями (токсикоз, шок, дегидратация, энцефалопатия, остановка в развитии).
У здорового взрослого человека каждую минуту клубочки почек образуют в среднем 120 мл ультрафильтрата. Канальцы почек возвращают в кровяное русло около 99% воды и электролитов, а также важные для организма глюкозу, аминокислоты, ионы бикарбонатов, фосфатов, другие соединения.
|
|
|
Особенности процессов реабсорбции и секреции в канальцевом аппарате нефрона у детей. Особого внимания заслуживает водовыделительная функция почек. Способность энергично выводить воду при ее избытке, выделяя большое количество гипотонической мочи, или экономить воду при ее недостатке, образуя малые количества высококонцентрированной мочи, - наиболее важная функция почки человека. Хотя у ребенка плотность мочи низкая, однако это еще не означает, что почка ребенка хорошо выводит избыток воды. Наоборот, почки новорожденных не способны быстро освободить организм от избытка воды. Так, например, при водной нагрузке у взрослого человека выведение воды полностью происходит через 2 ч. У новорожденного одного дня жизни за то же время выводится всего около 15%, на 2-3-й день - 20-25%, на 7-й день - 45%, на 14-й - 60% введенной жидкости.
Следует также подчеркнуть, что дети, вскармливаемые материнским молоком, не нуждаются в образовании концентрированной мочи, ибо вследствие преобладания у них анаболических процессов многие вещества, вводимые с пищей, не превращаются в окончательные продукты, подлежащие удалению через почки, а полностью усваиваются организмом. При искусственном же вскармливании почки работают с большим напряжением, так как резко возрастает белковая нагрузка и увеличивается количество продуктов, подлежащих удалению, рН крови поэтому легко сдвигается в сторону ацидоза.
Кроме того, у детей раннего возраста механизмы почечной регуляции кислотно-основного состояния к моменту рождения также не созревают. За одно и то же время почка ребенка выделяет в два раза меньше кислотных радикалов, чем почка взрослого, что предрасполагает к более быстрому развитию ацидоза при различных заболеваниях. Это обусловлено тем, что в канальцах почек детей раннего возраста недостаточно эффективно идет превращение щелочных фосфатов почечного фильтра в кислые, ограничены продукция аммиака и реабсорбция натрия бикарбоната, то есть слабо функционирует механизм экономии оснований (канальцевый ацидоз). Кроме того, ряд конечных продуктов обмена веществ не выводится из организма (метаболический ацидоз) из-за низкой величины клубочковой фильтрации. Недостаточная реабсорбционная функция канальцевого аппарата у новорожденных и детей первых месяцев жизни связана с незрелостью эпителия дистальных канальцев нефрона и слабой реакцией его на введение антидиуретического гормона и альдостерона. Из-за этого моча у этих детей имеет низкую плотность.
Суточный диурез у детей в возрасте 1 месяца составляет 100 - 350 мл, в 6 месяцев - 250 - 500 мл, к 1 году - 300 - 600 мл, в 10 лет - 1000 - 1300 мл.
Нормальный суточный объем мочи можно рассчитать по формуле:
(1500 мл * S) / 1,73 м2, где 1500 мл - это суточный диурез «стандартного» взрослого человека с поверхностью тела 1,73 м2; S - поверхность тела конкретного ребенка, которую можно вычислить по формуле Дюбуа:
S = 0,0167 x квадр. корень (рост (см) x масса (кг));
Пример.
Мальчику 10 лет, рост 140 см, вес 32 кг.
Поверхность тела: 0,0167 x √ 140 x 32 = 1,1 м2.<
Суточный диурез: (1500 x 1,1) / 1,73 = 953,7 ≈ 950 мл.
У здоровых детей суточный диурез зависит от количества употребляемой жидкости и температуры окружающей среды - при высокой температуре на фоне повышенного потоотделения суточный диурез снижается.
План обследования мочевыделительной системы
1. Возможные жалобы:
· нарушение мочеиспускания (болезненность, учащение, урежение, увеличение или уменьшение объёма суточной мочи, соотношение дневного и ночного диуреза, недержание мочи - ночное или дневное, наличие неудержимых позывов к мочеиспусканию);
· изменения мочи (цвет, прозрачность, наличие осадка);
· боли в области поясницы (характер, связь с переохлаждением, физической нагрузкой, изменением погодных условий и пр.);
· боли в нижней части живота (характер, иррадиация по ходу мочеточников, связь с мочеиспусканием);
· наличие отёков (локализация, время появления в течение суток, лабильность);
· жажда (уточнить количество употребляемой за сутки жидкости);
2.Осмотр:
· оценка физического развития;
· кожные покровы (цвет, наличие высыпаний);
· наличие отёков, пастозности (локализация);
· осмотр поясничной области (симметричность);
· осмотр живота (величина, симметричность);
· осмотр наружных половых органов (пороки развития, признаки воспаления);
3.Пальпация:
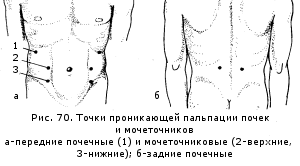
· почек (правой и левой, в горизонтальном и вертикальном положениях пациента);
· мочевого пузыря (размеры, болезненность);
· болевые точки мочеточников: верхние, нижние, задние (лоханочные);
· определение пастозности и отёков (на голени, у детей грудного возраста - на грудине, в области крестца).
4.Перкуссия:
· мочевого пузыря;
· определение симптома Пастернацкого.
· Методика исследования мочевыделительной системы
· При многих заболеваниях почек больной жалуется на боль в животе и пояснице, головную боль, бледность кожных покровов, наличие отеков, дизурические расстройства, повышенную жажду, учащение или урежение мочеиспусканий, недомогание, повышенную утомляемость, снижение аппетита, изменения цвета и прозрачности мочи, повышение артериального давления.
При сборе анамнеза необходимо получить сведения не только о течении беременности и родов у матери, но и о развитии матери в детстве, включая препубертатный и пубертатный периоды. Необходимо обратить внимание на вредности производства, с которыми сталкивались родители. Тератогенное действие могут оказывать инфекционные, в том числе вирусные, заболевания у матери в первые недели беременности. Возможна «вертикальная передача» вирусов от матери к плоду. Особое место занимают вопросы, связанные с применением медикаментов (следует обратить внимание на прием нефротоксичных лекарств).
При осмотре ребенка необходимо обратить внимание на его рост и физическое развитие; отставание последнего нередко связано с почечным дизэмбриогенезом. Обращают внимание на «почечную» бледность, которая может сопровождаться анемией, характер сосудистого рисунка, проявления геморрагического диатеза. Одним из характерных признаков почечной патологии является отечный синдром. Отек может быть незначительным в виде пастозности (от итал. pastoso - тестообразный) лица и конечностей, ограниченным (под глазами) или генерализованным с накоплением жидкости в полостях. Удобно для оценки наличия отеков попросить ребенка несколько опустить носки и оценить наличие углубления в месте давления резинки.
· 
· При опухолях почек возможно увеличение и асимметрия живота, асимметрия поясничной области.
После осмотра проводят пальпацию почек, мочевого пузыря, определяют болевые точки мочеточников, определяют наличие периферических отеков и асцита.
Клинический опыт показывает, что у здоровых детей прощупать почки можно только в возрасте до 2 лет. При патологии почки доступны для ощупывания при их увеличении, смещении к низу, выраженном перинефрите.
· Предложено несколько методов пальпации почек, среди которых основным является метод Образцова-Стражеско. Методика пальпации заключается в следующем. Пациент лежит на спине со слегка согнутыми нижними конечностями. Пальпацию почки проводят двумя руками. При пальпации правой почки врач правую руку следует положить кнаружи от правой прямой мышцы живота таким образом, чтобы концы пальцев находились вблизи реберной дуги. Левая рука располагается в поперечном туловищу направлении под больным в поясничной области. Пальцы левой руки сложены вместе, выпрямлены и расположены проекционно под пальцами правой руки. Просим пациента дышать глубоко «животом». При вдохе правая рука плавно погружается вглубь. Желательно данное погружение сделать за несколько дыхательных движений, постепенно увеличивая амплитуду погружения до соприкосновения (насколько это возможно) с нижним полюсом почки или задней брюшной стенкой (если почка не пальпируется). При этом пальцы левой руки осуществляют давление в поясничной области в направлении правой руки.
· 
· При пальпации левой почки врач, не изменяя положения у постели, продвигает свою левую руку под больного глубже, до тех пор, пока кончики пальцев левой руки не выйдут из-под поясницы пациента ниже XII ребра. При этом ладонь правой руки со слегка согнутыми пальцами располагается кнаружи от левой прямой мышцы живота вблизи реберной дуги. Дальнейшая методика пальпации такая же, как и справа.
При пальпации в вертикальном положении следует попросить пациента несколько наклонить туловище (не голову) вперед с целью расслабления мышц брюшного пресса. Дальнейшая методика пальпации такая же, как и в положении лежа.
Пальпация почек позволяет получить представление об изменении их размеров, формы, поверхности, консистенции, степени подвижности.
· Пальпация области мочевого пузыря проводится четырьмя пальцами правой руки над лобком. При этом оценивается доступность пальпации мочевого пузыря, определяется наличие или отсутствие болезненности в данной области. Направление пальпации от пупка к лобку.
·
· Определение болевых точек мочеточников. Верхние болевые точки расположены по наружному краю прямых мышц живота на уровне пупка, нижние - по наружному краю прямых мышц живота на уровне гребешков подвздошной кости. Нажимать в данных точках следует плавно и глубоко (мочеточники располагаются сзади кишечника в забрюшинном пространстве) - сначала с одной стороны, затем - с другой. Задние точки расположены между XII ребром и позвоночным столбом.
· 
· Для определения периферических отеков проводят в местах, кости непосредственно предлежат к коже и подкожной клетчатке (большеберцовая кость, грудина). Чаще наличие отеков исследуется на голени. Следует провести 2-3 нажатия указательным пальцем на кожу в нижней трети голени перпендикулярно плоскости большеберцовой кости, а затем провести указательным пальцем по месту надавливания. При наличии отека в месте надавливания образуются ямки, которые врач ощущает пальпаторно. При наличии пастозности (незначительная отечность) ощущается неровность поверхности. У детей первых месяцев жизни (которые длительно находятся в горизонтальном положении) наличие отеков следует оценивать также в области крестца.
Методом перкуссии в нефрологии обычно проверяется симптом Пастернацкого. Для этого необходимо ладонь левой руки положить плашмя на поясницу, а затем по ее тыльной поверхности осторожно поколачивать ребром кисти правой руки и спрашивать о наличии болезненности. Обследование проводится справа и слева. При наличии воспаления (пиелонефрит, паранефрит и др.) больной ощущает боль. Нужно помнить, что симптом может быть положительным также при миозитах и радикулитах. Кроме того, у детей раннего возраста достаточно сложно оценить субъективность ощущений, которые возникают при этом симптоме.
·
· У детей раннего возраста можно проводить перкуссию мочевого пузыря. Она осуществляется по средней линии от пупка по направлению к лобку. Палец-плессиметр кладут параллельно лобку.
· 
· Аускультация занимает важное место при обследовании больного с патологией мочевыделительной системы в связи с необходимостью обращать внимание на состояние органов дыхания и сердца. При измерении артериального давления нужно обязательно оценить склонность не только к гипертензии, но и к гипотензии.
· Общий анализ мочи предусматривает определение цвета мочи, прозрачности, относительной плотности мочи, реакции (рН), наличие сахара, кетоновых тел, желчных пигментов, белка, клеток эпителия, эритроцитов, лейкоцитов, цилиндров, слизи, солей, бактерий.
Цвет мочи зависит от многих факторов: концентрации красящего вещества (урохрома), уровня содержания в моче растворенных коллоидных и других веществ, нерастворимых солей, примесей лекарств и других веществ, выделяемых организмом через почки. Моча в норме имеет соломенно-желтый цвет. У новорожденного ребенка в течение первой недели жизни цвет мочи меняется: сразу же после рождения она бесцветная, в последующие 2 - 4 дня становится темной, красно-коричневой из-за высокой концентрации в ней мочекислых солей (мочекислый инфаркт почек новорожденных), а с 5 - 6-го дня жизни вновь приобретает светло-соломенный цвет. При несахарном мочеизнурении моча совершенно обесцвечивается, при гломерулонефрите с нефритическим синдромом - цвета мясных помоев (макрогематурия). При гепатитах возможно потемнение цвета мочи вследствие наличия большого количества пигментов - «цвет пива». Повышенное содержание в моче фосфатов придает ей серовато-молочный цвет, а солей уратов - кирпично-красный цвет. Цвет мочи изменяется также после приема различных лекарственных препаратов, при отравлениях, а также может быть связан с наличием пигментов моркови и свеклы.
Изменения цвета мочи при патологических состояниях
| Цвет мочи | Патологическое состояние | Причина |
| Тёмно-желтый | Застойная почка, отеки ожоги, понос, рвота | Повышение концентрации красящих веществ |
| Бледный | Сахарный и несахарный диабет, ренальная глюкозурия, почечная недостаточность | Снижение концентрации красящих веществ |
| Темно-бурый | Гемолитическая анемия | Уробилиногенурия |
| Тёмный (черный) | Острая гемолитическая почка, алкаптонурия, меланосаркома | Гемоглобинурия, гомогентизиновая кислота, меланин |
| Красный | Нефролитиаз, инфаркт почки, свинцовая анемия | Гематурия, уропорфинурия |
| Вид «мясных помоев» | Острый и обострение хронического гломерулонефрита | Гематурия |
| Цвет пива или зеленовато-бурый | Паренхиматозная желтуха | Билирубинемия, уробилиногенурия |
| Зеленовато-желтоватый, коричневый | Механическая желтуха | Билирубинурия |
| Беловатый | Жировое перерождение | Липурия, гной, кристаллы фосфатов |
| Молочный | Лимфостаз почек | Хилурия |
· Запах мочи у детей может быть различным. Нередко моча имеет запах ацетона - при ацетонемическом состоянии. Запах мочи может отражать наличие серьезных нарушений обмена веществ, в частности, аминокислотного. Для таких заболеваний характерны «особенные запахи», идентификация которых может быть непростой. Это запахи «плавательного бассейна» (хокинсинурия), запах хмеля (болезнь хмелесушилки), запах гниющей рыбы (триметиламинурия), запах потных ног (изовалериановая ацидемия), запах кошачьей мочи (бета-метилкротонилглицинурия), запах кленового сиропа (болезнь «мочи с запахом кленового сиропа»), мышиный запах (фенилкетонурия).
Прозрачность. В норме моча прозрачная. У новорожденных детей на фоне мочекислый инфаркт почек моча становится мутной. При патологии моча может быть мутной вследствие наличия большого количества белков, лейкоцитов, слизи, солей, жиров.
Реакция (pH)мочи у здоровых детей зависит от характера принимаемой пищи. Преимущественно белковая пища обусловливает кислую реакцию мочи, растительная пища - щелочную. У здоровых новорожденных отмечается кислая реакция мочи (рН 5,4 - 5,9). При патологии щелочная реакция мочи может свидетельствовать о бактериурии, кислая реакция мочи может свидетельствовать у тубулярном ацидозе, туберкулезе почек и мочевыводящих путей.
Относительная плотность мочи (удельный вес) у здоровых детей обратно пропорциональна диурезу.
· Белок. В норме в общем анализе мочи определяется не более 0,033 ‰ белка. У здоровых детей без каких-либо внешних воздействий возможно выделение белка с мочой в периоде новорожденности, после приема пищи - физиологическая протеинурия.
Функциональная протеинурия объединяет протеинурию напряжения, ортостатическую, лихорадочную, пальпаторную, эмоциональную, метеотропную. Она наблюдается у пациентов со здоровыми почками, чаще преходящая, редко сочетается с эритроцитурией, цилиндрурией, лейкоцитурией.
Протеинурия напряжения возникает при повышенной физической нагрузке и объясняется относительной ишемией проксимальных канальцев при перераспределении тока крови. Уровень протеинурии не превышает 1-2 г/сут, выявляется в первой порции мочи, при обычных нагрузках белок исчезает.
Ортостатическая протеинурия появляется при длительном нахождении ребенка в вертикальном положении (при стоянии, ходьбе) и исчезает в горизонтальном положении. Она наблюдается чаще у подростков; предполагается, что ортостатическая протеинурия является клубочковой, неселективной, ее уровень обычно не более 1 г/сут. Для подтверждения диагноза проводится ортостатическая проба.
Лихорадочная протеинурия может развиваться у детей без поражения почек при заболеваниях, сопровождающихся гипертермией. Появление протеинурии объясняется усилением катаболических процессов, которое возникает при температуре тела более 38° С. При нормализации температуры тела протеинурия исчезает.
После энергичной и продолжительной пальпации живота в области почек возможна пальпаторная протеинурия.
Описана эмоциональная протеинурия во время экзаменов.
Метеотропная протеинурия связана с переохлаждением, гиперинсоляцией.
· Глюкоза у здоровых детей вся фильтруется и практически вся реабсорбируется. Физиологическая глюкозурия отмечается после приема пищи, при стрессах, а также в периоде новорожденности. Паталогическая глюкозурия наиболее часто является симптомом сахарного диабета.
· Кетоновые тела -продукты неполного окисления липидов и белков. В состав кетоновых тел входят b-оксимасляная кислота, ацетоуксусная кислота и ацетон. Кетоновые тела синтезируются в печени. Кетонурия у детей бывает при сахарном диабете, а также при ацетонемическом синдроме - совокупность симптомов, обусловленных повышенным содержанием в крови кетоновых тел на фоне чрезмерного употребления жирной и белковой пищи (кетогенных аминокислот) при недостатке углеводов. Избыток кетоновых тел раздражает слизистую желудочно-кишечного тракта, что клинически проявляется рвотой и болями в животе.
· Билирубин - основной конечный метаболит порфиринов, выделяемый из организма. Билирубин в крови (на 3/4) присутствует в свободном виде - неконъюгированный (в соединении с альбумином). Свободный билирубин не растворяется в воде и не появляется в моче. В печени он конъюгирует - соединяется с глюкуроновой кислотой и в этом виде выделяется с желчью в желудочно-кишечный тракт. Связанный билирубин растворим в воде и при пороговой концентрации в крови более 34 мкмоль/л выделяется почками.
В желчевыводящих путях билирубин восстанавливается до уробилиногена и поступает в кишечник, где преобразуется в стеркобилиноген. Небольшая часть стеркобилиногена повторно реабсорбирустся в толстой кишке в общий кровоток и выводится с мочой.
Билирубинурия наблюдается при гепатитах, механической желтухе, увеличении образования стеркобилиногена в желудочно-кишечном тракте (колит).
· Уробилиноген в норме определяется в моче в очень небольших количествах (следы). Уровень его резко возрастает при гемолитической желтухе (внутрисосудистом разрушении эритроцитов), а также при токсических и воспалительных поражениях печени, кишечных заболеваниях (энтериты, запоры). При подпеченочной (механической) желтухе, когда наблюдается полная закупорка желчного протока, уробилиноген в моче отсутствует.
· Индикан - конечный продукт превращения триптофана. Образуется в печени при обеззараживании индола. Появляется в моче при разложение белков в организме (опухоли, абсцессы, бронхоэктазии), а также при повышении процессов гниения в кишечнике (кишечная непроходимость, запоры).
· Эпителий может определяться при общем анализе мочи.
Плоский эпителий или попадает в мочу из влагалища и наружных половых органов у девочек или из уретры у мальчиков. В норме могут быть обнаружены единичные клетки плоского эпителия под микроскопом (2-5 в поле зрения). При воспалении наружных половых органов (вульвовагинит, уретрит) количество плоского эпителия в моче увеличивается.
Переходный эпителий - эпителий мочевого пузыря, мочеточников, почечных лоханок. В анализе мочи определяется при циститах, пиелитах, новообразованиях мочевыводящих путей.
Почечный эпителий - эпителий канальцев почек. Определяется при воспалительном процессе в канальцах почек (пиелонефрит), дегенеративном изменении в почечной ткани.
· Эритроциты. В норме в общем анализе мочи содержится 0-1 эритроцитов в поле зрения (не в каждом поле зрения микроскопа находится эритроцит). Появление эритроцитов в моче - гематурия.
· Гемоглобин в норме в общем анализе мочи отсутствует. Гемоглобинурия обусловлена внутрисосудистым гемолизом. Клинически гемоглобинурия проявляется выделением мочи чёрного цвета, дизурией, нередко болями в пояснице. В отличие от гематурии при гемоглобинурии эритроциты в осадке мочи отсутствуют, а в сыворотке крови повышен уровень непрямого билирубина.
· Цилиндры - это белковые слепки почечных канальцев.
В норме низкомолекулярные белки крови фильтруются в капсуле Шумлянского-Боумена в просвет канальцев, где они затем реабсорбируются. При этом часть белка оседает на внутренней поверхности канальцев. Эти белковые структуры уплотняются и склеиваются. В дальнейшем они вымываются с мочой из просвета канальцев и выглядят под микроскопом в виде цилиндров.
Различают гиалиновые, зернистые, восковидные, эпителиальные, эритроцитарные и лейкоцитарные цилиндры. В норме может экскретироваться за сутки до 20 000 цилиндров. Однако, в общем анализе мочи цилиндров быть не должно.
Гиалиновые цилиндры обнаруживают при нефротическом синдроме и других заболеваниях, протекающих протеинурией. Эпителиальные цилиндры встречаются при дегенеративных изменениях в канальцах. Лейкоцитарные цилиндры часто обнаруживают при пиелонефрите, хотя это и не является патогномоничным признаком последнего, поскольку находят их и при гломерулонефрите, протекающем с лейкоцитурией. Для гломерулонефрита более характерно наличие эритроцитарных цилиндров. Наличие лейкоцитарной цилиндрурии указывает на ренальное происхождение лейкоцитов. Зернистые и восковидные цилиндры характерны для хронических почечных заболеваний свидетельствуют о дегенеративных, дистрофических процессах в почке, а цилиндры большого диаметра характерны для хронической почечной недостаточности.
· Лейкоциты могут присутствовать в моче здоровых детей в небольших количествах: до 5 клеток в поле зрения у мальчиков и до 10 - у девочек. Обнаружение под микроскопом большего количества лейкоцитов называется лейкоцитурия.
· Бактериурия как таковая не является доказательством воспалительного процесса в почках или мочевых путях. Диагностически значимым является определение степени бактериурии. У здоровых детей количество непатогенных бактерий в 1 мл мочи (микробное число) не превышает 100 000. Для исследования степени бактериурии используют среднюю порцию мочи, полученную при свободном мочеиспускании после тщательного туалета наружных половых органов.
· Пиурия - это выявление в моче большого количества лейкоцитов и патологической бактериурии.
· Слизь выделяется эпителием слизистых оболочек. В норме отсутствует или присутствует в моче в незначительном количестве. При воспалительных процессах в нижних отделах мочевыводящих путей содержание слизи в моче повышается. Увеличенное количество слизи в моче может говорить о нарушении правил правильной подготовки к взятию пробы мочи.
· В моче здорового ребенка может присутствовать неорганизованный осадок, который состоит из солей и кристаллических образований, встречающихся в нормальной и патологической моче.
Неорганизованный осадок не имеет большого клинического значения, так как очень часто зависит от характера питья и питания.
Мочевая кислота (ураты) об
|
|
|


