 |
Источники и механизмы финансирования здравоохранения в современных условиях
|
|
|
|
Целесообразно выделять три основных организационно-экономических варианта формирования национальных систем охраны здоровья: государственная (бюджетная), частное здравоохранение (система, основанная на добровольном (частном) медицинском страховании или непосредственной оплате медицинской помощи), система здравоохранения, основанная на социальном (обязательном) медицинском страховании. Следует заметить, что различия в подходах к финансированию отрасли являются основным, но не достаточным критерием типологизации мировых систем здравоохранения.
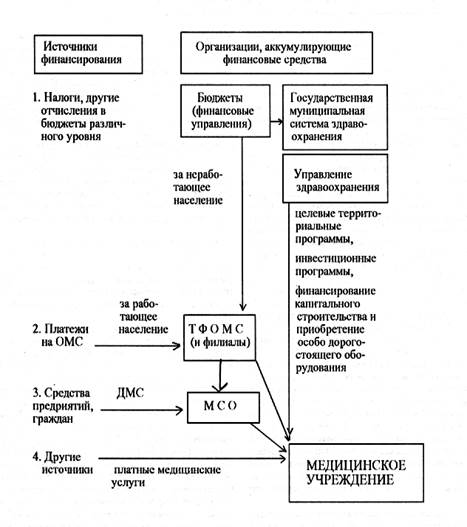
Рисунок 1- Источники финансирования медицинского учреждения
Исторически государственная система здравоохранения являлась преемницей так называемой благотворительной медицины, при которой церковь и государство принимали на себя финансирование медицинской помощи неимущим слоям населения. Для данной системы характерны следующие принципы:
1) основным источником финансирования здравоохранения являются государственные налоги;
2) структурами, аккумулирующими финансовые ресурсы здравоохранения, выступают бюджеты различного уровня;
3) преимущественно структурный принцип финансирования медицинской помощи (возмещение расходов учреждения в целом, а не оплата отдельных медицинских услуг);
4) медицинские учреждения, как правило, имеют государственный некоммерческий статус и являются исполнителями социального заказа, напрямую подчиняясь государственным финансовым правилам;
5) принцип экономии при использовании ресурсов;
6) централизованное (унитарное) планирование и управление системой;
7) тарифный способ оплаты труда врачей;
8) правила найма и оплаты труда диктуются государством;
|
|
|
9) административный контроль качества оказания медицинской помощи.
Общие расходы государства на здравоохранение складываются из нескольких источников-расходов: бюджетов разных уровней, средств Федерального фонда обязательного медицинского страхования и территориальных фондов ОМС. На федеральный бюджет приходится около 8,7 процентов всех расходов на здравоохранение, бюджеты территорий — 64,3, средства фондов обязательного медицинского страхования (налоговые платежи) — 27 процентов, в том числе средства Федерального фонда ОМС — 1,5 процента.
В таблице 2 представлена структура финансирования системы здравоохранения к ВВП и направления расходов. Даная таблица показывает, что основная часть финансирования лежит на власти местного самоуправления, это составляет 2.2 % от ВВП.
Таблица 2
Источники финансового обеспечения здравоохранения и направления расходов.
| В % к итоry | В % к ВВП | |
| Государственное финансирование, | 53,7 | 3,1 |
| в том числе: | ||
| Федеральный бюджет | 3,6 | 0,2 |
| Территориальные бюджеты | 37,4 | 2,2 |
| Взносы работодателей на ОМС | 12,7 | 0,7 |
| Расходы населения на медицинские нужды, | 44,3 | 2,5 |
| в том числе: | ||
| Расходы на медицинскую помощь | 20,6 | 1,2 |
| Расходы на приобретение лекарств | 23,6 | 1,3 |
| Расходы на добровольное медицинское страхование | 0,1 | 0,07 |
| Расходы ведомств и предприятий на содержание ведомственных ЛПУ | 2,0 | 0.1 |
Функционирование государственно-бюджетной системы здравоохранения имеет ряд положительных сторон, поскольку такая система обеспечивает высокую степень социальной защищенности граждан путем установления гарантий предоставления бесплатной медицинской помощи, проведения строгого государственного контроля за условиями оказания медицинской помощи. Другими преимуществами этой системы является ее высокая эффективность при воздействии на заболеваемость особо опасными инфекционными заболеваниями, а также в условиях чрезвычайных ситуаций.
|
|
|
Обязательное медицинское страхование является составной частью государственного социального страхования и обеспечивает всем гражданам Российской Федерации равные возможности в получении медицинской и лекарственной помощи, предоставляемой за счет средств обязательного медицинского страхования в объеме и на условиях, соответствующих программам обязательного медицинского страхования.
Для реализации государственной политики в области обязательного медицинского страхования граждан созданы Федеральный и территориальные фонды обязательного медицинского страхования.
Финансовые средства фонда обязательного медицинского страхования образуются за счет части единого социального налога по ставкам, установленным законодательством Российской Федерации, части единого налога на вмененный доход для определенных видов деятельности в установленном законодательством размере, страховых взносов на обязательное медицинское страхование неработающего населения, уплачиваемых органами исполнительной власти субъектов Российской Федерации, местного самоуправления с учетом территориальных программ обязательного медицинского страхования в пределах средств, предусмотренных в соответствующих бюджетах на здравоохранение, иных поступлений, предусмотренных законодательством Российской Федерации.
Федеральным законом РФ от 29 декабря 2006 года N 258-ФЗ «О внесении изменений в отдельные законодательные акты Российской Федерации в связи с совершенствованием разграничения полномочий» с 1 января 2008 года конкретизирован список видов медицинской помощи, оказываемой гражданам в рамках государственных гарантий. Теперь он включает в себя первичную медико-санитарную помощь, неотложную медицинскую помощь, скорую медицинскую помощь, в том числе и специализированную (санитарно-авиационную), специализированную медицинскую помощь, в том числе высокотехнологичную [9].
За счет средств обязательного медицинского страхования в соответствии с Базовой программой ОМС оказывается первичная медико-санитарная, неотложная и специализированная медицинская помощь, предусматривающая, в том числе, обеспечение необходимыми лекарственными средствами в соответствии с законодательством Российской Федерации при всех заболеваниях (за исключением заболеваний, передаваемых половым путем, туберкулеза, ВИЧ-инфекции и синдрома приобретенного иммунодефицита).
|
|
|
За счет средств Федерального бюджета финансируются:
Ø специализированная медицинская помощь, оказываемая в федеральных медицинских учреждениях, перечень которых утверждается уполномоченным Правительством Российской Федерации органом исполнительной власти;
Ø высокотехнологичная медицинская помощь, оказываемая в специализированных медицинских организациях в соответствии с установленным государственным заданием и в порядке, определяемом Правительством Российской Федерации;
Ø медицинская помощь, предусмотренная федеральными законами для определенных категорий граждан, оказываемая в соответствии с установленным государственным заданием и в порядке, определяемом Правительством Российской Федерации;
Ø осуществление дополнительных мероприятий по развитию профилактического направления медицинской помощи (диспансеризация, иммунизация граждан, ранняя диагностика отдельных заболеваний) в соответствии с законодательством Российской Федерации;
Ø дополнительная бесплатная медицинская помощь, включающая обеспечение отдельных категорий граждан лекарственными средствами в соответствии с законодательством Российской Федерации. Финансирование указанной медицинской помощи осуществляется ФОМС за счет средств, передаваемых из федерального бюджета, исходя из норматива финансовых затрат на одного гражданина, имеющего право на государственную социальную помощь в виде набора социальных услуг, включенных в федеральный регистр лиц, имеющих право на получение государственной социальной помощи;
Ø медико-санитарное обеспечение населения отдельных территорий, перечень которых утверждается Правительством Российской Федерации в соответствии с федеральными законами, устанавливающими особенности организации местного самоуправления;
|
|
|
Ø дополнительная медицинская помощь на основе государственного задания, оказываемая врачами-терапевтами участковыми, врачами-педиатрами участковыми, врачами общей практики (семейными врачами), медицинскими сестрами участковыми врачей-терапевтов участковых, медицинскими сестрами участковыми врачей-педиатров участковых, медицинскими сестрами врачей общей практики (семейных врачей) учреждений здравоохранения муниципальных образований, оказывающих первичную медико-санитарную помощь (а при их отсутствии – соответствующими учреждениями здравоохранения субъекта РФ);
Необходимо отметить, что оказание высокотехнологичной медицинской помощи гражданам осуществляется за счет средств федерального бюджета в соответствии с установленным государственным заданием и в порядке, определяемом уполномоченным Правительством РФ органом исполнительной власти в любых, независимо от формы собственности и уровня подчиненности, специализированных медицинских организациях. Кроме того, медицинская помощь, предусмотренная федеральными законами для определенных категорий граждан, оказывается независимо от разграничения полномочий в сфере здравоохранения. В Законе появилась также новая запись о том, что медико-санитарное обеспечение населения отдельных территорий (ЗАТО), связанных с вредными условиями производства, будет гарантирована не только гражданам, занятым на предприятиях с вредными для здоровья условиями труда, но и всему населению территории и является полномочием Российской Федерации[4].
Расходы бюджетов субъектов РФ включают в себя:
Ø специализированную (санитарно-авиационную) скорую медицинскую помощь;
Ø специализированную медицинскую помощь, оказываемую в кожно-венерологических, противотуберкулезных, наркологических, онкологических диспансерах и других специализированных медицинских учреждениях субъектов Российской Федерации, входящих в номенклатуру учреждений здравоохранения, утверждаемую Министерством здравоохранения и социального развития Российской Федерации, при заболеваниях, передаваемых половым путем, туберкулезе, ВИЧ-инфекции и синдроме приобретенного иммунодефицита, психических расстройствах и расстройствах поведения, наркологических заболеваниях, отдельных состояниях, возникающих у детей в перинатальный период, а также высокотехнологичная медицинская помощь, оказываемая в медицинских учреждениях субъектов Российской Федерации;
Ø медицинскую помощь, предусмотренную законодательством субъекта Российской Федерации для определенных категорий граждан;
|
|
|
Кроме того, законодатель не определяет категории граждан и виды медицинской помощи, которые будут оказываться в медицинском учреждении за счет средств субъекта Федерации. Таким образом, субъект Российской Федерации может сам устанавливать эти параметры.
В порядке, установленном органом исполнительной власти субъекта РФ, осуществляется финансирование расходов по оплате лекарственных средств, отпускаемых населению в соответствии с перечнем групп и категорий заболеваний, при амбулаторном лечении которых лекарственные средства и изделия медицинского назначения отпускаются по рецептам врачей бесплатно, и перечнем групп населения, при амбулаторном лечении которых лекарственные средства отпускаются с 50-процентной скидкой со свободных цен.
За счет средств местных бюджетов (за исключением муниципальных образований, медицинская помощь населению которых в соответствии с законодательством Российской Федерации осуществляется уполномоченным федеральным органом исполнительной власти) оказывается:
Ø скорая медицинская помощь (за исключением специализированной санитарно-авиационной);
Ø первичная медико-санитарная помощь, в том числе при заболеваниях, передающимся половым путем, туберкулезе, психических расстройствах, наркологических заболеваниях;
Ø неотложная медицинская помощь;
Ø медицинская помощь женщинам в период беременности, родов и после родов, и детям при отдельных состояниях, возникающих в перинатальный период.
В соответствии с законодательством Российской Федерации расходы всех бюджетов включают в себя обеспечение медицинских организаций лекарственными и иными средствами, изделиями медицинского назначения, иммунобиологическими препаратами и дезинфекционными средствами, донорской кровью и ее компонентами. Кроме того, за счет средств соответствующих бюджетов в установленном порядке финансируются оказание медицинской помощи, предоставление медицинских и других услуг в медицинских учреждениях, входящих в номенклатуру учреждений здравоохранения, утверждаемую Министерством здравоохранения и социального развития Российской Федерации, а также в медицинских организациях, которые не участвуют в реализации территориальной программы ОМС.
Средствами обязательного медицинского страхования управляют Федеральный фонд ОМС и территориальные фонды ОМС, которые созданы на основании "Положения о Федеральном фонде обязательного медицинского страхования" и "Положения о территориальном фонде обязательного медицинского страхования", утвержденных Постановлением Верховного Совета Российской Федерации № 4543-1 от 24.02.93 года.
В основе положений о фондах обязательного медицинского страхования лежит правовая конструкция, учитывающая мировой опыт наиболее эффективной защиты общественных средств от нецелевого их использования. Создание фондов ОМС позволяет обеспечить финансовые условия для сохранения бесплатной для граждан медицинской помощи.
В отличие от государственных финансовых органов, которые решают множество проблем, возникающих в национальном хозяйстве страны и отдельных ее регионов, и при необходимости используют средства бюджета здравоохранения на другие нужды, фонды ОМС занимаются финансированием медицинской помощи в рамках территориальных программ ОМС, тем самым гарантируют целевое их использование. При этом территориальные фонды ОМС аккумулируют страховые взносы и обеспечивают их использование на оплату медицинской помощи застрахованным гражданам в рамках территориальных программ ОМС. Федеральный фонд ОМС обеспечивает единство системы обязательного медицинского страхования в России, выравнивает финансовые условия оказания медицинской помощи застрахованным гражданам всей территории Российской Федерации. Федеральный фонд ОМС осуществляет также сбор и анализ информации о финансовых ресурсах системы ОМС, проводит методическую работу по совершенствованию ее деятельности. Следует подчеркнуть, что фонды ОМС — это некоммерческие финансово-кредитные учреждения[4].
Согласно статье 56 "Основ законодательства Российской Федерации об охране здоровья граждан", утвержденных ВС РФ 22.07.1993 №5487-1 (Основы) частная медицинская практика – это оказание медицинских услуг медицинскими работниками вне учреждений государственной и муниципальной систем здравоохранения за счет личных средств граждан или за счет средств предприятий, учреждений и организаций, в том числе страховых медицинских организаций, в соответствии с заключенными договорами.
Право на занятие частной медицинской практикой имеют лица, получившие диплом о высшем или среднем медицинском образовании, сертификат специалиста и лицензию на медицинскую деятельность.
Кроме того, право оказывать платные услуги имеют и медицинские учреждения государственной и муниципальной систем здравоохранения, при условии наличия права на занятие предпринимательской деятельностью, к числу которых относится оказание платных услуг. Данное право должно быть зафиксировано в уставе медицинского учреждения.
На платной основе осуществляется оказание медицинских услуг вместо традиционно предусмотренных - альтернативными методами, обладающими дополнительными потребительными свойствами, но не обеспеченными финансированием в рамках программы ОМС или из бюджета (сложные методики лечения традиционных заболеваний, требующие дополнительных затрат - эндоскопические методы и т.д.). Сюда же можно отнести продление пребывания в стационаре по желанию пациента после завершения курса лечения вместо предполагаемого завершения лечения в амбулаторных условиях;
Платная медицинская помощь оказывается также:
Ø по видам услуг, сверх предусмотренных стандартами лечения;
Ø по видам специализированной помощи, которые не являются обязательными для данного медицинского учреждения с учетом его специализации и уровня (например, эндоскопические операции, баротерапия);
Ø при анонимном лечении (за исключением обследования на СПИД);
Ø без очереди.
Предоставление платных медицинских услуг частными клиниками, частнопрактикующими врачами, а также медицинскими учреждениями оформляется договором, которым регламентируются условия и сроки их получения, порядок расчетов, права, обязанности и ответственность сторон[11].
Договор на оказание платной медицинской помощи относится к виду договоров возмездного оказания услуг, по которому исполнитель обязуется по заданию заказчика оказать услуги (совершить определенные действия или осуществить определенную деятельность), а заказчик обязуется оплатить эти услуги (статья 779 Гражданского кодекса).
Порядок заключения договоров (выдвижение предложения от одной стороны и последующее поступление согласия с ним от другой стороны) предполагает, что предложение на заключение договора может исходить не только от медицинского учреждения, но и от самого пациента. Это означает, что в качестве договора может выступать и письменное заявление пациента, в котором указывается желание получить конкретную медицинскую помощь по конкретной цене на определенных условиях. В этом случае письменная форма договора также считается соблюденной.
С декабря 2007 года началась реализация «пилотного» проекта по поэтапному переходу на преимущественно одноканальное финансирование здравоохранения через систему обязательного медицинского страхования. Целью реализации поэтапного перехода учреждений здравоохранения на преимущественно одноканальное финансирование через систему обязательного медицинского страхования является:
1. обеспечение финансирования медицинской помощи в соответствии с нормативами финансовых затрат, рассчитанных на основе стандартов медицинской помощи, и учетом оценки качества оказания медицинской помощи,
2. реформирование оплаты труда медицинских работников в зависимости от конечного результата их труда,
3. обеспечение учета объема оказанной медицинской помощи и оценки ее качества.
Схема реализации «пилотного» проекта разрабатывалась с такими условиями, чтобы не было нарушений Закона «О медицинском страховании граждан в РФ», по возможности сохранить положительный накопленный опыт за прошедшие годы в части контроля за качеством оказываемых медицинских услуг, целевым использованием средств. Важным в разработке данного проекта было, чтобы уменьшение «бумажной» работы для лечебно-профилактических учреждений.
С 1 апреля 2008 года был введен расширенный тариф, состоящий из базового тарифа и тарифа на текущее содержание лечебно-профилактических учреждений, для возмещения затрат лечебно-профилактических учреждений за счет средств обязательного медицинского страхования.
В состав базового тарифа включаются расходы по 5-ти статьям экономической классификации расходов бюджетов Российской Федерации: заработная плата с начислениями, медикаменты, питание и мягкий инвентарь.
В состав тарифа на текущее содержание лечебно-профилактических учреждений включаются расходы по остальным статьям экономической классификации расходов бюджетов Российской Федерации, за исключением коммунальных расходов, капитального строительства и ремонта, приобретения дорогостоящего оборудования свыше 100 тыс. рублей и налогов на землю и имущество.
Тарифы на текущее содержание лечебно профилактические учреждения (ЛПУ) рассчитаны исходя из средств, передаваемых в бюджет территориальный фонд обязательного медицинского страхования (ТФ ОМС) из областного бюджета на обязательное медицинское страхование неработающего населения, в соответствии с заключенными соглашениями о совместной деятельности, направленной на реализацию пилотного проекта, с учетом:
- объемов медицинской помощи, утвержденных по ЛПУ на 2008 год, в соответствии с муниципальным заказом;
- удельного веса затрат в разрезе видов медицинской помощи;
- удельного веса затрат в разрезе профилей койки и видов помощи.
Подводя первые итоги работы в условиях преимущественно одноканального финансирования, можно сделать следующие выводы:
- во-первых, такая система финансирования по расширенному тарифу позволяет главным врачам маневрировать заработанными за оказанную медицинскую помощь средствами, и, в случае необходимости, направлять их на наиболее приоритетные статьи расходов, включая ремонт оборудования, закупку недорогого оборудования, повышения квалификации медицинских работников и т.д.,
- во-вторых, преимущественно одноканальное финансирование здравоохранения позволяет оптимизировать организацию медицинской помощи и развивать приоритетные направления: совершенствовать амбулаторно-поликлиническую помощь, оказание медицинской помощи по принципу врача общей практики, внедрять и расширять стационарозамещающие технологии, сокращать дорогостоящую стационарную базу.
Таким образом, внедрение преимущественно одноканальной системы финансирования приводит к включению механизма экономической заинтересованности в расширении ресурсосберегающих технологий и рациональном использовании имеющихся финансовых средств в самом хозяйствующем субъекте. Перевод учреждений здравоохранения субъекта Российской Федерации на преимущественно одноканальное финансирование через систему обязательного медицинского страхования позволит:
· исключить неэффективное использование финансовых средств и ресурсов;
· внедрить механизм финансирования лечебных учреждений за объемы оказанной медицинской помощи с учетом конечных результатов и избавиться от порочной системы содержания учреждений вне зависимости от объемов и качества оказанной медицинской помощи. В свою очередь внедрение принципа «деньги идут за пациентом» подтолкнет лечебные учреждения к повышению качества медицинской помощи, внедрению современных эффективных технологий диагностики и лечения заболеваний, повышению структурной эффективности здравоохранения путем реструктуризации подразделений и учреждений здравоохранения для расширения востребованных объемов медицинской помощи и пр.;
· наделить главного врача учреждения здравоохранения правами единственного распорядителя финансовых средств и самостоятельного принятия управленческих решений в учреждении.
Переход к преимущественно одноканальной форме мобилизации финансовых средств для здравоохранения предполагает уменьшение доли средств, направляемых из бюджета на непосредственное финансирование ЛПУ. Основные средства на финансирование ЛПУ в этом случае должны поступать в медицинские учреждения из системы ОМС. В распоряжении органов здравоохранения остаются средства на управление здравоохранением, целевые программы и капитальные вложения. Кроме того, в ряде территорий пока продолжится финансирование из муниципального бюджета расходов на коммунальное обслуживание муниципальных ЛПУ. Остается актуальной задача освежения основных фондов здравоохранения, которые не только успели сильно износиться, но и вообще скорость старения современного медицинского оборудования составляет около 5 лет. В 2006 году благодаря средствам национального проекта была значительно улучшена материально-техническая база амбулаторно-поликлинических учреждений за счет их оснащения современным медицинским оборудованием.
Существенной проблемой является использование максимально полных тарифов на оказание медицинской помощи, обеспечивающих адекватное покрытие затрат медицинского учреждения в соответствии с объемом и качеством оказанной помощи.
В конце 80-х начале 90-х годов одноканальное финансирование ЛПУ в полной форме предусматривалось в "новом хозяйственном механизме" практически только за счет бюджетных средств.
Предусматривался переход от выделения средств для ЛПУ из бюджета не по отдельным статьям расходов, а финансирование по долговременным стабильным нормативам, комплексно отражающим целевую направленность деятельности учреждения. Также предусматривалось установление тесной зависимости размеров фондов производственного и социального развития учреждений здравоохранения и оплаты труда каждого работника от конечных результатов деятельности учреждения или его подразделения, объема, качества и эффективности труда.
Нормативы бюджетного финансирования выполняют функции цены (тарифа) на услуги (работы), оказываемые учреждением здравоохранения, и устанавливаются по показателям, характеризующим конечные результаты деятельности учреждений здравоохранения (медицинская помощь и услуги в расчете на одного жителя в год; лечение одного больного различных профилей заболеваний и категорий сложности; оказание различных видов медицинских и других услуг).
В новом хозяйственном механизме предполагалось использование различных форм хозяйствования, включая внутрисистемные арендные отношения, гибкие режимы труда и др. Также предусматривалась реорганизация амбулаторно-поликлинического звена и перепрофилизация коечного фонда в рамках пересмотра организационной структуры сети, органов и учреждений здравоохранения с формированием территориальных медицинских объединений (ТМО). Перечень учреждений, включаемых в состав ТМО, определялся исходя из медико-организационных и экономических аспектов и местных особенностей территорий. ТМО на основании утвержденных нормативов и выполненного объема медицинской помощи оплачивал деятельность своих структурных подразделений. Оказание медицинской помощи вне данного ТМО оплачивается тем ТМО, к которому прикреплен житель по нормативу (цене) учреждения, предоставляющего эту помощь. Предполагалось, в частности, что учреждения областного (городского) подчинения и другие самостоятельные лечебно-профилактические учреждения могли содержаться за счет денежных средств, поступающих от ТМО за оказание медицинской помощи прикрепленному к ним населению.
Принцип полного фондодержания: по аналогии с "новым хозяйственным механизмом" предполагает, что первичное звено (врач или учреждение первичной помощи) "держит" фонды на стационарную и скорую помощь. В настоящее время представляется преждевременным, чтобы индивидуальный врач (участковый или семейный) фактически являлся распорядителем средств на стационарную помощь вместо органов управления здравоохранением (не говоря уже о проблеме учета и бухгалтерии в современных условиях). В новом хозяйственном механизме таким держателем являлось районное территориальное медицинское объединение, созданное на базе ЦРБ с ведущей ролью поликлинического звена.
Частичное (или полное) фондодержание часто определяют как метод подушевой оплаты амбулаторно-поликлинического звена (юридического лица - ЛПУ, территориального объединения) за каждого прикрепившегося, при котором в подушевом нормативе предусматривается оплата не только собственной деятельности амбулаторно-поликлинического звена, но и услуг других ЛПУ. При полном фондодержании фондодержатель имеет в своем распоряжении средства на оплату всего объема медицинских услуг, оказываемых за пределами учреждения. При частичном фондодержании имеет средства на оплату лишь части помощи (например, только специализированной амбулаторной помощи).
Использование фондодержания в той или иной форме тесно связано с системой взаиморасчетов:
– "внутренние" взаиморасчеты (внутримуниципальные взаиморасчеты) - взаиморасчеты внутри поликлиники между участковым звеном и узкими специалистами поликлиники, специалистами параклинических служб;
– "горизонтальные" взаиморасчеты (межмуниципальные взаиморасчеты) - расчеты ЛПУ с другими учреждениями и межрайонными центрами, оказывающими специализированную консультационную и лечебную помощь (в частности, в соответствии с выделенными квотами), которые не могут быть оказаны в данном ЛПУ;
– "вертикальные" взаиморасчеты - расчеты за помощь, оказываемую областными (республиканскими, городскими, федеральными) медицинскими учреждениями за консультативно-лечебные услуги, за высотехнологичные виды помощи.
Внутренние тарифы используются как для определения, учета финансового вклада доли различных служб в общий объем деятельности ЛПУ, так и при использовании в той или иной форме частичного (или иногда фактически "условного") фондодержания первичного звена внутри ЛПУ с внедрением внутренних взаиморасчетов. При этом могут использоваться различные формы учета объемов помощи и их стоимости между службами, в том числе, система ведения субсчетов внутри учреждения, внутренние тарифы на медицинские услуги и т.д.
Для финансовой возможности реального проведения горизонтальных и вертикальных взаиморасчетов в соответствующие подушевые нормативы закладываются финансовые средства для оплаты медицинской помощи в учреждениях, оказывающих помощь на межрайонном и областном уровне.
В частности, на первом этапе внедрения вертикальных взаиморасчетов, учреждения здравоохранения, имеющие прикрепленное население, застрахованное по ОМС, непосредственно рассчитываются с областными медицинскими учреждениями за оказанные по направлению муниципальных учреждений консультативно-диагностические услуги. На последующих этапах внедрения частичного фондодержания во взаиморасчеты включается и оплата за стационарное лечение направленных больных. Стоимость медицинских услуг областных ЛПУ может закладываться у их основных потребителей - муниципальных амбулаторно-поликлинических учреждений, оказывающих первичную медико-санитарную помощь[26].
В общем случае могут быть выделены, например, такие варианты финансирования первичной медицинской помощи:
- финансирование за счет фиксированной доли средств бюджета и ОМС, выделенных на амбулаторно-поликлиническую службу;
- финансирование за счет фиксированной доли подушевого норматива;
- финансирование на объем и виды амбулаторной помощи, оказываемой врачом первичного звена;
- финансирование за объем оказанных детальных услуг;
- финансирование по числу пролеченных больных (по случаям поликлинического обслуживания);
- финансирование с частичным учетом средств, выделяемых на другие службы и виды помощи (например, на специализированную амбулаторную помощь, на долю стационарной помощи, которая может быть оказана путем использования стационарозамещающих технологий и т.д.);
- финансирование на комплексную амбулаторно-поликлиническую услугу, включающую стационарную (или ее долю) и/или скорую медицинскую помощь прикрепленному населению;
- смешанные формы финансирования.
Представляется целесообразным использовать оплату всей медицинской помощи (больничной и внебольничной) муниципального образования (не включающих в себя крупных и средних городских образований) на основании установленного для данного муниципального образования подушевого норматива, а собственно оплату стационарной помощи по количеству пролеченных больных, но с учетом оговоренного в соответствующем заказе объема медицинской помощи.
Фондодержание предполагает, что:
- поликлиника получает средства на оказание всего объема амбулаторной помощи прикрепленному населению;
- если сама поликлиника не может оказать какие-то виды помощи, то она покупает их в других учреждениях за счет полученных средств;
- такое положение распространяется и на некоторые виды стационарной помощи;
- необязательно, что все средства поступят на расчетный счет поликлиники;
- средства могут аккумулироваться на специальном счете плательщика, который может их использовать только по указанию поликлиники;
- важным условием частичного фондодержания является предоставление прав поликлиники распоряжаться частью средств, предназначенной для оплаты стационарной помощи;
- при этом должны быть определены тарифы на услуги стационара, которые будут стимулировать врачей поликлиник не направлять легких больных в стационар и оказывать им помощь собственными силами;
- не исключена возможность направления больных на краткосрочную госпитализацию для проведения специфических обследований и уточнения диагноза и методов лечения;
- право направления пациента на госпитализацию должно принадлежать только врачам поликлиники;
- им должно принадлежать право наблюдения за ходом лечения в стационаре и возможность предложения выписки больного для дальнейшего лечения в амбулаторных условиях.
К недостаткам фондодержания можно отнести: возможность сдерживания больных и ограничения их доступа в больницы и другие учреждения здравоохранения с целью увеличения ПМП собственных доходов; оказание собственными силами видов медицинской помощи, которые в соответствии с современными лечебно-диагностическими технологиями должны оказываться только в стационаре; необходимость жесткого контроля плательщиков и органов управления здравоохранением с целью пресечения таких действий ПМП; необходимость дополнительных финансовых вложений для организации фондодержания.
Но при этом в механизме фондодержания выделяют следующие преимущества: стимулирует интенсивность труда; повышает качество медицинской помощи в первичном звене; создает конкурентную среду в стационарной помощи, поскольку договоры заключаются не только с управлениями здравоохранением, но и с ВОП; в первичное звено передаются лишь те средства, которые врачи общей практики могут реально контролировать (15% средств региона на оказание стационарной помощи - плановых хирургических операций).
|
|
|


