 |
Периферическая проводниковая анестезия для нижней челюсти
|
|
|
|
Существуют мандибулярня (нижнечелюстная) и ментальная (подбородочная) периферическая анестезии.
Мандибулярная анестезия
Нижнечелюстной нерв (п. mandibularis) — III ветвь тройничного нерва, выходя на основание черепа через овальное отверстие, разветвляется на две ветви:

|
меньшую переднюю — двигательную и большую заднюю — чувствительную. Двигательная часть (щечная ветвь) иннервирует щечные, жевательные мышцы и мышцы, напрягающие мягкое нёбо. Чувствительная часть нерва отдает такие ветви: уш-но-височную, нижнюю альвеолярную и язычную.
| Рис. 18. Схема иннервации половины нижней челюсти |
Нижний альвеолярный нерв (п. alveolaris inferior), который имеет непосредственное отношение к ман-дибулярной анестезии, отделившись от нижнечелюстного, проходит между крыловидными мышцами, а потом входит в нижнечелюстное отверстие, отдав перед этим двигательную ветвь — челюстно-подъязычный нерв (рис. 18). В нижнечелюстном канале нижний альвеолярный нерв отдает ветви к каждому зубу и к десне. Возле выхода из подбородочного отверстия ответвляется значительная часть подбородочного нерва (n.mentalis) (рис. 19), конечными ветвями которого являются резцовые (n.incisivi).

|
Несоответствие в названиях нер
вов и анестезий иногда дезориенти
рует врача. Так, например, при ман-
дибулярной анестезии обезболивает
ся не нижнечелюстной, а нижний
альвеолярный и язычный нервы.
Резцовый нерв, являющийся конеч
ной ветвью n.mentalis, расположен в
нижней челюсти, тогда как резцовое
отверстие — на верхней челюсти, и,
Рис. 19. Схема иннервации зубов нижней осуществляя резцовую анестезию,
челюсти мы обезболиваем носонёбный нерв.
Раздел 2
Местное и общее обезболивание тканей и органов полости рта и челюстно-лицевой области
|
|
|
Однако эти давно принятые анатомами и стоматологами запутанные названия остаются, их необходимо запомнить и различать.
Если у взрослых расположение нижнечелюстного отверстия по отношению к границам ветвей нижней челюсти и альвеолярного отростка более постоянно, то у детей оно разное и зависит от возраста. В возрасте от 9 мес до 1,5 года нижнечелюстное отверстие расположено на 5 мм ниже уровня альвеолярного гребня, от 3,5 года до 4 лет — на 1 мм ниже жевательной поверхности моляров, в 6 лет — на уровне жевательной поверхности временного моляра, в 9 лет - на 5 мм выше жевательной поверхности моляров. До 12 лет в связи с увеличением размеров альвеолярного отростка и ростом ветви челюсти нижнечелюстное отверстие как бы опускается и располагается приблизительно на 3 мм выше жевательной поверхности нижних моляров.
Таким образом, у детей до 5 лет целевой пункт расположен на 1-2 мм ниже жевательной поверхности зубов нижней челюсти, а у детей старше 5 лет — на 3-5 мм выше уровня жевательной поверхности этих зубов.
Целевой пункт.. Поскольку нерв возле входа в мандибулярное отверстие прикрыт костным "козырьком", то место, где он доступен для омывания обезболивающим раствором, расположено выше, в так называемой бороздке нижнечелюстного нерва, в крылонижнечелюстном пространстве, заполненном рыхлой клетчаткой. В силу тяжести раствор всегда будет опускаться книзу, поэтому целевой пункт определяется с учетом этого. Ориентир по ширине челюсти с возрастом практически не изменяется. Внешними параметрами расположения целевого пункта у детей являются расстояния от заднего края ветви нижней челюсти — 10 мм, а от нижнего края — 22-25 мм.
Чтобы определить целевой пункт, рекомендуется прощупать передний и задний края ветви нижней челюсти. Учитывая анатомическую особенность расположения целевого пункта, лучше подвести иглу дальше и немного выше foramen mandibulare.
|
|
|
Интраоральные методы. Техника анестезии. Придерживаясь принципа преимуществ экстраоральных методик проводниковой анестезии у детей, следует все же подчеркнуть, что мандибулярная анестезия обоснованно чаще проводится интраоральным путем.
Опыт проведения этой анестезии у детей показал, что описанная ниже методика наиболее оптимальная.
Местом укола является точка пересечения горизонтальной линии, которая проходит по жевательной поверхности моляров или ниже или выше их (в зависимости от возраста ребенка), и вертикальной линии, которая отвечает ходу крылочелюстной складки. Уколов иглу в это место, необходимо, выпуская раствор, продвинуть ее по кости на 1,2-1,3 см, отклонив шприц в противоположную сторону срезом иглы к кости, и ввести 0,9-1,0 мл обезболивающего раствора. После этого желательно прижать мягкие ткани в месте инъекции к кости на 1-2 мин.
Существует так называемый пальцевой метод внутриротовой анестезии, особенность которого состоит в определении места укола с помощью пальца. Указательный палец левой руки (это удобно при проведении анестезии и справа, и слева) кладут в позадимолярную ямку и прощупывают ее внутреннее ребро, куда
упирается край ногтя. Возле его края и немного ниже делают укол в слизистую оболочку, дальше, продвинувшись по кости 1,2-1,3 см и немного отклонив шприц в противоположную сторону, вводят обезболивающий раствор и прижимают это место тампоном. Такой метод анестезии (с ориентиром места укола в участке края ногтя указательного пальца) анатомически оправдан только у детей V возрастной группы (12-15 лет), у которых локализация нижнечелюстного отверстия на ветви челюсти приближается к таковой у взрослых. У пациентов младшего возраста применение этого метода ограничено.
Наиболее распространенной у детей при условии максимально открытого рта является методика обезболивания тканей нижней челюсти по М.М. Вейсбрему Этот способ состоит в подведении обезболивающего раствора к нижнечелюстному валику, расположенному на внутренней поверхности ветви челюсти, выше "козырька", образованого двумя костными гребнями, идущими от венечного и суставного отростков. В области этого валика в рыхлой клетчатке на близком расстоянии располагаются три нерва: щечный, нижний альвеолярный, язычный. Таким образом, целевым пунктом при проведении этой анестезии является нижнечелюстной валик, а обязательным условием — открытый рот (при этом условии валик становится доступным). Следует отметить, что расположен нижнечелюстной валик ближе к основанию венечного отростка, а не посредине ветви. Обезболивание по этой методике выполняется таким образом: при условии открытого рта определяется бороздка между крыловидно-нижнечелюстной складкой и слизистой оболочкой щеки. Укол в слизистую оболочку по направлению к кости делают в области бороздки, на 1 см ниже уровня жевательной поверхности последнего верхнего моляра, подведя иглу с противоположной стороны челюсти. На возвышении (torus mandibulae) вводят 0,8-0,9 мл раствора, и мягкие ткани и место инъекции прижимают тампоном (рис. 20). Преимуществом этого метода анестезии является то, что одной инъекцией (без движения иглы по кости) можно обезболить все три нерва, но основное условие его выполнения — максимально открытый рот, что не всегда возможно у ребенка. Указанный недостаток нивелируется методом Б.Ф. Кадочникова, предложившего для взрослых преддверный путь торусальной анестезии. Этот способ можно использовать и при проведении анестезии детям. Расстояние от переднего края ветви нижней челюсти до валика у детей колеблется от 0,9 до 1,2 см. При полузакрытом рте иглой прокатывают слизистую оболочку выше вершины ретромолярного треугольника по касательной линии, условно продолженной на ветвь челюсти (шприц находится на стороне анестезии, а не напротив, как это нужно по методике Вейсбрема). Иглу вслед за раствором продвигают по кости немного кверху на расстояние 1,5-1,9 см, где и вводят 0,9 мл обезболивающего раствора.
|
|
|
Перед проведением анестезии этим методом следует тщательно прополоскать рот раствором антисептика, поскольку условия для очищения ротовой полости при неполном открывании рта плохие, что связано с заболеваниями ее тканей. Необходимо подчеркнуть, что таким методом не всегда можно точно подвести раствор к целевому пункту.
|
|
|
Внеротовые методы могут быть осуществлены четырьмя путями: позадиче-люстным, подчелюстным, подскуловым и впередичелюстным. Но наиболее приемлемыми и удобными у детей являются подчелюстной и подскуловой.
Раздел 2
Местное и общее обезболивание тканей и органов полости рта и челюстно-лицевой области

|
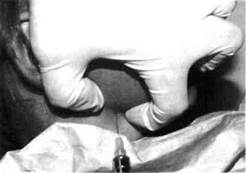
| Рис. 20.Место укола и положение шприца при проведении мандибулярной анестезии внутри-ротовым путем |
|
| Рис.21. Место укола и положение шприца при проведении мандибулярной анестезии внеро-товым подчелюстным путем |
Подчелюстной путь. Анестезия проводится так: подняв голову ребенка, поворачивают ее в сторону, противоположную той, где будет выполняться обезболивание. Перед проведением этой анестезии целесообразно кожу в месте укола инфильтрировать обезболивающим раствором с целью дальнейшего безболезненного вмешательства. Указательным и большим пальцами левой руки натягивают кожу в области угла нижней челюсти так, чтобы угол хорошо определялся. На расстоянии 1-1,2 см, отступив медиаль-нее от угла, делают укол в кожу на уровне нижнего края нижней челюсти по внутренней ее поверхности (рис. 21). Вводя раствор (0,6-0,8 мл), иглу продвигают по кости кверху, параллельно заднему краю ветви нижней челюсти, на расстояние 1,8-2 см. Потом, оттянув поршень шприца на себя, вводят еще 0,3-0,4 мл обезболивающего раствора, который депонируется на 0,3-0,7 см выше нижнечелюстного отверстия, что довольно близко не только к n.alveolaris inferior, но и к n.lin-gualis. Следует отметить, что карпуль-ными шприцами проводить эту анестезию неудобно, поскольку длина иглы
может быть недостаточной, она тонкая и не позволяет при движении придерживаться кости.
Подчелюстной путь мандибулярной анестезии показан при ограниченном открывании рта, при наличии воспалительных и опухолевых процессов ветви челюсти; у детей, с которыми тяжело войти в необходимый контакт и быть уверенным в их адекватном поведении во время проведения анестезии интраоральным методом.
Подскуловой путь. В 1922 г. Берше предложил делать взрослым инъекцию новокаина в область крыловидного пространства с целью уменьшения воспалительной контрактуры (тризма челюсти). По его методике укол иглой делают перпендикулярно к коже на 2 см кпереди от козелка уха под скуловой дугой на глубину 2-2,5 см, где вводят 2-3 мл раствора. Обезболивающее вещество действует на двигательные ветви нижнечелюстного нерва, после чего крыловидные мышцы расслабляются и становится возможным более широкое открывание рта.
|
|
|
В 1927 г. В.М. Уваров предложил использовать место инъекции по Берше для проведения центральной анестезии возле овального отверстия. Он достигал этого, введя иглу на 4,5 см.
В 1947 г. М.Д. Дубов, продвинув иглу по Верше на 2-2,5 см, заметил обезболивание нижнего альвеолярного нерва, а если углубить иглу на 3-3,5 см, происходит обезболивание и язычного нерпа.
Необходимо указать, что в клинической практике у детей до 12 лет метод Ду-бова и, тем более, метод Уварова практически не используются, в то время как предложение Берше проводить анестезию с целью снятия воспалительной контрактуры нижней челюсти используется довольно широко. При этом иглу углубляют на 1,8-2 см и вводят 1,2-1,5 мл анестетика.
Впереди- и позадичелюстные пути экстраоральной мандибулярной анестезии в связи с трудностью их проведения и многими возможными осложнениями в детской практике не используются.
Зона обезболивания. Через 2-3 мин после проведения мандибулярной анестезии появляются непривычные ощущения в языке и половине нижней губы (онемение, "мурашки", пощипывание), что часто является объективным для врача признаком эффективности проведенного обезболивания. Скорость появления этих ощущений свидетельствует, что раствор введен близко к нерву. Анестезия или парестезия сначала кончика, а затем половины языка, участка нижней губы возле угла рта, а потом ее половины — ориентир для начала оперативного вмешательства.
Степень анестезии разная в разных отделах челюсти. Полная анестезия наступает в области нижних моляров и премоляров, анестезия в области клыков и резцов несколько слабее, что объясняется наличием анастомозов между нижними альвеолярными нервами с противоположной стороны (резцовыми и подбородочными).
Осложнения. Кроме перечисленных характерных и для других видов анестезий осложнений (повреждение сосудов, нервов, занесение инфекции, поломка иглы), после проведения мандибулярной анестезии возможно возникновение тризма (ограниченного открывания рта). Иногда он сопровождает воспалительный процесс, а иногда является следствием неправильной методики проведения анестезии, когда игла с затупленным кончиком повреждает надкостницу и мышцы, вызывая травматический периостит, миозит. Это проявляется одним из основных симптомов — ограничением открывания рта.
Ментальная анестезия
Большая часть нижнечелюстного нерва в проекции между двумя постоянными премолярами (у детей ближе к первому малому коренному зубу, а при временных зубах — ближе к первому моляру) выходит из нижнечелюстного канала на наружную кортикальную пластинку середины тела нижней челюсти и называется подбородочным нервом. Он кроме ветви к подбородку отдает ветви к коже и слизистой оболочке нижней губы, альвеолярного отростка со стороны губы от второго постоянного малого коренного зуба к нижнему первому резцу.
Целевой пункт. В связи с ростом тела нижней челюсти в дистальном направлении месторасположение подбородочного отверстия изменяется с возрастом ребенка: от положения посреди тела нижней челюсти в проекции от первого моляра До второго во временном прикусе и в постоянном — между премолярами. Обычно по так называемой зрачковой линии расположены подглазничное и подбородочное отверстия ("зрачковая линия" проводится, когда ребенок держит голову ровно и
ТО
Раздел 2
Местное и общее обезболивание тканей и органов полости рта и челюстно-лицевой области

|
смотрит прямо; от зрачка условно опускают линию книзу). Это еще один ориентир места выхода подбородочного нерва. Следует помнить, что подбородочное отверстие открывается спереди назад, то есть приблизиться иглой к нему можно с дистальной стороны — от больших коренных зубов.
Техника анестезии. Внерото-вой метод. В области подбородочного отверстия делают укол в кожу по направлению к кости, где и вводят 1-1,2 мл обезболивающего раствора. После Рис. 22. Место укола и положение шприца при инъекции необходимо, прижимая там- проведении ментальной анестезии внерото-поном мягкие ткани и кость, локализо- вым путем вать пропитывание анестетиком ткани, окружающие целевой пункт (рис. 22).
Внутриротовой метод. При наличии очага воспалительного процесса на коже в проекции ментального отверстия анестезию можно провести интраорально по типу фокальной инфильтрационной. При закрытом рте шпателем или крючком Фарабефа отводят нижнюю губу и щеку в участке премоляров. Укол в слизистую оболочку делают немного ниже переходной складки по направлению к целевому пункту, где вводят 0,5 мл раствора.
Зона обезболивания. Кожа подбородка с соответствующей стороны, половина нижней губы, слизистая оболочка альвеолярного отростка со стороны преддверия в проекции от первого резца до второго премоляра, частичное обезболивание премоляров, клыка и резцов.
Ментальную анестезию у детей чаще применяют для обезболивания кожи подбородка, красной каймы и слизистой оболочки губы, альвеолярного отростка со стороны губы. Проведение анестезии при удалении резцов, клыков и малых коренных зубов требует внутриканального введения анестетика для прерывания проводимости резцового нерва, что возможно и обоснованно лишь у взрослых. В детской практике для удаления фронтальной группы зубов используют мандибу-лярную анестезию, а при удалении первого резца дополняют ее инфильтрационной с противоположной стороны. Если проводится вмешательство на мягких тканях подбородка, нижней губы, целесообразно применять внеротовую ментальную анестезию, преимущества которой перед внутриротовой очевидны.
Осложнения. Специфическим осложнением при ментальной анестезии, если используют больше 0,5 мл анестетика, является временный парез и паралич мышц подбородка при условии омывания раствором ветви лицевого нерва или чрезмерной инфильтрации мышц. Это осложнение специальных действий врача не требует, поскольку проходит самостоятельно. Другие, уже известные возможные осложнения (повреждение сосудов, нерва, занесение инфекции) также наблюдаются очень редко.
Заканчивая этот раздел, еще раз следует напомнить, что:
1) из всех возможных путей и методов проведения периферической ПРОВОДИТ /
никовой анестезии у детей следует избирать экстраоральный и тот, который предусматривает минимум движений иглы в мягких тканях и по кости;
2) периферическую проводниковую анестезию на нижней челюсти у детей используют в более раннем возрасте, чем проводниковую анестезию на верхней челюсти, что обусловлено их анатомическим строением;
3) овладевая техникой периферического проводникового обезболивания для проведения его у детей, необходимо выучить возрастную анатомию челюстно-лицевой области;
4) простота, удобство и надежность обеспечивают высокую эффективность использования периферической проводниковой анестезии в челюстно-лицевой хирургии и хирургической стоматологии детского возраста.
|
|
|


