 |
Глава 13. Сердечно-сосудистая система
|
|
|
|
Сердечно-сосудистая система включает органы (сердце, кровеносные и лимфатические сосуды), которые обеспечивают распространение по организму крови и лимфы, содержащих питательные и биологически активные вещества, газы, продукты метаболизма.
13.1. КРОВЕНОСНЫЕ СОСУДЫ
Кровеносные сосуды представляют собой систему замкнутых трубок различного диаметра, осуществляющих транспортную функцию, регуляцию кровоснабжения органов и обмен веществ между кровью и окружающими тканями.
Развитие. Первые кровеносные сосуды появляются в мезенхиме стенки желточного мешка на 2-3-й нед эмбриогенеза человека, а также в стенке хориона в составе так называемых кровяных островков. Клетки с ангиобластическими потенциями, расположенные по периферии островков, теряют связь с клетками, расположенными в центральной части, уплощаются и дифференцируются в эндотелиальные клетки первичных кровеносных сосудов (рис. 13.1). Клетки центральной части островка округляются и дифференцируются в клетки крови. Из мезенхимных клеток, окружающих сосуд, позднее возникают гладкие мышечные клетки, перициты и адвентициальные клетки стенки сосуда, а также фибробласты.
В теле зародыша из мезенхимы образуются первичные кровеносные сосуды, имеющие вид трубочек и щелевидных пространств. В конце 3-й нед внутриутробного развития сосуды тела зародыша начинают сообщаться с сосудами внезародышевых органов.
Дальнейшее развитие стенки сосудов происходит после начала циркуляции крови под влиянием тех гемодинамических условий (кровяное давление, скорость кровотока), которые создаются в различных частях тела, что обусловливает появление специфических особенностей строения стен-
|
|
|

Рис. 13.1. Закладка первичных кровеносных сосудов у 17-дневного зародыша человека (зародыш «Крым»). Микрофотография (по Н. П. Барсукову):
1 - полость амниотического пузырька; 2 - полость желточного мешка; 3 - внезаро-дышевая мезенхима; 4 - первичные кровеносные сосуды
ки внутриорганных и внеорганных сосудов. В ходе перестроек первичных сосудов в эмбриогенезе часть из них редуцируется.
Классификация и общая характеристика сосудов. В кровеносной системе различают артерии, артериолы, капилляры, венулы, вены и артериоловенулярные анастомозы. Взаимосвязь между артериями и венами осуществляется системой сосудов микроциркуляторного русла.
По артериям кровь течет от сердца к органам. Как правило, эта кровь насыщена кислородом, за исключением легочной артерии, несущей венозную кровь. По венам кровь притекает к сердцу и содержит в отличие от крови легочных вен мало кислорода. Капилляры соединяют артериальное звено кровеносной системы с венозным, кроме так называемых чудесных сетей (rete mirabile), в которых капилляры находятся между двумя одноименными сосудами (например, между артериями в клубочках почки). Стенка всех артерий, так же как и вен, состоит из трех оболочек: внутренней (tunica intima, или interna), средней (tunica media) и наружной (tunica adventitia, или externa). Их толщина, тканевый состав и функциональные особенности неодинаковы в сосудах разных типов.
13.1.1. Артерии
Классификация. По особенностям строения их стенки артерии бывают трех типов: эластического, мышечного и смешанного (мышечно-эластического). Классификация основывается на соотношении количества мышечных клеток и эластических элементов в средней оболочке артерий.
Артерии эластического типа
Артерии эластического типа (arteriae elastotypica) характеризуются сильно выраженным развитием в их средней оболочке эластических структур (мембраны, волокна). К ним относятся сосуды крупного калибра, такие как аорта и легочная артерия, в которых кровь протекает под высоким давлением (120-130 мм рт. ст.) и с большой скоростью (0,5-1,3 м/с). В эти сосуды кровь поступает либо непосредственно из сердца, либо вблизи от него из дуги аорты. Артерии крупного калибра выполняют главным образом транспортную функцию. Наличие большого количества эластических элементов (волокон, мембран) позволяет этим сосудам растягиваться при систоле сердца и возвращаться в исходное положение во время диастолы. В качестве примера сосуда эластического типа рассматривается строение аорты (рис. 13.2).
|
|
|
Внутренняя оболочка аорты включает эндотелий (endothelium), субэндоте-лиальный слой (stratum subendotheliale) и сплетение эластических волокон (plexus fibroelasticus).
Эндотелий аорты человека состоит из клеток, различных по форме и размерам, расположенных на базальной мембране. По протяженности сосуда размеры и форма клеток неодинаковы. Иногда клетки достигают 500 мкм в длину и 150 мкм в ширину. Чаще они бывают одноядерными, но встречаются и многоядерные. Размеры ядер также неодинаковы. В эндотелиаль-ных клетках слабо развита эндоплазматическая сеть гранулярного типа. Митохондрии весьма многочисленны (от 200 до 700), разнообразны по форме и величине, очень много микрофиламентов, образующих цитоскелет (см. главу 4).
Субэндотелиальный слой составляет примерно 15-20 % толщины стенки сосуда и состоит из рыхлой тонкофибриллярной соединительной ткани, богатой клетками звездчатой формы. В последних обнаруживается большое количество пиноцитозных пузырьков и микрофиламентов, а также эндоплазматическая сеть гранулярного типа. Эти клетки, как консоли, поддерживают эндотелий. В субэндотелиальном слое встречаются отдельные продольно направленные гладкие мышечные клетки (гладкие миоциты).
Глубже субэндотелиального слоя в составе внутренней оболочки расположено густое сплетение эластических волокон, соответствующее внутренней эластической мембране. В межклеточном веществе внутренней оболочки аорты содержится большое количество гликозаминогликанов, фосфолипиды. Основное аморфное вещество играет большую роль в трофике стенки сосуда. Физико-химическое состояние этого вещества обусловливает степень проницаемости стенки сосуда. У людей среднего и пожилого
|
|
|
возраста в межклеточном веществе обнаруживаются холестерин и жирные кислоты.
Внутренняя оболочка аорты в месте отхождения от сердца образует три карманоподобные створки («полулунные клапаны»).
Средняя оболочка аорты состоит из большого количества (50-70) эластических окончатых мембран (mem-branae elasticae fenestratae), связанных между собой эластическими волокнами и образующих единый эластический каркас вместе с эластическими элементами других оболочек (см. рис. 13.2).
При сканирующей электронной микроскопии выявляются три типа эластических мембран: гомогенные, волокнистые и смешанные. У человека в средней оболочке встречаются гомогенные и смешанные мембраны, состоящие из гомогенного слоя и одного или двух волокнистых слоев. Эластические волокна, с одной стороны, вплетаются в окончатые эластические мембраны, а с другой - контактируют с гладкими миоцитами, образуя вокруг них своеобразный чехлик из продольно расположенных эластических волокон. Коллагеновые волокна межмембранного пространства принимают участие в соединении соседних окончатых эластических мембран.

Рис. 13.2. Аорта человека; поперечный срез (микрофотография): I - внутренняя оболочка; II - средняя оболочка; III - наружная оболочка. 1 - эндотелий; 2 - субэндотелиальный слой; 3 - окончатые эластические мембраны; 4 - гладкие миоциты; 5 - сосуды сосудов
Между мембранами средней оболочки артерии эластического типа залегают гладкие мышечные клетки, косо расположенные по отношению к мембранам.
Одной из особенностей структурной организации гладких миоцитов аорты является наличие в их цитоплазме многочисленных промежуточных филаментов, состоящих из белка виментина, в то время как промежуточные филаменты гладких миоцитов других сосудов, способных более сильно сокращаться, состоят из вимен-тина и десмина. Помимо сократительной функции, гладкие миоциты выполняют секреторную функцию - синтезируют гликозаминогликаны, коллаген и эластин.
Окончатые эластические мембраны, эластические и коллагеновые волокна и гладкие миоциты погружены в аморфное вещество, богатое глико-
|
|
|
заминогликанами. Такое строение средней оболочки делает аорту высокоэластичной и смягчает толчки крови, выбрасываемой в сосуд во время сокращения левого желудочка сердца, а также обеспечивает поддержание тонуса сосудистой стенки во время диастолы.
Наружная оболочка аорты построена из рыхлой волокнистой соединительной ткани с большим количеством толстых эластических и колла-геновых волокон, имеющих главным образом продольное направление. В наружной оболочке проходят питающие сосуды (vasa vasorum) и нервные стволики (nervi vasorum). Наружная оболочка предохраняет сосуд от перерастяжения и разрывов.
Артерии мышечного типа
К артериям мышечного типа (аа. myotypicae) относятся преимущественно сосуды среднего и мелкого калибра, т. е. большинство артерий организма (артерии тела, конечностей и внутренних органов).
В стенках этих артерий имеется относительно большое количество гладких мышечных клеток, что обеспечивает дополнительную нагнетающую силу и регулирует приток крови к органам (рис. 13.3; 13.4, б).
В состав внутренней оболочки входят эндотелий с базальной мембраной, субэн-дотелиальный слой и внутренняя эластическая мембрана. Эндотелиальные клетки, расположенные на базальной мембране, вытянуты вдоль продольной оси сосуда. Субэндотелиальный слой состоит из тонких эластических и кол-лагеновых волокон, преимущественно продольно направленных, а также мало-дифференцированных соединительнотканных клеток.
Во внутренней оболочке некоторых артерий - сердца, почек, яичников, матки, пупочной артерии, легких - обнаруживаются продольно расположенные гладкие миоциты.
В основном веществе субэндотелиального слоя находятся гликозами-ногликаны. Субэндотелиальный слой лучше развит в артериях среднего и крупного калибра и слабее - в мелких артериях. Кнаружи от субэндоте-лиального слоя расположена тесно связанная с ним внутренняя эластическая мембрана (membrana elastica interna). В мелких артериях она очень тонкая. В более крупных артериях мышечного типа эластическая мембрана отчетливо выражена (на гистологических препаратах она имеет вид извитой блестящей эластической пластинки).
Средняя оболочка артерии содержит гладкие мышечные клетки, расположенные по пологой спирали, между которыми находятся в небольшом числе соединительнотканные клетки и волокна (коллагеновые и эластические). Коллагеновые волокна образуют опорный каркас для гладких миоцитов. В артериях обнаружен коллаген I, II, IV, V типа. Спиральное расположение мышечных клеток обеспечивает при сокращении уменьшение объема сосуда и проталкивание крови.
|
|
|
Эластические волокна стенки артерии на границе с наружной и внутренней оболочками сливаются с эластическими мембранами. Таким образом, создается единый эластический каркас, который, с одной стороны, придает сосуду эластичность при растяжении, а с другой - упругость при сдавлении

Рис. 13.3. Строение стенки артерии и вены среднего калибра (по Ю. И. Афанасьеву): а - артерия; б - вена; I - внутренняя оболочка: 1 - эндотелий; 2 - базальная мембрана; 3 - субэндотелиальный слой; 4 - внутренняя эластическая мембрана; II - средняя оболочка: 5 - гладкие миоциты; 6 - эластические волокна; 7 - коллагеновые волокна; III - наружная оболочка: 8 - наружная эластическая мембрана; 9 - волокнистая соединительная ткань; 10 - сосуды сосудов

Рис. 13.4. Артерии и вены мышечного типа. Микрофотографии: а - эластический каркас артерии (поперечный срез, окраска - орсеин): 1 - внутренняя эластическая мембрана; 2 - наружная эластическая мембрана; 3 - эластические волокна; б - артерия и вена (поперечный срез): 1 - внутренняя оболочка; 2 - средняя оболочка; 3 - наружная оболочка; артерия зияет; вена в спавшемся состоянии; в - артерия и вена (поперечный срез): 1 - внутренняя оболочка; 2 - средняя оболочка; 3 - наружная оболочка; артерия зияет; вена в спавшемся состоянии
(см. рис. 13.3). Эластический каркас препятствует спадению артерий, что обусловливает их постоянное зияние и непрерывность в них тока крови (см. рис. 13.4).
Гладкие мышечные клетки средней оболочки артерий мышечного типа своими сокращениями поддерживают кровяное давление, регулируют приток крови в сосуды микроциркуляторного русла органов. На границе между средней и наружной оболочками располагается наружная эластическая мембрана (membrana elastica externa). Она состоит из продольно идущих толстых, густо переплетающихся эластических волокон, которые иногда приобретают вид сплошной эластической пластинки. Обычно наружная эластическая мембрана бывает тоньше внутренней и не у всех артерий достаточно хорошо выражена.
Наружная оболочка состоит из рыхлой волокнистой соединительной ткани, в которой соединительнотканные волокна имеют преимущественно косое и продольное направление. В этой оболочке постоянно встречаются нервы, кровеносные сосуды, питающие стенку, а также тучные клетки. Последние участвуют в регуляции местного кровотока.
По мере уменьшения диаметра артерии и их приближения к артериолам все оболочки артерии истончаются. Во внутренней оболочке резко уменьшается толщина субэндотелиального слоя и внутренней эластической мембраны. Количество мышечных клеток и эластических волокон в средней оболочке также постепенно убывает. В наружной оболочке уменьшается количество эластических волокон, исчезает наружная эластическая мембрана.
Артерии мышечно-эластического типа
По строению и функциональным особенностям артерии мышечно-эластического, или смешанного, типа (аа. mixtotypicae) занимают промежуточное положение между сосудами мышечного и эластического типов. К ним относятся, в частности, сонная и подключичная артерии. Внутренняя оболочка этих сосудов состоит из эндотелия, расположенного на базальной мембране, субэндотелиального слоя и внутренней эластической мембраны. Эта мембрана располагается на границе внутренней и средней оболочек и характеризуется отчетливой выраженностью и четкой отграниченностью от других элементов сосудистой стенки.
Средняя оболочка артерий смешанного типа состоит из примерно равного количества гладких мышечных клеток, спирально ориентированных эластических волокон и окончатых эластических мембран. Между гладкими мышечными клетками и эластическими элементами обнаруживается небольшое количество фибробластов и коллагеновых волокон (см. рис. 13.4, а).
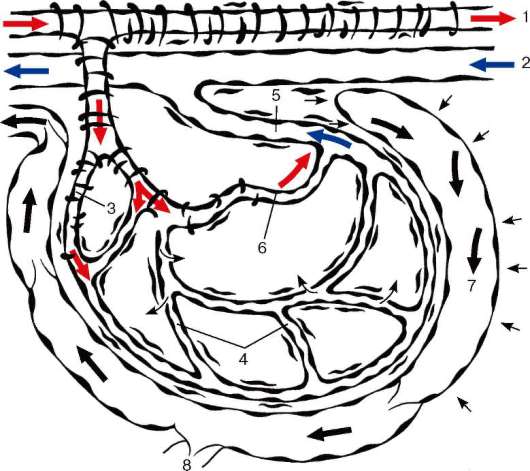
Рис. 13.5. Сосуды микроциркуляторного русла (схема по Ю. И. Афанасьеву): 1 - артерия; 2 - вена; 3 - артериолы; 4 - капилляры; 5 - венулы; 6 - артериоло-венулярный анастомоз; 7 - лимфатический капилляр; 8 - лимфатические сосуды. Толстыми стрелками обозначены направления движения крови и лимфы; тонкими стрелками - транскапиллярный обмен
В наружной оболочке артерий можно выделить два слоя: внутренний, содержащий отдельные пучки гладких мышечных клеток, и наружный, состоящий преимущественно из продольно и косо расположенных пучков коллагеновых и эластических волокон и соединительнотканных клеток. В ее составе присутствуют сосуды сосудов и нервные волокна. Занимая промежуточное положение между сосудами мышечного и эластического типов, артерии смешанного типа (например, подключичные) не только могут сильно сокращаться, но и обладают высокими эластическими свойствами, что особенно отчетливо проявляется при повышении кровяного давления.
13.1.2. Микроциркуляторное русло
Этим термином в ангиологии обозначается система мелких сосудов, включающая артериолы, капилляры, венулы, а также артериоловенулярные анастомозы. Этот функциональный комплекс кровеносных сосудов, окруженный лимфатическими капиллярами и лимфатическими сосудами, вместе с окружающей соединительной тканью обеспечивает регуляцию крове-
наполнения органов, транскапиллярный обмен и дренажно-депонирующую функцию (рис. 13.5). Чаще всего элементы микроциркуляторного русла образуют густую систему анастомозов прекапиллярных, капиллярных и посткапиллярных сосудов, но могут быть и другие варианты с выделением какого-либо основного, предпочтительного канала, например анастомоза прекапиллярной артериолы и посткапиллярной венулы и др. В каждом органе адекватно его функции существуют специфические особенности конфигурации, диаметра и плотности расположения сосудов микроцирку-ляторного русла.
Сосуды микроциркуляторного русла пластичны при изменении кровотока. Они могут депонировать форменные элементы или быть спазмиро-ваны и пропускать лишь плазму, изменять проницаемость для тканевой жидкости.
Артериолы
Это наиболее мелкие артериальные сосуды мышечного типа диаметром не более 50-100 мкм, которые, с одной стороны, связаны с артериями, а с другой - постепенно переходят в капилляры (рис. 13.6). В артериолах сохраняются три оболочки, характерные для артерий вообще, однако выражены они очень слабо.

Рис. 13.6. Строение артериолы (схема по Ю. И. Афанасьеву):
1 - эндотелиальная клетка; 2 - базальная мембрана; 3 - внутренняя эластическая мембрана; 4 - гладкая мышечная клетка; 5 - контакт гладкого миоцита с эндоте-лиоцитом; 6 - адвентициальные клетки; 7 - соединительнотканные волокна
Внутренняя оболочка этих сосудов состоит из эндотелиальных клеток с базальной мембраной, тонкого субэндотелиального слоя и тонкой внутренней эластической мембраны. Средняя оболочка образована 1- 2 слоями гладких мышечных клеток, имеющих спиралевидное направление. В прекапиллярных артериолах (прекапиллярах) гладкие мышечные клетки располагаются поодиночке. Расстояние между ними увеличивается в дистальных отделах, однако они обязательно присутствуют в месте отхождения прекапилля-ров от артериолы и в месте разделения прекапилляра на капилляры. В артериолах обнаруживаются перфорации в базальной мембране эндотелия и внутренней эластической мембране, благодаря которым осуществляется непосредственный тесный контакт эндотелиоцитов и гладких мышечных клеток (см. рис. 13.6). Такие контакты создают
условия для передачи информации от эндотелия гладким мышечным клеткам. В частности, при выбросе в кровь адреналина надпочечников эндотелий синтезирует фактор, который вызывает сокращение гладких мышечных клеток. Между мышечными клетками артериол обнаруживается небольшое количество эластических волокон. Наружная эластическая мембрана отсутствует. Наружная оболочка представлена рыхлой волокнистой соединительной тканью.
В функциональном отношении артериолы являются, по выражению И. М. Сеченова, «кранами сосудистой системы», которые регулируют приток крови к органам благодаря сокращению спирально направленных гладких мышечных клеток, иннервируемых эфферентными нервными волокнами. В месте отхождения капилляра от прекапиллярных артериол имеется сужение, обусловленное циркулярно расположенными гладкими мышечными клетками в устье капилляров, выполняющих роль прекапиллярных сфинктеров.
Капилляры
Кровеносные капилляры (vasae haemocapillariae) наиболее многочисленные и самые тонкие сосуды, имеющие, однако, различный просвет (рис. 13.7). Это обусловлено как органными особенностями капилляров, так и функциональным состоянием сосудистой системы.
Например, наиболее узкие капилляры (диаметром от 4,5 до 6-7 мкм) находятся в поперечнополосатых мышцах, нервах, легких и т. п., более широкие капилляры (диаметром 8-11 мкм) - в коже и слизистых оболочках. В кроветворных органах, некоторых железах внутренней секреции, печени встречаются капилляры с широким, но меняющимся на протяжении сосуда диаметром (20-30 мкм и более). Такие капилляры называются синусо-идными. Специфические вместилища крови капиллярного типа - лакуны - имеются в пещеристых телах полового члена.
В большинстве случаев капилляры формируют сеть, однако они могут образовывать петли (в сосочках кожи, ворсинках кишки, синовиальных ворсинках суставов и др.), а также клубочки (сосудистые клубочки в почке). В капиллярах, образующих петли, выделяют артериальный и венозный отделы. Ширина артериального отдела в среднем равна диаметру эритроцита, а венозного - несколько больше.
Количество капилляров в разных органах неодинаково. Например, на поперечном разрезе в мышце человека на 1 мм2насчитывается от 1400 до 2000 капилляров, а в коже на той же площади - 40. В любой ткани в обычных физиологических условиях находится до 50 % нефункционирую-щих капилляров. Просвет их, как правило, сильно уменьшен, но полного закрытия его при этом не происходит. Для форменных элементов крови эти капилляры оказываются непроходимыми, в то же время плазма продолжает по ним циркулировать. Число капилляров в определенном органе связано с его общими морфофункциональными особенностями, а количество

Рис. 13.7. Капилляр. Микрокиносъемка (по В. И. Козлову):
1 - эндотелий; 2 - перицит; 3 - адвентициальная клетка; 4 - эритроциты в просвете капилляра. Стрелкой обозначено направление движения крови
открытых капилляров зависит от интенсивности работы органа в данный момент.
Площадь поперечного сечения среза капиллярного русла в любой области во много раз превышает площадь поперечного сечения исходной артерии.
В стенке капилляров различают три тонких слоя (как аналоги трех оболочек рассмотренных выше сосудов). Внутренний слой представлен эндоте-лиальными клетками, расположенными на базальной мембране, средний состоит из перицитов, заключенных в базальную мембрану, а наружный - из редко расположенных адвентициальных клеток и тонких коллагеновых волокон, погруженных в аморфное вещество.
Эндотелиальный слой. Внутренняя выстилка капилляра представляет собой пласт лежащих на базальной мембране вытянутых, полигональной формы эндотелиальных клеток с извилистыми границами, которые хорошо выявляются при импрегнации серебром (рис. 13.8).
Ядра эндотелиальных клеток обычно уплощенные, овальной формы. Ядросодержащие части эндотелиоцитов, как правило, выбухают в просвет капилляра, располагаясь в шахматном порядке (I тип) или напротив друг друга (II тип). Наиболее благоприятные условия кровотока в капиллярах создаются при I типе расположения ядер, который встречается чаще. При сокращении эндотелиоцитов, ядра которых располагаются друг напротив друга, может произойти закрытие просвета капилляров.
Наиболее вытянутые эндотелиоциты длиной 75-175 мкм, а наиболее короткие - длиной 5-8 мкм. Толщина эндотелиальных клеток неодинакова. В различных капиллярах она колеблется от 200 нм до 1-2 мкм на периферии и 3-5 мкм в околоядерных участках. Клетки эндотелия обычно тесно прилежат друг к другу, часто обнаруживаются плотные и щелевые контакты. Поверхность эндотелиальных клеток, обращенная к току крови, покрыта слоем гликопротеидов (параплазмолеммальный слой), с которым связаны атромбогенная и барьерная функция эндотелия, а также участие эндотелия в регуляции сосудистого тонуса. Атромбогенная функция эндотелия обусловлена не только отрицательным зарядом гликокаликса, но также и способностью эндотелия синтезировать вещества, обладающие атромбо-генными свойствами, такие как простациклин, ингибирующий агрегацию тромбоцитов. Барьерная функция эндотелия связана с рецепторами, цито-

Рис. 13.8. Эндотелий капилляров:
а - плоскостное изображение; б - отвесный срез (схема по Ю. И. Афанасьеву): 1 - границы клеток; 2 - цитоплазма; 3 - ядро; в - фенестры в эндотелиоцитах пери-тубулярного капилляра почки. Электронная микрофотография, увеличение 20 000 (по А. А. Миронову); г - параплазмолеммальный слой эндотелиоцита гемокапил-ляра. Электронная микрофотография, увеличение 80 000 (по В. В. Куприянову, Я. Л. Караганову и В. И. Козлову): 1 - просвет капилляра; 2 - плазмолемма; 3 - параплазмолеммальный слой; 4 - базальная мембрана; 5 - цитоплазма перицита
скелетом эндотелиоцитов, базальной мембраной (см. ниже). Вдоль внутренней и наружной поверхностей эндотелиальных клеток располагаются пи-ноцитозные пузырьки и кавеолы, отображающие трансэндотелиальный транспорт различных веществ и метаболитов. В венозном отделе капилляра их больше, чем в артериальном. Органеллы, как правило, немногочисленны и расположены в околоядерной зоне.
Внутренняя поверхность эндотелия капилляра, обращенная к току крови, может иметь ультрамикроскопические выступы в виде отдельных микроворсинок, особенно в венозном отделе капилляра. В этих отделах капилляров цитоплазма эндотелиоцитов образует клапанообразные структуры. Эти цитоплазматические выросты увеличивают поверхность эндотелия и в зависимости от активности транспорта жидкости через эндотелий изменяют свои размеры.
Эндотелий участвует в образовании базальной мембраны. Одна из функций эндотелия - сосудообразующая (неоваскулогенез). Эндотелиальные клетки обра-
зуют между собой простые соединения, контакты типа замка и плотные контакты с локальным слиянием внешних пластинок плазмолеммы контактирующих эндо-телиоцитов и облитерацией межклеточной щели. Эндотелиоциты синтезируют и выделяют факторы, активирующие систему свертывания крови (тромбопластин, тромбоксан), и антикоагулянты (простациклин и др.). Участие эндотелия в регуляции сосудистого тонуса опосредуется также через рецепторы. При связывании вазоактивных веществ с рецепторами в эндотелиальных клетках синтезируется либо фактор расслабления, либо фактор сокращения гладких миоцитов. Эти факторы специфичны и действуют только на гладкие миоциты сосудов. Базальная мембрана эндотелия капилляров - это тонкофибриллярная, пористая, полупроницаемая пластина толщиной 30-35 нм, в состав которой входят коллаген IV и V типов, гликопротеины, а также фибронектин, ламинин и сульфатосодержащие протеогликаны. Базальная мембрана выполняет опорную, разграничительную и барьерную функции. Между эндотелиальными клетками и перицитами базальная мембрана местами истончается и прерывается, а сами клетки здесь связаны между собой посредством плотных контактов плазмолеммы. Эта область эндотелиопери-цитарных контактов служит местом передачи различных факторов от одной клетки другой.
Перициты. Эти соединительнотканные клетки имеют отростчатую форму и окружают кровеносные капилляры, располагаясь в расщеплениях базальной мембраны эндотелия. На перицитах некоторых капилляров обнаружены эфферентные нервные окончания, функциональное значение которых, по-видимому, связано с регуляцией изменения просвета капилляров.
Адвентициальные клетки. Это малодифференцированные клетки, расположенные снаружи от перицитов. Они окружены аморфным веществом соединительной ткани, в котором находятся тонкие коллагеновые волокна. Адвентициальные клетки являются камбиальными полипотентными предшественниками фибробластов, остеобластов и адипоцитов и др.
Классификация капилляров. В основу классификации капилляров положены результаты электронно-микроскопических исследований эндотелия и базальной мембраны.
Различают три типа капилляров (рис. 13.9). Наиболее распространенный тип капилляров - соматический, описанный выше (к этому типу относятся капилляры со сплошными эндотелиальной выстилкой и базальной мембраной); второй тип - фенестрированные капилляры с порами в эндотелио-цитах, затянутых диафрагмой (фенестрами), и третий тип - капилляры перфорированного типа со сквозными отверстиями в эндотелии и базальной мембране. Капилляры соматического типа находятся в сердечной и скелетной мышцах, в легких и других органах (рис. 13.10).
Фенестрированные капилляры встречаются в эндокринных органах, в собственной пластинке слизистой оболочки тонкой кишки, в бурой жировой ткани, в почке. Перфорированные капилляры характерны для органов кроветворения, в частности для селезенки, а также для печени.
Фенестры и в особенности щели облегчают проникновение различных макромолекул и корпускулярных частиц через стенку капилляров. Растяжимость эндотелия и проницаемость для коллоидных частиц в венозном отделе капилляра выше, чем в артериальном.

Рис. 13.9. Три типа капилляров (по Ю. И. Афанасьеву):
а - капилляр с непрерывными эндотелиальной выстилкой и базальной мембраной; б - капилляр с фенестрированным эндотелием и непрерывной базальной мембраной; в - капилляр с щелевидными отверстиями в эндотелии и прерывистой базальной мембраной. 1 - эндотелиоцит; 2 - базальная мембрана; 3 - фенестры; 4 - щели (поры); 5 - перицит; 6 - адвентициальная клетка; 7 - контакт эндотелиоцита и перицита; 8 - нервное окончание; г - капилляр, обозначения, общие с а-в (микрофотография, окраска - железный гематоксилин)
Кровеносные капилляры осуществляют основные обменные процессы между кровью и тканями, а в некоторых органах (легкие) участвуют в обеспечении газообмена между кровью и воздухом. Тонкость стенок капилляров, огромная площадь их соприкосновения с тканями (более 6000 м2), медленный кровоток (0,5 мм/с), низкое кровяное давление (20-30 мм рт. ст.) обеспечивают наилучшие условия для обменных процессов.
Стенка капилляров тесно связана функционально и морфологически с окружающей соединительной тканью (изменение состояния базальной мембраны и основного вещества соединительной ткани).
Изменение просвета капилляров при различных физиологических и патологических условиях в значительной мере зависит от давления крови в самих капиллярах, что связано с тонусом мышечных клеток артериол и мелких вен, прекапиллярных сфинктеров, а также артериоловенулярных анастомозов и состоянием перицитов.
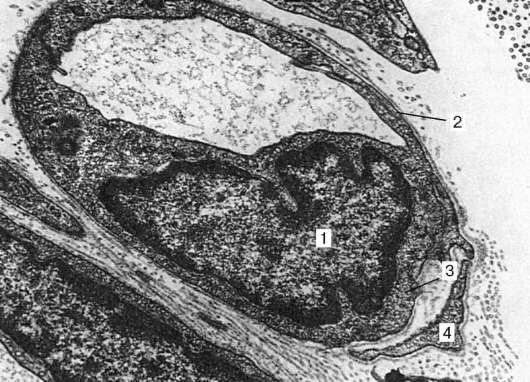
Рис. 13.10. Строение капилляра соматического типа. Электронная микрофотография, увеличение 13 000 (по Н. А. Юриной и А. И. Радостиной):
1 - ядро эндотелиоцита; 2 - базальная мембрана; 3 - везикулы в цитоплазме; 4 - перицит
Отводящий отдел микроциркуляторного русла начинается венозной частью капилляров, для которых характерны более крупные микроворсинки на люминальной поверхности эндотелия и складки, напоминающие створки клапанов, относительно большое число митохондрий и пиноци-тозных пузырьков. В эндотелии отводящего отдела чаще обнаруживаются фенестры. Диаметр венозного отдела капилляра может быть шире артериального в 1,5-2 раза.
Венулы
Различают три разновидности венул (venulae): посткапиллярные, собирательные и мышечные. Посткапиллярные венулы (диаметр 8-30 мкм) по своему строению напоминают венозный отдел капилляра, но в стенке этих венул отмечается больше перицитов, чем в капиллярах. Посткапиллярные вену-лы с высоким эндотелием служат местом выхода лимфоцитов из сосудов (в органах иммунной системы). В собирательных венулах (диаметр 30-50 мкм) появляются отдельные гладкие мышечные клетки и более отчетливо выражена наружная оболочка. Мышечные венулы (диаметр 50-100 мкм) имеют один-два слоя гладких мышечных клеток в средней оболочке и сравнительно хорошо развитую наружную оболочку.
Венозный отдел микроциркуляторного русла вместе с лимфатическими капиллярами выполняет дренажную функцию, регулируя гематолимфати-ческое равновесие между кровью и внесосудистой жидкостью, удаляя продукты метаболизма тканей. Через стенки венул, так же как через капилляры,
мигрируют лейкоциты. Медленный кровоток (не более 1-2 мм в секунду) и низкое кровяное давление (около 10 мм рт. ст.), а также растяжимость этих сосудов создают условия для депонирования крови.
Артериоловенулярные анастомозы
Артериоловенулярные анастомозы (ABA) - это соединения сосудов, несущие артериальную кровь в вены в обход капиллярного русла. Они обнаружены почти во всех органах, диаметр ABA колеблется от 30 до 500 мкм, а длина может достигать 4 мм. Объем кровотока в ABA во много раз больше, чем в капиллярах, скорость кровотока значительно увеличена. Так, если через капилляр 1 мл крови проходит в течение 6 ч, то такое же количество крови через ABA проходит за две секунды. ABA отличаются высокой реактивностью и способностью к ритмическим сокращениям с частотой до 12 раз в минуту.
Классификация (рис. 13.11). Различают две группы анастомозов: 1) истинные ABA (шунты), по которым сбрасывается чисто артериальная кровь; 2) атипичные ABA (полушунты), по которым течет смешанная кровь.
Первая группа истинных анастомозов (шунты) может иметь различную внешнюю форму - прямые короткие соустья, петли, ветвящиеся соединения. По своему строению они подразделяются на две подгруппы: а) простые ABA и б) ABA, снабженные специальными сократительными структурами.
В простых истинных анастомозах границы перехода одного сосуда в другой соответствуют участку, где заканчивается средняя оболочка артериолы. Регуляция кровотока осуществляется гладкими мышечными клетками средней оболочки самой артериолы, без специальных дополнительных сократительных аппаратов. Во второй подгруппе анастомозы могут иметь специальные сократительные устройства в виде валиков или подушек в субэндотелиальном слое, образованные продольно расположенными гладкомышечными клетками. Сокращение подушек, выступающих в просвет анастомоза, приводит к прекращению кровотока. К этой же подгруппе относятся ABA эпителиоидного типа (простые и сложные). Простые ABA эпителиоидного типа характеризуются наличием в средней оболочке внутреннего продольного и наружного циркулярного слоев гладких мышечных клеток, которые по мере приближения к венозному концу заменяются на короткие овальные светлые клетки (Е-клетки), похожие на эпителиальные. В венозном сегменте ABA стенка его резко истончается. Средняя оболочка здесь содержит лишь незначительное количество гладких мышечных клеток в виде циркулярно расположенных поясков. Наружная оболочка состоит из рыхлой соединительной ткани. Сложные, или клу-бочковые (гломерулярные), ABA эпителиоидного типа отличаются от простых тем, что приносящая (афферентная) артериола делится на 2-4 ветви, которые переходят в венозный сегмент. Эти ветви окружены одной общей соединительнотканной оболочкой. Такие анастомозы часто обнаруживаются в дерме кожи и гиподерме, а также в параганглиях.
Вторая группа - атипичные анастомозы (полушунты) - представляет собой соединения артериол и венул, по которым кровь протекает через короткий, но широкий, диаметром до 30 мкм, капилляр, поэтому сбрасываемая в венозное русло кровь является не полностью артериальной.

Рис. 13.11. Артериоловенулярные анастомозы (ABA) (по Ю. И. Афанасьеву): I - ABA без специального запирательного устройства: 1 - артериола; 2 - венула; 3 - анастомоз; 4 - гладкие миоциты анастомоза; II - ABA со специальным запиратель-ным устройством: а - анастомоз типа замыкающей артерии; б - простой анастомоз эпителиоидного типа; в - сложный анастомоз эпителиоидного типа (клубочковый): 1 - эндотелий; 2 - продольно расположенные пучки гладких миоцитов; 3 - внутренняя эластическая мембрана; 4 - артериола; 5 - венула; 6 - анастомоз; 7 - эпи-телиоидные клетки анастомоза; 8 - капилляры в соединительнотканной оболочке; III - атипичный анастомоз: 1 - артериола; 2 - короткий капилляр; 3 - венула
ABA, особенно клубочкового типа, богато иннервированы. ABA принимают участие в регуляции кровенаполнения органов, местного и общего давления крови, в мобилизации депонированной в венулах крови. Эти соединения играют определенную роль в стимуляции венозного кровотока, артериализации венозной крови, мобилизации депонированной крови и регуляции тока тканевой жидкости в венозное русло. Велика роль ABA в компенсаторных реакциях организма при нарушении кровообращения и развитии патологических процессов.
13.1.3. Вены
Вены большого круга кровообращения осуществл
|
|
|


