 |
Изменения цвета мочи при патологических состояниях
|
|
|
|
Семиотика микроскопических изменений мочевого осадка
Цвет мочи зависит от многих факторов: концентрации красящего вещества (урохрома), уровня содержания в моче растворенных коллоидных и других веществ, нерастворимых солей, примесей лекарств и других веществ, выделяемых организмом через почки. Моча в норме имеет соломенно-желтый цвет. У новорожденного ребенка в течение первой недели жизни цвет мочи меняется: сразу же после рождения она бесцветная, в последующие 2 - 4 дня становится темной, красно-коричневой из-за высокой концентрации в ней мочекислых солей (мочекислый инфаркт почек новорожденных), а с 5 - 6-го дня жизни вновь приобретает светло-соломенный цвет. При несахарном мочеизнурении моча совершенно обесцвечивается, при гломерулонефрите с нефритическим синдромом - цвета мясных помоев (макрогематурия). При гепатитах возможно потемнение цвета мочи вследствие наличия большого количества пигментов - «цвет пива». Повышенное содержание в моче фосфатов придает ей серовато-молочный цвет, а солей уратов - кирпично-красный цвет. Цвет мочи изменяется также после приема различных лекарственных препаратов, при отравлениях, а также может быть связан с наличием пигментов моркови и свеклы.
Изменения цвета мочи при патологических состояниях
| Цвет мочи | Патологическое состояние | Причина |
| Тёмно-желтый | Застойная почка, отеки ожоги, понос, рвота | Повышение концентрации красящих веществ |
| Бледный | Сахарный и несахарный диабет, ренальная глюкозурия, почечная недостаточность | Снижение концентрации красящих веществ |
| Темно-бурый | Гемолитическая анемия | Уробилиногенурия |
| Тёмный (черный) | Острая гемолитическая почка, алкаптонурия, меланосаркома | Гемоглобинурия, гомогентизиновая кислота, меланин |
| Красный | Нефролитиаз, инфаркт почки, свинцовая анемия | Гематурия, уропорфинурия |
| Вид «мясных помоев» | Острый и обострение хронического гломерулонефрита | Гематурия |
| Цвет пива или зеленовато-бурый | Паренхиматозная желтуха | Билирубинемия, уробилиногенурия |
| Зеленовато-желтоватый, коричневый | Механическая желтуха | Билирубинурия |
| Беловатый | Жировое перерождение | Липурия, гной, кристаллы фосфатов |
| Молочный | Лимфостаз почек | Хилурия |
Запах мочи у детей может быть различным. Нередко моча имеет запах ацетона - при ацетонемическом состоянии. Запах мочи может отражать наличие серьезных нарушений обмена веществ, в частности, аминокислотного. Для таких заболеваний характерны «особенные запахи», идентификация которых может быть непростой. Это запахи «плавательного бассейна» (хокинсинурия), запах хмеля (болезнь хмелесушилки), запах гниющей рыбы (триметиламинурия), запах потных ног (изовалериановая ацидемия), запах кошачьей мочи (бета-метилкротонилглицинурия), запах кленового сиропа (болезнь «мочи с запахом кленового сиропа»), мышиный запах (фенилкетонурия).
|
|
|
Прозрачность. В норме моча прозрачная. У новорожденных детей на фоне мочекислый инфаркт почек моча становится мутной. При патологии моча может быть мутной вследствие наличия большого количества белков, лейкоцитов, слизи, солей, жиров.
Реакция (pH)мочи у здоровых детей зависит от характера принимаемой пищи. Преимущественно белковая пища обусловливает кислую реакцию мочи, растительная пища - щелочную. У здоровых новорожденных отмечается кислая реакция мочи (рН 5,4 - 5,9). При патологии щелочная реакция мочи может свидетельствовать о бактериурии, кислая реакция мочи может свидетельствовать у тубулярном ацидозе, туберкулезе почек и мочевыводящих путей.
Относительная плотность мочи (удельный вес) у здоровых детей обратно пропорциональна диурезу.
|
|
|
· Гиперстенурия - повышение относительной плотности мочи более 1020-1030, может быть обусловлена повышением содержания в моче белков, глюкозы (при сахарном диабете), солей (при дизметаболической нефропатии), при обезвоживании (на фоне кишечных инфекций).
· Гипостенурия - снижение удельного веса мочи. Может быть симптомом почечной недостаточности на фоне хронического гломерулонефрита, пиелонефрита, поликистоза почек, при несахарном диабете.
· Изостенурия - относительная плотность мочи равна плотности плазмы крови - 1010, что свидетельствует о почечной недостаточности с нарушением реабсорбции.
· Изогипостенурия - снижение относительной плотности мочи и размаха ее колебаний с одновременным уменьшением диуреза. В анализе мочи по Зимницкому удельный вес мочи составляет 1003-1006 во всех порциях. Это свидетельствует о выраженной почечной недостаточности.
Белок. В норме в общем анализе мочи определяется не более 0,033 ‰ белка. У здоровых детей без каких-либо внешних воздействий возможно выделение белка с мочой в периоде новорожденности, после приема пищи - физиологическая протеинурия.
Функциональная протеинурия объединяет протеинурию напряжения, ортостатическую, лихорадочную, пальпаторную, эмоциональную, метеотропную. Она наблюдается у пациентов со здоровыми почками, чаще преходящая, редко сочетается с эритроцитурией, цилиндрурией, лейкоцитурией.
Протеинурия напряжения возникает при повышенной физической нагрузке и объясняется относительной ишемией проксимальных канальцев при перераспределении тока крови. Уровень протеинурии не превышает 1-2 г/сут, выявляется в первой порции мочи, при обычных нагрузках белок исчезает.
Ортостатическая протеинурия появляется при длительном нахождении ребенка в вертикальном положении (при стоянии, ходьбе) и исчезает в горизонтальном положении. Она наблюдается чаще у подростков; предполагается, что ортостатическая протеинурия является клубочковой, неселективной, ее уровень обычно не более 1 г/сут. Для подтверждения диагноза проводится ортостатическая проба.
Лихорадочная протеинурия может развиваться у детей без поражения почек при заболеваниях, сопровождающихся гипертермией. Появление протеинурии объясняется усилением катаболических процессов, которое возникает при температуре тела более 38° С. При нормализации температуры тела протеинурия исчезает.
После энергичной и продолжительной пальпации живота в области почек возможна пальпаторная протеинурия.
Описана эмоциональная протеинурия во время экзаменов.
Метеотропная протеинурия связана с переохлаждением, гиперинсоляцией.
Патологическая протеинурия по «уровню поражения» может быть трех видов.
|
|
|
· Преренальная протеинурия (переполнения) возникает при повышенном синтезе и накоплении в плазме крови низкомолекулярных белков (гемоглобин, миоглобин, легкие цепи иммуноглобулинов, продукты деградации фибрина), которые в большом количестве проходят через неповрежденный клубочковый фильтр, а нормально функционирующие канальцы не могут обеспечить полную их реабсорбцию. Эта разновидность протеинурии наблюдается при лейкозах, злокачественных лимфомах, миеломной болезни (в крови появляется низкомолекулярный белок Бенс-Джонса и другие парапротеины), а также при массивных некрозах тканей (миоглобинурия) и внутрисосудистом гемолизе (гемоглобинурия), вызванном переливанием несовместимой крови.
· Ренальная протеинурия может быть гломерулярной, или клубочковой, и тубулярной, или канальцевой. При сочетании этих двух типов развивается смешанный тип протеинурии.
o Клубочковая протеинурия обусловлена повреждением гломерулярного фильтра, возникает при гломерулонефритах и при нефропатиях, связанных с обменными или сосудистыми заболеваниями. При этом из крови в мочу в большом количестве фильтруются плазматические белки.
Клубочковая протеинурия может быть избирательной (селективной) и неизбирательной (неселективной) в зависимости от тяжести повреждения гломерулярного фильтра.
Селективная протеинурия - это проникновение в мочу белков только с низкой молекулярной массой (<65 000): альбумина и близких к нему фракций (например, при гломерулонефрите с минимальными изменениями в клубочках).
Неселективная протеинурия характеризуется появлением в моче наряду с низкомолекулярными средне- и высокомолекулярных белков (α2-макроглобулин, γ-глобулин, β-липопротеиды и др.). Переход селективной протеинурии в неселективную свидетельствует о прогрессировании гломерулопатии.
|
|
|
o Канальцевая (тубулярная) протеинурия связана либо с неспособностью канальцев реабсорбировать белки, прошедшие через неизмененный гломерулярный фильтр - при пиелонефрите, отравлении тяжелыми металлами, интерстициальном нефрите, генетических тубулопатиях.
К канальцевой относится также секреторная протеинурия - повышенное выделение с мочой белка Тамма-Хорсфалла - гликопротеид, секретируемый эпителием дистальных канальцев (при остром пиелонефрите, нефролитиазе), или IgA и IgM, секретируемых через эпителий дистальных канальцев при гломерулонефрите.
· Постренальная протеинурия возникает в результате проникновения в мочу экссудата при воспалении мочевыводящих путей (цистит, уретрит).
Выделяются также застойная протеинурия, возникающая при декомпенсации сердечной деятельности, опухолях брюшной полости и другой патологии, и нейрогенная протеинурия - при церебральной травме, менингеальных кровоизлияниях. Эти две разновидности объединяются термином «экстраренальная протеинурия».
Варианты протеинурии можно представить в виде схемы.

Различают три степени протеинурии:
· небольшая протеинурия - теряется до 1 г/сут, наблюдается при пиелонефрите и других тубулярных заболеваниях;
· умеренная протеинурия - теряется 1-2,5 г/сут, наблюдается при гломерулонефритах;
· выраженная протеинурия - теряется более 2,5-3 г/сут, наблюдается при нефротическом синдроме.
Глюкоза у здоровых детей вся фильтруется и практически вся реабсорбируется. Физиологическая глюкозурия отмечается после приема пищи, при стрессах, а также в периоде новорожденности. Паталогическая глюкозурия наиболее часто является симптомом сахарного диабета.
Кетоновые тела -продукты неполного окисления липидов и белков. В состав кетоновых тел входят b-оксимасляная кислота, ацетоуксусная кислота и ацетон. Кетоновые тела синтезируются в печени. Кетонурия у детей бывает при сахарном диабете, а также при ацетонемическом синдроме - совокупность симптомов, обусловленных повышенным содержанием в крови кетоновых тел на фоне чрезмерного употребления жирной и белковой пищи (кетогенных аминокислот) при недостатке углеводов. Избыток кетоновых тел раздражает слизистую желудочно-кишечного тракта, что клинически проявляется рвотой и болями в животе.
|
|
|
Билирубин - основной конечный метаболит порфиринов, выделяемый из организма. Билирубин в крови (на 3/4) присутствует в свободном виде - неконъюгированный (в соединении с альбумином). Свободный билирубин не растворяется в воде и не появляется в моче. В печени он конъюгирует - соединяется с глюкуроновой кислотой и в этом виде выделяется с желчью в желудочно-кишечный тракт. Связанный билирубин растворим в воде и при пороговой концентрации в крови более 34 мкмоль/л выделяется почками.
В желчевыводящих путях билирубин восстанавливается до уробилиногена и поступает в кишечник, где преобразуется в стеркобилиноген. Небольшая часть стеркобилиногена повторно реабсорбирустся в толстой кишке в общий кровоток и выводится с мочой.
Билирубинурия наблюдается при гепатитах, механической желтухе, увеличении образования стеркобилиногена в желудочно-кишечном тракте (колит).
Уробилиноген в норме определяется в моче в очень небольших количествах (следы). Уровень его резко возрастает при гемолитической желтухе (внутрисосудистом разрушении эритроцитов), а также при токсических и воспалительных поражениях печени, кишечных заболеваниях (энтериты, запоры). При подпеченочной (механической) желтухе, когда наблюдается полная закупорка желчного протока, уробилиноген в моче отсутствует.
Индикан - конечный продукт превращения триптофана. Образуется в печени при обеззараживании индола. Появляется в моче при разложение белков в организме (опухоли, абсцессы, бронхоэктазии), а также при повышении процессов гниения в кишечнике (кишечная непроходимость, запоры).
Эпителий может определяться при общем анализе мочи.
· Плоский эпителий или попадает в мочу из влагалища и наружных половых органов у девочек или из уретры у мальчиков. В норме могут быть обнаружены единичные клетки плоского эпителия под микроскопом (2-5 в поле зрения). При воспалении наружных половых органов (вульвовагинит, уретрит) количество плоского эпителия в моче увеличивается.
· Переходный эпителий - эпителий мочевого пузыря, мочеточников, почечных лоханок. В анализе мочи определяется при циститах, пиелитах, новообразованиях мочевыводящих путей.
· Почечный эпителий - эпителий канальцев почек. Определяется при воспалительном процессе в канальцах почек (пиелонефрит), дегенеративном изменении в почечной ткани.

Эритроциты. В норме в общем анализе мочи содержится 0-1 эритроцитов в поле зрения (не в каждом поле зрения микроскопа находится эритроцит). Появление эритроцитов в моче - гематурия. Различают макрогематурию - значительное количество эритроцитов вызывает изменение цвета - розовый цвет, цвет «мясных помоев». Если увеличенное количество эритроцитов можно определить только под микроскопом - это микрогематурия.
Различают следующие степени гематурии:
· небольшая гематурия - до 10 эритроцитов в поле зрения (общий анализ мочи) и от 1 до 10 млн за сутки (анализ мочи по Каковскому-Аддису);
· умеренно выраженная гематурия - 10-60 эритроцитов в поле зрения и 10-40 млн за сутки;
· выраженная гематурия - 60-100 эритроцитов за сутки и более 40 млн за сутки.
Необходимо различать гематурию истинную (из почек и мочевыводящих путей) и ложную - из половых путей.
При наличии истинной гематурии необходимо выяснить уровень поражения.
Для этого используется тройной тест (трехстаканная проба). Пациенту предлагают утром помочиться последовательно в три емкости за одно мочеиспускание. Каждую порцию мочи отправляют на общий анализ. Если эритроциты определяются только в первой порции - то они уретрального происхождения. Если эритроциты определяются только в третьей порции - то они из мочевого пузыря. Если эритроциты определяются во всех трех порциях - то они из почек.
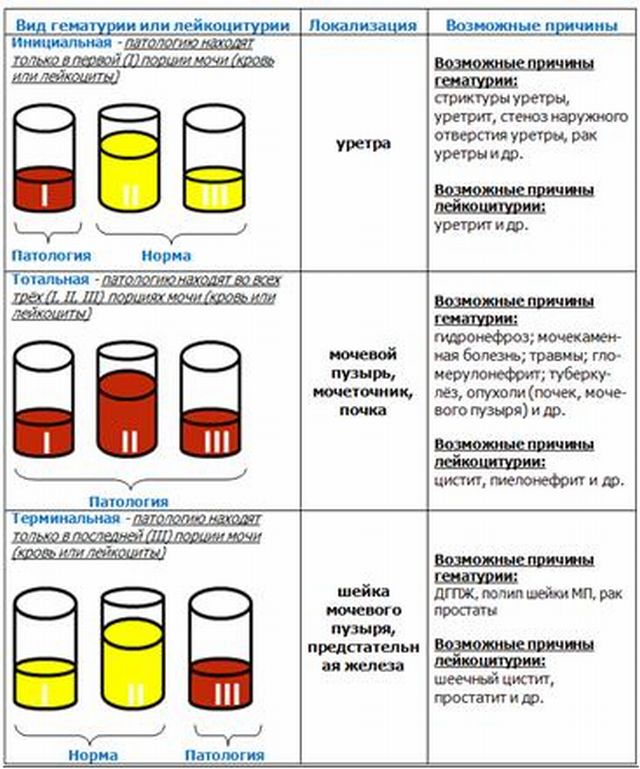
В зависимости от реакции мочи ее концентрации, а также от продолжительности пребывания эритроцитов в моче их окраска и форма меняются. В слабокислой среде мочи эритроциты довольно долго остаются неизмененными (круглые диски желтовато-зеленоватого цвета). Вследствие небольшой относительной плотности мочи при ее очень слабокислой или слабощелочной реакции эритроциты набухают и имеют вид бледно-желтых или розовых кругов несколько большего диаметра, чем обычные эритроциты. Более продолжительное пребывание эритроцитов в кислой моче приводит к потере гемоглобина - выщелачиванию. При этом они имеют вид бесцветных колец разного размера. Это бывает, если эти эритроциты попадают в мочу в почках (например, при гломерулонефрите). Если же эритроциты попадают в мочу в мочевыводящих путях, то они выходят неизмененными (при цистите, уретрите). Наличие выщелоченных эритроцитов свидетельствует о патологии почек.
Гематурия может быть признаком гломерулонефрита, мочекаменной болезни, диффузных заболеваний соединительной ткани, геморрагического васкулита, гемофилии и других заболеваний.
Гемоглобин в норме в общем анализе мочи отсутствует.
Гемоглобинурия обусловлена внутрисосудистым гемолизом. Клинически гемоглобинурия проявляется выделением мочи чёрного цвета, дизурией, нередко болями в пояснице. В отличие от гематурии при гемоглобинурии эритроциты в осадке мочи отсутствуют, а в сыворотке крови повышен уровень непрямого билирубина.
Цилиндры - это белковые слепки почечных канальцев.
В норме низкомолекулярные белки крови фильтруются в капсуле Шумлянского-Боумена в просвет канальцев, где они затем реабсорбируются. При этом часть белка оседает на внутренней поверхности канальцев. Эти белковые структуры уплотняются и склеиваются. В дальнейшем они вымываются с мочой из просвета канальцев и выглядят под микроскопом в виде цилиндров.
Различают гиалиновые, зернистые, восковидные, эпителиальные, эритроцитарные и лейкоцитарные цилиндры. В норме может экскретироваться за сутки до 20 000 цилиндров. Однако, в общем анализе мочи цилиндров быть не должно.
Гиалиновые цилиндры обнаруживают при нефротическом синдроме и других заболеваниях, протекающих протеинурией. Эпителиальные цилиндры встречаются при дегенеративных изменениях в канальцах. Лейкоцитарные цилиндры часто обнаруживают при пиелонефрите, хотя это и не является патогномоничным признаком последнего, поскольку находят их и при гломерулонефрите, протекающем с лейкоцитурией. Для гломерулонефрита более характерно наличие эритроцитарных цилиндров. Наличие лейкоцитарной цилиндрурии указывает на ренальное происхождение лейкоцитов. Зернистые и восковидные цилиндры характерны для хронических почечных заболеваний свидетельствуют о дегенеративных, дистрофических процессах в почке, а цилиндры большого диаметра характерны для хронической почечной недостаточности.
Лейкоциты могут присутствовать в моче здоровых детей в небольших количествах: до 5 клеток в поле зрения у мальчиков и до 10 - у девочек. Обнаружение под микроскопом большего количества лейкоцитов называется лейкоцитурия.
Различают три степени выраженности лейкоцитурии:
· небольшую лейкоцитурию (выделяется от 2 до 10 млн. за сутки или определяется 10 - 30 клеток в поле зрения под микроскопом);
· умеренно выраженную (от 10 до 40 млн. за сутки или 30 - 50 клеток в поле зрения);
· выраженную (более 40 млн. за сутки или 100 и более клеток в поле зрения).
К методам качественной характеристики лейкоцитурии относятся:
· определение типа лейкоцитурии (нейтрофильный, мононуклеарный, смешанный). При пиелонефрите лейкоцитурия является ведущим симптомом и имеет преимущественно нейтрофильный характер. При гломерулонефрите лейкоцитурия лимфоцитарная или мононуклеарная.
Лейкоцитурия может быть также признаком воспалительного процесса в нижних мочевых путях. У девочек лейкоцитурия может быть обусловлена вульвовагинитом. С целью уточнения локализации поражения необходимо провести тройной тест, исследовать мазок из половых органов.
· определение в моче клеток Штернгеймера-Мальбина и активных лейкоцитов.
Попадая в мочу из очагов воспаления в почечной ткани, некоторые лейкоциты в гипо тонической среде увеличиваются в размерах в 2-3 раза, в цитоплазме появляются гранулы (зернистость), приобретающие хаотическую подвижность (броуновское движение). Эти лейкоциты получили название клеток Штернгеймера-Мальбина по имени авторов (R. Sternheimer, В. Malbin - американские врачи), впервые описавших их в 1951 г. Если эти клетки поместить в гипер тоническую среду, они способны возвращаться в исходное состояние.
Методика выявления активных лейкоцитов в мочевом осадке состоит в следующем. К центрифугированному осадку мочи добавляют краситель и дистиллированную воду и смешивают путем встряхивания. Спустя 5-7 мин содержимое исследуют под микроскопом. После такой обработки мочевого осадка большинство лейкоцитов, сохраняют свою форму и размеры. А часть лейкоцитов превращаются в клетки Штернгеймера-Мальбина. Следовательно, активные лейкоциты и клетки Штернгеймера-Мальбина - это разные этапы существования живых сегменто-ядерных нейтрофилов в условиях гипостенурии. Только первые образуются in vitro, вторые - in vivo при достаточно долгом нахождении в мочевых путях.
Выявление более 10-25% активных лейкоцитов (от общего числа) характерно для пиелонефрита и воспалительных заболеваний нижних мочевых путей и половых органов (простатит, уретрит, вульвовагинит). Число активных лейкоцитов увеличивается в острую фазу заболевания и уменьшается по мере стихания воспалительного процесса при проведении антибактериальной терапии. В небольшом числе активные лейкоциты обнаруживают при хроническом гломерулонефрите, миеломной почке.
Бактериурия как таковая не является доказательством воспалительного процесса в почках или мочевых путях. Диагностически значимым является определение степени бактериурии. У здоровых детей количество непатогенных бактерий в 1 мл мочи (микробное число) не превышает 100 000. Для исследования степени бактериурии используют среднюю порцию мочи, полученную при свободном мочеиспускании после тщательного туалета наружных половых органов.
Пиурия - это выявление в моче большого количества лейкоцитов и патологической бактериурии.
Слизь выделяется эпителием слизистых оболочек. В норме отсутствует или присутствует в моче в незначительном количестве. При воспалительных процессах в нижних отделах мочевыводящих путей содержание слизи в моче повышается. Увеличенное количество слизи в моче может говорить о нарушении правил правильной подготовки к взятию пробы мочи.
В моче здорового ребенка может присутствовать неорганизованный осадок, который состоит из солей и кристаллических образований, встречающихся в нормальной и патологической моче.
Неорганизованный осадок не имеет большого клинического значения, так как очень часто зависит от характера питья и питания.
· Мочевая кислота (ураты) обнаруживается при кислой реакции, после продолжительной физической нагрузки, при употреблении исключительной мясной пищи, при мочекислых диатезах, лейкозах, при лихорадке, гиповолемии.
· Оксалаты обнаруживаются при кислой реакции, при диете, содержащей капусту, ревень, пря тяжелых хронических заболеваниях почек, нарушении обмена кальция.
· Аморфные фосфаты обнаруживаются при щелочной реакции, при фруктовой диете, цистите.
· Мочекислый аммоний обнаруживается при щелочной реакции, при цистите с аммиачным брожением в мочевом пузыре.
· Трипельфосфаты обнаруживаются при щелочной реакции, при обильном приеме растительной пищи, минеральной воды, при долгом стоянии мочи, при циститах.
Холестериновые кристаллы обнаруживаются при тяжелой инфекции мочевых путей, нефрите, новообразованиях, абсцессе почек.
· Цистиновые кристаллы обнаруживаются при цистинурии и гомоцистинурии.
· Гематоидин обнаруживается при кровотечениях из мочевыводящих путей: мочекаменная болезнь, новообразования мочевого пузыря и почек, абсцесс почек, простаты.

Боль по характеру, интенсивности, длительности и периодичности бывает различной: резкой и тупой, постоянной или приступообразной. Пациенты младшего возраста в большинстве своем проявление болей выражают плачем, испугом, капризом. Старшие дети при опросе указывают на иррадиацию болей вниз по ходу мочеточников или в половые органы.
Боли при почечной колике начинаются всегда внезапно, носят режущий характер с периодами затишья и обострения. При большинстве заболеваний дети жалуются на тупые боли и чувство тяжести в поясничной области или подреберье, которые то усиливаются, то ослабевают. Подобные боли выявляются при хроническом пиелонефрите, особенно в периоды обострения, при опухолях почки, пио- и гидронефрозах, подковообразной почке.
Острые и тупые боли, локализующиеся в поясничной области, в правой или левой половине живота чаще всего вызываются камнями мочеточника или пузырно-мочеточниковым рефлюксом.
Боли в области мочевого пузыря у детей наиболее часто обусловлены проявлением заболевания самого органа. Острые боли в большинстве случаев возникают при остром цистите, обострении хронического цистита и камнях мочевого пузыря, усиливаются при акте мочеиспускания, чаще регистрируются в конце его.
Дизурический синдром - синдром нарушения акта мочеиспускания.
Урежение мочеотделения наблюдают у детей с гипорефлекторным мочевым пузырём; при значительной потере жидкости вследствие интенсивного потоотделения, неукротимой рвоты, диареи; при нарастании отёков за счёт задержки жидкости в организме, уменьшении суточного диуреза (острый и хронический гломерулонефриты, уремия).
Поллакиурия (pollakiuria; греч. pollakis - много раз, часто + uron - моча) - учащение мочеиспускания. Может быть у здоровых детей при охлаждении и купании в солёной воде. Поллакиурия в сочетании с болью при мочеиспускании - характерный признак острого и хронического циститов. Поллакиурия, более выраженная днём, усиливающаяся при движениях характерна для камней в мочевом пузыре. Безболевую поллакиурию наблюдают при гиперрефлекторном мочевом пузыре. Кроме того, поллакиурия может возникать при пиелонефрите, уретрите, простатите, рефлекторном воздействии со стороны кишечника (трещины заднего прохода, глисты) и др.
Странгурия (stranguria; греч. stranx, strangos - капля + uron - моча) -болезненность и рези при мочеиспускании. Характерна для воспаления мочевого пузыря или мочеиспускательного канала. При цистите боль и резь обычно бывают в конце мочеиспускания, а при уретрите - во время мочеиспускания и сохраняются некоторое время после него.
Ишурия (ischuria; греч, ischo задерживать) - задержка мочеиспускания в связи с невозможностью опорожнения мочевого пузыря несмотря на наличие в нем мочи. Полная ишурия может возникнуть остро при полном травматическом разрыве или обтурации камнем мочеиспускательного канала, парафимозе или сохраняться длительно при выраженной атонии мочевого пузыря. Частичную ишурию (неполное опорожнение, наличие остаточной мочи) мочи наблюдают при наличии препятствия на уровне шейки мочевого пузыря или мочеиспускательного канала (стриктура мочеиспускательного канала, камни и опухоли мочевого пузыря, уретероцеле). Для неполной хронической задержки мочи характерна дизурия: прерывистость струи мочи, запаздывание мочеиспускания, выполнение его в 2 этапа, что наблюдают при уретерогидронефрозе, пузырномочеточниковом рефлюксе, дивертикуле мочевого пузыря.
Недержание мочи у детей - моча выделяется без позыва, независимо от акта мочеиспускания. Причинами ложного недержания чаще всего являются пороки развития мочеточников и мочевого пузыря. Истинное недержание мочи характерно для повреждений спинного мозга, нейрогенной дисфункции мочевого пузыря, спинномозговых грыж, хронического цистита.
Неудержание мочи(невозможность удержать мочу при появлении позыва к мочеиспусканию) появляется при остром цистите, дивертикуле или камне мочевого пузыря.
Отечный синдром
Отечный синдром, свойственный почечным заболеваниям, может иметь различный генез и различные клинические выражения. Обращают внимание на время появления отеков, их выраженность, локализацию, лабильность. При воспалительных процессах в почках в первые дни болезни появляется отечность (припухлость) век, чаще по утрам, а в дальнейшем, если тяжесть болезни нарастает, отеки распространяются на конечности и туловище.

Наиболее демонстративны отеки, развивающиеся при нефротическом синдроме: распространенные периферические отеки, асцит, гидроторакс, вплоть до анасарки (от греч. ana - через + sarx - мясо) - распространенный отек подкожной клетчатки. У детей первого года жизни отмечается пастозность в поясничной области, у мальчиков отечность в области мошонки.
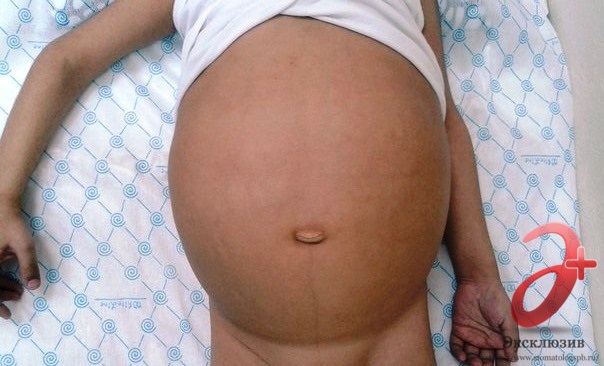
Для выявления скрытых отеков используется систематическое взвешивание больного и определение гидрофильности тканей методом «волдырной пробы» Мак-Клюра - Олдрича.
Гипертензией называется состояние АД с повышенными показателями максимального (систолического) и минимального (диастолического) или одного из них в пределах сигмальных отклонений от нормативов. Гипертензионный синдром характерен для многих вариантов почечных заболеваний, прежде всего для гломерулонефрита. Среди причин вазоренальной гипертензии выделяют анатомические аномалии строения сосудистой ножки, аномалии внутрипочечных артерий. Постепенное развитие гипертензионного синдрома характерно и для нефропатий в стадии развития ХПН.
Анемический синдром
Любое снижение парциального давления кислорода в системе кровоснабжения почки является стимулом для продукции почечного эритропоэтина с последующей активацией созревания эритробластов костного мозга, повышением уровня сначала ретикулоцитов крови, а позднее - и восстановлением числа эритроцитов. При патологии почек (недоразвитии или дисплазии) или вследствие уже далеко зашедшего приобретенного поражения типа вторичного сморщивания, способность почки к продукции эритропоэтина существенно снижается, что является причиной анемии.
Уретрит
Острый или хронический уретрит - изолированное воспаление мочевыделительного канала, чаще сопровождает воспалительный процесс в мочевом пузыре, почечных лоханках, почках. Проявляется синдромом дизурических расстройств (странгурия, поллакиурия), мочевым синдромом (нейтрофильная лейкоцитурия, бактериурия, наличие слизи и слизисто-гнойных нитей, клеток плоского эпителия).

Цистит
Микробно-воспалительный процесс в слизистой оболочке мочевого пузыря. У девочек заболевание встречается в 3 раза чаще, чем у мальчиков.
Дизурический синдром выражен. Характерны частые мочеиспускания (каждые 20 - 40 мин), болезненные позывы к мочеиспусканию с последующим развитием недержания мочи. Часто боль возникает в начале и во время мочеиспускания вследствие раздражения шейки мочевого пузыря. Наиболее выражены болезненные ощущения в конце мочеиспускания. Резкая боль может рефлекторно вызвать спазм сфинктера мочеточника и остановку мочеиспускания.
Болевой синдром проявляется болью внизу живота, что обусловлено наполнением мочевого пузыря и растяжением его стенки.
Синдром общей интоксикации выражен незначительно.
Мочевой синдром проявляется умеренно выраженной нейтрофильной лейкоцитурией, бактериурией, незначительной гематурией и протеинурией за счет распада форменных элементов крови. Характерно наличие переходного эпителия.
Пиелонефрит
Микробно-воспалительное заболевание с поражением чашечно-лоханочной системы и тубуло-интерстициальной ткани почек (канальцев и интерстиция). Возникнуть заболевание может в любом возрасте, включая новорожденных и детей первых лет жизни. Под первичным пиелонефритом понимают микробно-воспалительный процесс в почечной паренхиме при отсутствии признаков нарушения внутри- и внепочечного пассажа (фр. passage -- проход, продвижение) мочи. При вторичном пиелонефрите выявляются причины, способствующие развитию воспалительной реакции (застой мочи, кристалурия).
· Синдром общей интоксикации (озноб, повышение температуры тела, головная боль) выражен умеренно.
· Болевой синдром может быть выражен умеренно, незначительно или вообще отсутствовать. При этом дети раннего возраста жалуются на боли в животе, а дети старшего возраста - на боли в поясничной области.
· Синдром дизурических расстройств (странгурия, поллакиурия) может быть выражен умеренно или незначительно.
· Отечный синдром отсутствует или незначительно выражен (пастозность).
· Мочевой синдром:
o лейкоцитурия нейтрофильного типа - выраженная или умеренно выраженная, с наличием активных лейкоцитов и клеток Штернгеймера-Мальбина;
o цилиндрурия умеренно или незначительно выражена (гиалиновые, лейкоцитарные, зернистые цилиндры);
o протеинурия умеренно или незначительно выражена;
o гематурия выражена незначительно;
o бактериурия возможна.
В крови имеются признаки воспаления:
· лейкоцитоз с нейтрофилезом, повышение СОЭ;
· диспротеинемия;
· повышение острофазовых показателей - С-реактивный белок и др.
Гломерулонефрит
Иммунно-воспалительный процесс в обеих почках с первичным поражением клубочкового аппарата и вторичным вовлечением в патологический процесс канальцев почек и интерстиция. Циркулирующие в крови иммунные комплексы повреждают структуры гломерулы, через которые происходит фильтрация. В зависимости от преобладания гематурии или протеинурии различают гломерулонефрит с нефр и тическим или нефр о тическим синдромом соответственно.
Острый гломерулонефрит с нефр и тическим синдромом.
· Синдром общей интоксикации выражен незначительно.
· Болевой синдром может быть выражен незначительно или вообще отсутствовать.
· Отечный синдром выражен незначительно или умеренно.
· Синдром артериальной гипертензии возможен.
· Мочевой синдром:
o гематурия - выраженная - наиболее характерный симптом; возможна макрогематурия с изменением цвета мочи (мясных помоев);
o протеинурия выражена умеренно;
o цилиндрурия незначительная (гиалиновые, эритроцитарные, зернистые цилиндры);
o лейкоцитурия лимфоцитарного типа - незначительная;
В крови:
o лейкоцитоз может сопровождаться нейтрофилезом (при постстрептококковом гломерулонефрите);
o эозинофилия;
o анемия;
o диспротеинемия;
o повышение титра антистрептолизина-О (при постстрептококковом гломерулонефрите).
Острый гломерулонефрит с нефр о тическим синдромом.
· Синдром общей интоксикации выражен незначительно.
· Болевой синдром может быть выражен незначительно или отсутствовать.
· Отечный синдромвыражен: периферические и полостные отеки вплоть до анасарки.
· Синдром артериальной гипертензии возможен.
· Мочевой синдром:
o олигурия и гиперстенурия;
o протеинурия выражена значительно - наиболее характерный симптом;
o цилиндрурия выражена незначительно или умеренно (гиалиновые, зернистые, восковидные цилиндры);
o гематурия выражена незначительно;
o лейкоцитурия лимфоцитарного типа - незначительная;
o ферментурия - выделение с мочой АСТ, АЛТ, ЛДГ и других ферментов.
В крови:
o гипопротеинемия;
o гиперхолестеринемия.
|
|
|


