 |
K26. Язва двенадцатиперстной кишки.
|
|
|
|
Хроническое рецидивирующее заболевание, протекающее с чередованием периодов обострения и ремиссии, основным признаком которого является образование язвенного дефекта в стенке желудка и/или ДПК.
Распространенность
Заболеваемость ЯБ составляет 1,6±0,1 на 1000 детей, 7-10% - среди взрослого населения. У школьников ЯБ встречается в 7 раз чаще, чем у дошкольников, у детей, проживающих в городе, - в 2 раза чаще, чем проживающих в сельской местности. В 81% случаев местом локализации язвенного дефекта является ДПК, в 13% - желудок, в 6% наблюдается сочетанная локализация. У девочек ЯБ наблюдается чаще (53%), чем у мальчиков, но сочетание ЯБ желудка и ДПК в 1,4 раза чаще встречается у мальчиков. Осложнения ЯБ отмечены у детей всех возрастных групп с одинаковой частотой.
Этиология и патогенез
ЯБ является полиэтиологическим заболеванием. В его формировании и хронизации участвуют:
• микроорганизмы (инфицирование НР);
• нервно-психические факторы (стресс у детей - ведущий фактор ЯБ: эмоциональное перенапряжение, отрицательные эмоции, конфликтные ситуации и т.д.);
• наследственно-конституциональные (увеличение массы обкладочных клеток, повышение высвобождения гастрина в ответ на прием пищи, дефицит ингибитора трипсина, I группа крови и т.д. - около 30% больных);
• лекарственные и токсические воздействия;
• эндокринные расстройства;
• нарушения режима, характера питания и т.д.
В основе патогенеза ЯБ лежат нарушения баланса между факторами агрессии и защиты (рис. 3-6).

Рис. 3-6. «Весы» Шея при язвенной болезни (по Салупере В.П., 1976)
При ЯБ соотношение антральных G- и D-клеток меняется в сторону увеличения G-клеток, что достоверно ассоциируется с гипергастринемией, а гипергастринемия - с гиперацидностью. Гиперплазия гастриновых клеток может быть изначальной особенностью эндокринного аппарата ЖКТ, чаще наследственно обусловленной.
|
|
|
В усилении агрессивных свойств желудочного содержимого и ослаблении защитных свойств слизистой оболочки желудка и ДПК играют микроорганизмы - уреазопродуценты НР, открытые в 1983 г. австралийскими учеными В. Marshall и /. Warren (рис. 3-7). Их выявляют примерно у 90% больных ЯБ ДПК и у 70% - ЯБ желудка. Но HP не является обязательным патогенетическим фактором ЯБ ДПК у детей, особенно в возрасте младше 10 лет.
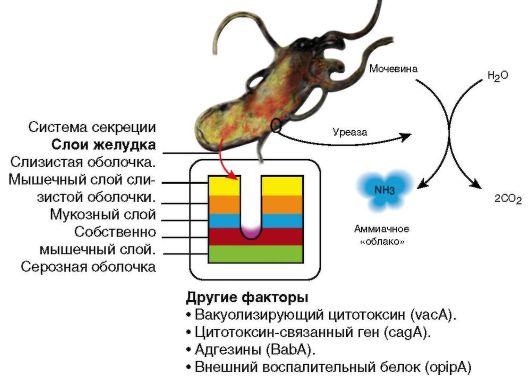
Рис. 3-7. Факторы, влияющие на вирулентность HP
Таблица 3-2. Классификация ЯБ (Мазурин А.В., 1984)

Клиническая картина
ЯБ многообразна, типичная картина наблюдается не всегда, что значительно затрудняет диагностику.
Особенности течения ЯБ у детей в настоящее время:
• нивелирование сезонности обострений;
• бессимптомное течение у 50% больных;
• стертые клинические проявления у части пациентов с быстрым формированием осложнений ЯБ ДПК в виде кровотечения или перфорации.
Ведущей жалобой является боль. Она локализуется в собственно эпигастральной, околопупочной областях, иногда разлитая по всему животу. В типичном случае боль становится постоянной, интенсивной, принимает ночной и «голодный» характер, уменьшается при приеме пищи. Появляется мойнигановский ритм боли (голод - боль - прием пищи - светлый промежуток - голод - боль и т.д.). Диспепсические расстройства: изжога, отрыжка, рвота, тошнота - с увеличением продолжительности заболевания возрастают. Аппетит снижен у 1/5 больных, может быть задержка физического развития. Отмечаются склонность к запору или неустойчивый стул. Астенический синдром проявляется эмоциональной лабильностью, нарушением сна из-за болевых ощущений, повышенной утомляемостью. Могут наблюдаться гипергидроз ладоней и стоп, артериальная гипотензия, красный дермографизм, иногда брадикардия.
|
|
|
При физикальном обследовании определяется обложенность языка, при пальпации - болезненность в пилородуоденальной зоне, эпигастрии, иногда в правом подреберье, положительный симптом Менделя (болезненность при перкуссии полусогнутыми пальцами правой руки в области большой и малой кривизны желудка).
Основным в диагностике заболевания является эндоскопическое исследование ввиду бессимптомного начала и нередко манифестации с осложнений (рис. 3-8, а).
Среди осложнений регистрируют:
• кровотечение (рвоту с примесью крови, мелену (черный стул), слабость, головокружение, тахикардию, гипотензию) (рис. 3-8, б);
• перфорацию (прорыв язвы в брюшную полость), возникающую остро и сопровождающуюся резкой болью в эпигастральной области, напряжением передней брюшной стенки и симптомами раздражения брюшины;
• пенетрацию (проникновение язвы в другие органы) - упорный болевой синдром, резкие боли, иррадиирующие в спину, рвоту, не приносящую облегчения;
• стеноз привратника, возникающий в результате образования рубцов на месте «целующихся» язв на передней и задней стенке ДПК (рис. 3-8, в);
• перивисцерит (спаечный процесс), развивающийся при ЯБ между желудком или ДПК и соседними органами (поджелудочной железой, печенью, желчным пузырем). Характерны интенсивные боли, усиливающиеся после обильной еды, при физических нагрузках и сотрясении тела. Среди осложненных форм ЯБ преобладают кровотечения (80%), реже наблюдаются стенозы (10%), перфорации (8%) и пенетрации язвы (1,5%), крайне редко - перивисцерит (0,5%) и малигнизация.

Рис. 3-8. Диагностика ЯБ ДПК: а - методика эзофагогастродуоденоскопии; б - желудочное кровотечение из язвенного дефекта; в - стеноз луковицы ДПК
Диагностика
Наиболее оптимальный метод диагностики - эзофагогастродуоденоскопия (табл. 3-3), с помощью которой проводят прицельную биопсию слизистой оболочки желудка и ДПК для уточнения характера и выраженности патоморфологических изменений.
Таблица 3-3. Результаты эзофагогастродуоденоскопии при ЯБ
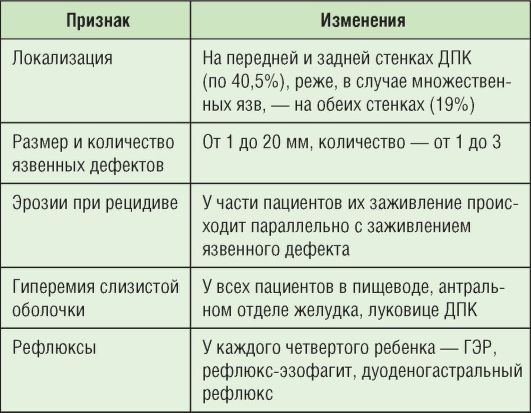
Эндоскопическое исследование позволяет выявить 4 стадии язвенного процесса (см. табл. 3-2). На фоне терапии переход от I ко II стадии наблюдается через 10-14 дней, от II к III - через 2-3 нед, от III к IV - через 30 дней. Полная регрессия сопутствующих воспалительных изменений слизистой оболочки гастродуоденальной зоны наступает через 2-3 мес.
|
|
|
Рентгенография желудка и ДПК с барием оправданна только при подозрении на врожденные пороки развития ЖКТ или технической невозможности проведения эзофагогастродуоденоскопии (рис. 3-9, а).
Диагностику HР-инфекции выполняют с помощью инвазивных и неинвазивных методов, причем золотым стандартом является обнаружение НР в биоптате слизистой оболочки желудка и/или ДПК (см. главу 1).
Оценку состояния секреторной функции желудка осуществляют методом рН-метрии или желудочного зондирования.
Патоморфология
Макроскопически обнаруживают 1-3 язвенных дефектов с фибринозным налетом и валикообразными краями (рис. 3-9, б). Вокруг дефектов слизистая оболочка гиперемирована, с мелкоточечными кровоизлияниями. Микроскопически в дне язвенного дефекта виден некроз с фибринозными наложениями, вокруг которого наблюдаются скопление лейкоцитов и полнокровие сосудов. Глубокий язвенный дефект слизистой оболочки (почти до мышечной пластинки) с гнойно-некротическими изменениями в стенках и дне представлен на рис. 3-9, в.
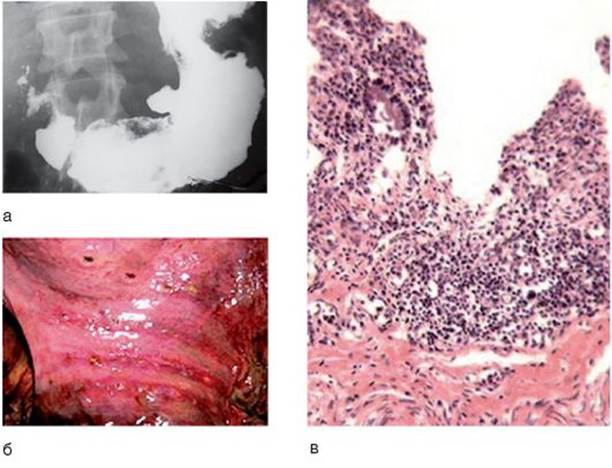
Рис. 3-9. а - рентгенография: симптом ниши при язвенном дефекте в желудке; б - макропрепарат слизистой оболочки ДПК (стрелками указаны дефекты); в - микроскопическая картина язвенного дефекта стенки ДПК (окраска гематоксилинэозином, χ 100)
|
|
|


