 |
Диагностика инфаркта миокарда
|
|
|
|
Диагноз инфаркта миокарда в типичных случаях с характерным status anginosus не представляет сложностей. При постановке диагноза учитывают данные современных методов исследования, в первую очередь, ЭКГ, лабораторные данные, результаты радионуклидного исследования.
В половине случаев удается установить провоцирующий фактор: это может быть физическая или эмоциональная нагрузка, тяжелое внесердечное заболевание, операция.
Инфаркт миокарда развивается в любое время суток, но чаще утром, в первые несколько часов после пробуждения, что, по-видимому, связано с симпатического тонуса и риска развития тромбоза в период с 6:00 до 12:00. По мнению ряда авторов (А.Л.Сыркин и др., 2003) инфаркт миокарда, возникший ночью (во время сна) наряду с инфарктом миокарда с зубцом Q, повторными инфарктами миокарда в анамнезе, является предиктором развития сердечной недостаточности.
Учитывая отсутствие единообразной патогномоничной симптоматики, вариабельность клинических и инструментально-лабораторных проявлений, диагностика инфаркта миокарда по решению экспертного совета ВОЗ должна основываться на сумме клинических (1), электрокардиографических(2) и ферментных данных (3).
Электрокардиографическая диагностика. С помощью ЭКГ мы фиксируем наличие очага ишемии и некроза миокарда, определяем локализацию, размеры, глубину поражения, наличие осложнений (аневризма, нарушение сердечного ритма и проводимости).
Лабораторные и инструментальные методы диагностики инфаркта миокарда:
Методы диагностики инфаркта миокарда можно разделить на три группы:
· электрокардиография;
· исследование критериев некроза и воспаления, в том числе
сердечных изоферментов – лабораторная диагностика
|
|
|
· визуализация миокарда (эхокардиография, сцинтиграфия миокарда).
А. Электрокардиографическая диагностика инфаркта миокарда
Электрокардиография – один из основных методов диагностики инфаркта миокарда, однако нормальная ЭКГ не исключает наличия данного заболевания.
Изменения ЭКГ зависят от ряда факторов –
а) обратимость поражения (ишемия или инфаркт миокарда),
б) давность заболевания (инфаркт миокарда или постинфарктный кардиосклероз),
в)глубина поражения (трансмуральный или субэндокардиальный инфаркт миокарда),
г) локализация (передний или нижний инфаркт миокарда), сопутствующие нарушения (гипертрофия миокарда, нарушения проводимости).
При развитии инфаркта миокарда отмечаются нарушения процессов реполяризации (изменения сегмента ST и зубца Т), а также и процессов деполяризации (изменения комплекса QRS). Обширный некроз миокарда приводит к снижению амплитуды зубца R и появлению патологических зубцов Q (> 0,05с в III стандартном отведении, > 0,04 в других отведениях).
Раньше бытовало мнение, что патологические зубцы Q – признак трансмурального инфаркта, а субэндокардиальные инфаркты их не вызывают. Однако многочисленны исследования, в которых сопоставлялись данные аутопсии и ЭКГ, показали, что трансмуральные инфаркты могут протекать без патологических зубцов Q, и наоборот, субэндокардиальные (нетрансмуральные) – с патологическими зубцами Q. Поэтому правильнее разделять инфаркты миокарда на инфаркты с патологическими зубцами Q и без них.
Электрокардиографическое течение инфаркта миокарда выглядит следующим образом.
Через 8-12 ч от начала боли возникает основной признак инфаркта миокарда – патологический зубец Q, характеризующий наличие некроза миокарда.
Обычная динамика ЭКГ при инфаркте миокарда такова: сегмент ST через несколько часов или дней возвращается на изолинию, в тех же отведениях появляется отрицательные зубцы Т и патологические зубцы Q. При инфаркте задней и боковой стенок левого желудочка единственной находкой может быть увеличение амплитуды зубцов R в реципрокных отведениях V1-V2. Инфаркт предсердий может проявляться подъемом или депрессией сегмента РQ, изменениями зубца Р и предсердными аритмиями.
|
|
|
С течением времени (недели-месяцы) изменения ЭКГ постепенно исчезают. Возвращение ЭКГ к полной норме при инфаркте миокарда с патологическими зубцами Q встречается крайне редко – только при очень небольших инфарктах. Длительное сохранение подъема сегмента ST («застывшая кривая») обычно сочетается с выраженными нарушениями локальной сократимости (акинезия или дискинезия), но не всегда указывают на аневризму.
Специфичность электрокардиографических признаков инфаркта миокарда не стопроцентная. В связи с этим нередки случаи гипердиагностики инфаркта миокарда при выявлении подъема или депрессии сегмента ST, отрицательных или, наоборот, остроконечных положительных зубцов Т, зубцов Q неишемического происхождения (псевдоинфарктная ЭКГ) (см. в разделе «Дифференциальная диагностика»).
При инфаркте миокарда с зубцом Q различают четыре стадии: острейшую, острую, подострую и рубцевания.
· острейшая – характеризуется развитием «монофазной кривой» (выраженный подъем сегмента ST, одновременно в реципрокных отведениях может наблюдаться депрессия сегмента ST, появление которой свидетельствует об обширности инфаркта миокарда).
· острая – на ЭКГ сохраняется «монофазная кривая» и появляется патологический зубец Q, амплитуда зубца R снижается или он исчезает полностью (формируется зубец QS).
· подострая – сегмент ST возвращается на изолинию, а патологические зубцы Q или QS, низкоамплитудные зубцы R и отрицательные зубцы Т сохраняются.
· рубцевания – в рубцовой стадии на ЭКГ могут сохраниться признаки инфаркта миокарда в виде патологических зубцов Q низкоамплитудных зубцов R, отрицательных зубцов Т. У ряда больных на ЭКГ могут сохраняться признаки острейшей или острой стадии инфаркта миокарда («монофазная кривая»), что может свидетельствовать об аневризме (рис. 9.1)
Острый коронарный синдром с подъемами сегмента ST. Это больные с наличием боли или других неприятных ощущений (дискомфорта) в грудной клетке и стойкими подъемами сегмента ST или "новой" (впервые возникшей или предположительно впервые возникшей) блокадой левой ножки пучка Гиса на ЭКГ. Стойкие подъемы сегмента ST отражают наличие острой полной окклюзии коронарной артерии. Целью лечения в данной ситуации является быстрое и стойкое восстановление просвета сосуда. Для этого используются тромболитические агенты (при отсутствии противопоказаний) или прямая ангиопластика (при наличии технических возможностей).
Острый коронарный синдром без подъемов сегмента ST. Это больные с наличием боли в грудной клетке и изменениями на ЭКГ, свидетельствующими об острой ишемии миокарда, но без подъемов сегмента ST. У них могут отмечаться стойкие или преходящие депрессии ST, инверсия, сглаженность или псевдонормализация зубца Т. ЭКГ при поступлении бывает и нормальной. Стратегия ведения таких больных заключается в устранении ишемии и симптомов, наблюдении с повторной (серийной) регистрацией электрокардиограмм и определением маркеров некроза миокарда (сердечных тропонинов и/или креатинфосфокиназы МВ-КФК). В лечении таких больных тромболитические агенты неэффективны и не используются. Лечебная тактика зависит от степени риска (тяжести состояния) больного.
|
|
|
Таблица 1. Классификация нестабильной стенокардии (C.W.Hamm, E.Braunwald Circulation 2000; 102: 118.)
| А – развивается в присутствии экстракардиальных факторов, которые усиливают ишемию миокарда. | В – развивается без экстракардиальных факторов. | С – возникает в пределах 2 нед после инфаркта миокарда. | |
| Вторичная НС | Первичная НС | Постинфарктная НС | |
| I – Первое появление тяжелой стенокардии, прогрессирующая стенокардия; без стенокардии покоя | IА | IВ | IC |
| II – Стенокардия покоя в предшествующий месяц, но не в ближайшие 48 ч (стенокардия покоя, подострая) | IIА | IIB | IIC |
| III – Стенокардия покоя в предшествующие 48 ч(стенокардия покоя, острая) | IIIA | IIIB IIIB - Тропонин – IIIB - Тропонин+ | IIIC |
Острый коронарный синдром – любая группа клинических признаков или симптомов, позволяющих подозревать острый инфаркт миокарда (ОИМ) или НС. Включает в себя ОИМ, ИМ с подъемом ST (ИМП ST), ИМ без подъема ST (ИМБП ST), ИМ, диагностированный по изменениям ферментов, по биомаркерам, по поздним ЭКГ-признакам, и НС. Термин появился в связи с необходимостью выбирать лечебную тактику до окончательного диагноза перечисленных состояний. Используется для обозначения больных при первом контакте с ними и подразумевает необходимость лечения (ведения) как больных с ИМ или НС.
Инфаркт миокарда без подъемов сегмента ST – острый процесс ишемии миокарда достаточной тяжести и продолжительности, чтобы вызвать некроз миокарда. На начальной (ных) ЭКГ нет подъемов ST. У большинства больных, у которых болезнь начинается как ИМБП ST, не появляются зубцы Q и в конце концов диагностируется ИМ без Q. ИМБП ST отличается от НС наличием (повышением уровней) маркеров некроза миокарда, которые при НС отсутствуют.
Нестабильная стенокардия – острый процесс ишемии миокарда, тяжесть и продолжительность которого недостаточны для развития некроза миокарда. Обычно на ЭКГ нет подъемов ST. Отсутствует выброс в кровоток биомаркеров некроза миокарда в количествах, достаточных для диагноза ИМ.
|
|
|
Лабораторная диагностика
При инфаркте миокарда происходит нарушение метаболизма миокарда, распад мышечных волокон, всасывание продуктов аутолитического расщепления белков, асептическое воспаление в тканях, прилежащих к зоне некроза – все это приводит к развитию общих реакций и повышению в крови ряда ферментов.
В лабораторной диагностике инфаркта миокарда широко используют исследование общего анализа крови, в котором находят неспецифические изменения – в 90% случаев повышается содержание лейкоцитов, который отмечается уже через несколько часов после развития болевого приступа и возвращается к норме к концу 1-й недели. Одним из диагностических признаков является анэозинофилия, более характерная для этого процесса, чем, например, палочкоядерный сдвиг влево. На 2-е сутки повышается скорость оседания эритроцитов (СОЭ) и остается повышенной 1-2 недели, но может сохранятся долго даже без сопутствующих осложнений. При инфаркте миокарда уже в первые сутки нарушаются также деформационные и агрегационные свойства эритроцитов – снижается деформируемость эритроцитов, в эритроцитарной фракции крови увеличивается уровень веществ с низкой и средней молекулярной массой, что, по-видимому, является одной из причин усиления способности эритроцитов к агрегации.
|
|
|
Из биохимических исследований наиболее информативными маркерами инфаркта миокарда считаются ферменты сыворотки крови:
· Креатинфосфокиназа (КФК) – определение общей КФК и ее МВ-изофермента. Активность КФК при инфаркте миокарда повышается уже через 4-8 часов после окклюзии коронарной артерии, а к концу 3-х суток обычно нормализуется. Но если полагаться только на общую КФК, это может привести к гипердиагностике инфаркта миокарда, так как даже внутримышечная инъекция может повысить активность ее в 2-3 раза. Существуют и другие причины повышения активности общей КФК – поражение скелетных мышц (миопатии, полимиозит, травмы, судороги, длительный постельный режим), электрическая кардиоверсия, катетеризация сердца, гипотиреоз, инсульт, операции. Более информативной считается определение МВ-изофермента КФК (МВ-КФК). Вне сердца МВ-КФК содержится мало, поэтому повышение ее активности более специфично. Однако это повышение может происходить также при различных ситуациях – при операции на сердце, миокардитах, электрической кардиоверсии. Если активность МВ-КФК > 2,5 % общей активности КФК, то скорее поврежден миокард, а не скелетные мышцы. Гораздо существеннее не абсолютные значения общей КФК и МВ-КФК, а их динамика в первые сутки. Нарастание на 25% в 2-х пробирках с 4-часовым интервалом, а тем более нарастание концентрации МВ-КФК в течение 24 ч увеличивает чувствительность признака до 100%. Считается, что увеличение МВ-КФК более 10-13 ЕД/л или более 5-6% от общей активности КФК – свидетельство некроза миокарда.
· другие ферменты – изменения содержания в сыворотке крови лактатдегидрогеназы (ЛДГ), аспартатаминотрансферазы (АСТ), аланинаминотрансферазы (АЛТ) для диагностики инфаркта миокарда мало специфичны.
· Из диагностических тестов важное место занимают сердечные тропонины Т и I, отличающиеся от мышечных по аминокислотному составу. В норме тропонины не определяются, а при инфаркте миокарда их уровень становится в 20 раз выше максимального уровня погрешности исследования. Ценность метода значительно возрастает при наличии травмы скелетных мышц наряду с инфарктом миокарда. Тропонин I появляется только при некрозе кардиомиоцитов в первые часы заболевания и считается одним из наиболее ранних и чувствительных признаков инфаркт миокарда. Тропонин Т также появляется в крови в первые 6 часов, но он менее чувствителен, чем увеличение тропонина I.Диагностическая ценность тропонинов возрастает в тех случаях, когда диагностировать инфаркт миокарда приходится через 2-3 суток от начала заболевания. Повышенный уровень тропонина I сохраняется до 10 суток, а тропонина Т – до 2-х недель. Высокий уровень тропонинов даже при нормальной активности МВ-КФК – неблагоприятный прогностический признак.
· Уровень миоглобина при инфаркте миокарда (хотя он неспецифичен) повышается одним из первых, однако в крови сохраняется кратковременно (быстро выводится с мочой) и приходит к нормальной величине (10 ммоль/л) к концу первых суток.
Биохимические маркеры некроза миокарда и изменения их содержания в крови после болевого приступа.
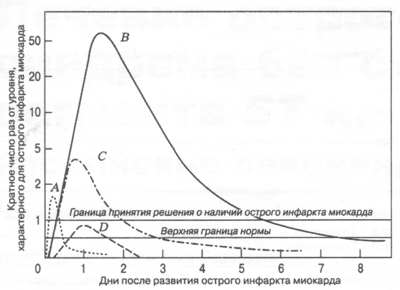
А – раннее высвобождение миоглобина или изоформ MB фракции КФК; В – сердечный тропонин после "классического" острого ИМ; С – MB фракция КФК после острого ИМ;
D – сердечный тропонин после микроинфаркта.
· Определение С-реактивного белка – представителя семейства белков острофазового ответа, при инфаркте миокарда имеет определенное значение. Так, результаты исследования MRFIT показали: риск инфаркта миокарда и смерти от ИБС повышался в 3 раза в группе, имевшей наиболее высокие концентрации этого протеина. В настоящее время С-реактивный белок исследователи рассматривают в качестве возможного фактора риска осложнений острого инфаркта миокарда, в том числе разрыва сердца. Прослеживается достоверная связь между высокими концентрациями С-реактивного белка и увеличением частоты формирования тромба в левом желудочке у больных острым инфарктом миокарда.
· Помимо перечисленных важных лабораторных исследований при инфаркте миокарда может повышаться уровень сахара в сыворотке крови (что особенно важно учитывать у больных сахарным диабетом), развиваться диспротеинемия (увеличение α – глобулинов, снижение уровня альбуминов), появляться патологический С- реактивный белок.
Визуализация миокарда
а). Эхокардиография (ЭхоКГ)– очень удобный метод для первоначального обследования. При инфаркте миокарда почти всегда наблюдаются нарушения локальной сократимости миокарда, даже в отсутствии подъема ST.
Изотопные методы диагностики инфаркта миокарда применяют значительно реже, чем эхокардиографию:
* Сцинтиграфия миокарда с 201TI и 99 m Тс-изонитрилом через несколько часов после трансмурального инфаркта, как правило, обнаруживает дефект накопления («холодный очаг»):
* Изотопная вентрикулография с эритроцитами, меченными 99 m Тс, позволяет выявить нарушения локальной сократимости, измерить фракцию выброса левого желудочка и другие гемодинамические параметры, оценить фракцию правого желудочка, что существенно при подозрении на инфаркт миокарда правого желудочка, но этот метод недостаточно специфичен.
Рентгенография органов грудной клетки позволяет выявить осложнения инфаркта миокарда – застой в легких и провести дифференциальную диагностику (пневмоторакс, расслаивающая аневризма аорты).
Таким образом диагностика инфаркта миокарда складывается из клинического, лабораторного и функционально-диагностических исследований.
Предварительный диагноз: на основании ведущих жалоб и клинических проявлений, а также показателей дополнительных исследований установить наличие стенокардии.
Дифференциальный диагноз:
В связи с тем, что главным проявлением инфаркта миокарда является болевой синдром, необходимо овладеть дифференциальной диагностикой и уметь своевременно назначить дополнительное обследование согласно рекомендуемым стандартам, позволяющее достоверно подтвердить или исключить диагноз инфаркта миокарда или острого коронарного синдрома.
Клинический диагноз: согласно принятой классификации с указанием стадии, локализации, глубины поражения и наличия осложнений.
Проведение занятия в тематическом учебном классе. Разбор особенностей факторов риска, патогенеза и клиники инфаркта миокарда у конкретного больного.
Заключительная часть занятия: контроль полученных знаний – тестовый контроль.
Резюме.
|
|
|


