 |
В зависимости от объёма операции
|
|
|
|
| Группы | В начале операции | К концу операции | P | ||
| SOFA | ИА | SOFA | ИА | ||
| 1-я основная (damage control) (n=41) | 8 баллов | 1,9±0,3 | 8 баллов | 1,9±0,5 | P =0,30 |
| 2-я контрольная (n=43) | 8 баллов | 1,9±0,4 | 9 баллов | 2,6±0,5 | P< 0,001 |
Выполненный сокращенный объем операции («damage control) у постра-давших позволил сократить продолжительность операции и предупредить ухудшение состояния. Следует отметить, что состояние пострадавших к концу первичной операции в основной группе было существенно легче, чем у пострадавших в контрольной группе.
Проведенный при помощи бинарной логистической регрессии анализ интраоперационных рисков выявил, что у пострадавших существует корре-ляция продолжительности неотложного оперативного вмешательства на органах брюшной полости с вероятностью летального исхода (p <0,001).
В результате, согласно полученным данным установлено, что продолжи-тельность операции является главным фактором риска летального исхода у пострадавших с сочетанной травмой живота с величиной ИА при поступлении выше 1,0. Средняя длительность операции у умерших пострадавших составила 127±12 мин., у выживших – 76±12 мин.; р< 0,01.
Наиболее точная интраоперационная оценка риска летального исхода, позво-ляющая во время операции определить ее объем (необходимость этапного хиру-ргического лечения) возможна на основании шкалы органной дисфункции SOFA (p<0,001).), При этом наиболее значимым показателем этой шкалы является сердечно-сосудистая компонента (величина среднего артериального давления, потребность в вазопрессорах),которая претерпевает значительные изменения за время проведения оперативного вмешательства.
Шкала SOFA
| Система SOFA | |||||
| Шкала комы Глазго | 13-14 | 10-12 | 6-9 | <6 | |
| Индекс оксигенации | >400 | <400 | <300 | <200 | <100 |
| Сердечно-сосудистая система | АД ср> 70 | АД ср < 70 | Дофамин или добутамин < 5 мкг/кг/мин | Дофамин или добутамин 5-15 мкг/кг/мин | Дофамин > 15 мкг/кг/мин, адреналин или норадреналин |
| Печень | Билирубин < 20 мкмоль/л | Билирубин 20-32 мкмоль/л | Билирубин 32-101 мкмоль/л | Билирубин 102-204 мкмоль/л | Билирубин >204 мкмоль/л |
| Почки | Креатинин < 110 мкмоль/л | Креатинин 110-170 мкмоль/л | Креатинин 171-299 мкмоль/л | Креатинин 300-400 мкмоль/л или диурез <500 мл/сут | Креатинин >400 мкмоль/л или диурез < 200 мл/сут |
| Тромбоциты | >150 | 100-150 | 51-100 | 21-50 | <20 |
Прогностическим маркером неблагоприятного исхода при закрытой сочетанной травме живота оказалось увеличение баллов по сердечно-сосудистой компоненте шкалы SOFA на 2 и более балла (р=0,02). При таком росте величины сердечно-сосудистой компоненты шкалы применении тактики «Damage control» приводило к снижению послеоперационной летальности по сравнению с группой контроля (48,8% против 86,0%, р=0,033).
|
|
|
Таким образом, интраоперационная оценка по шкале SOFA позволяет во время операции определить объем хирургической тактики- одновременное или этапное хирургическое лечение. При интраоперационной оценке по шкале SOFA 7 баллов и более следует ограничить и сократить объем операции.
Динамическое изменение величины ИА – увеличение индекса в процессе операции в динамике коррелировало с летальным исходом (р < 0,001).
В группе пострадавших, которым проводилось стандартное одноэтапное хирургическое лечение, к моменту завершения операции ИА значительно возрастал по сравнению с величиной индекса в начале операции (1,9±0,4 против 2,6±0,6; р< 0,05).
В группе пострадавших, у которых была применена тактика этапного хирур-
ческого лечения, ИА через сутки после операции снижался по сравнению с моментом завершения операции (1,9±0,5 против 1,3±0,5; р< 0,05). Выполнение сокращенного объема вмешательств на первичной операции позволило сокра-тить продолжительность операции и предупредить ухудшение состояния пострадавших.
|
|
|
Таким образом, этапное хирургическое лечение явилось способом сокращения продолжительности первичной операции.
Тяжесть состояния пострадавших к моменту завершения первичной опера-ции была значительно меньше при этапном хирургическом лечении в группе «Damage control» по сравнению со 2-й (ИА 1,9 против 2,6; р <0,001). Интраоперационная кровопотеря у пострадавших контрольной группы была достоверно выше: 1300 (600-2100 мл) против 810 (710-910 мл), в группе «Damage control», что объясняется применением разработанных технических приемов быстрой остановки кровотечения путем тугой тампонады раневых поверхностей паренхиматозных органов, забрюшинного пространства, сокра -щением объема операции при повреждении печени, кишечника (при необходи-мости резекция без первичного анастомоза).
В группе «Damage control» умерли 20 (48,8%), а в контрольной группе умерли 37 (86,0%) пострадавших.
Таким образом, сравнительный анализ результатов лечения показал эффективность разработанной тактики. Этапное хирургическое лечение отрицает одномоментную коррекцию всех повреждений живота при сочетанной травме с временным отказом от восстановления нарушенных абдоминальных взаимоотношений для быстрейшего завершения первого этапа неотложной операции, что значительно снижает риск летального исхода.
Соблюдение строго декларированной последовательности хирургических действий в группе «Damage control» - скорейшая остановка кровотечения, с разумно выбранным способом окончательной остановки кровотечения позволяет предупредить значительную интраоперационную кровопотерю у пострадавшей Б-вой после неоднократной попытки ушивания
ранения вены (рис.16).

Рис. 16 Cтрелкой указано место перевязки нижней полой вены
При массивных повреждениях печени, почки с продолжающимся кровоте-чением выполняли только компрессионный гемостаз большими марлевыми «потерянными» салфетками -8-12 марлевых салфеток 10х100см, полотенцами или операционными пеленками. (рис. 17)

Рис.17 Компрессионная тампонада разрывов печени из тораколапаротом-
ного доступа при сочетанном внутриплевральном и внутрибрюшном кровотечении
|
|
|

Рис.18 Временный гемостаз пальцевым прижатием, сосудистыми зажимами

Рис. 19 Закрытая торакоабдоминальная травма. Разрыв печени.

Рис.20 Компрессионная тампонада разрывов печени из лапаротом-ного доступа с использованием приема Прингла
При повреждении селезенки в группе пострадавших(«Damage control») спленэктомию завершали также компрессионным тампонированием ложа селезенки (4-5) «потерянными» тампонами. При повреждении поджелудочной железы (15 наблюдений – 36,6%) вне зависимости от повреждения главного протока выполняли компрессионный гемостаз (3-4 тампона) с дренированием места повреждения двумя двухпросветными неприсасывающимися дренажами с целью формирования (в случаях повреждения главного протока железы) дистального панкреатического свища. Раны кишечника у в группе пострадав-ших(«Damage control») ушивали однорядным непрерывным швом. При обши-рных повреждениях и деваскуляризации тонкой кишки (22- ти пострадавших) выполняли резекцию без формирования анастомозов и стом. Ушитые концы кишки оставляли в брюшной полости. У 8 -19,5% пострадавших при ранении ободочной кишки на первичной операции рану ушивали непрерывным одно-рядным швом. На повторной, программной операции во всех случаях форми-ровали колостому (концевые -5, петлевые -3).
При наличии кровоточащей поверхности в забрюшинном пространстве выпол-няли компрессионный гемостаз большими «потерянными» марлевыми салфетками (5-6), операционными пеленками (1-2) или полотенцами (1-2)- 27- 65,8% пострадавших Следует отметить, что чрезмерная компрессия при марлевой тампонаде, может привести к снижению венозного возврата и повышению внутрибрюшного давления., а недостаточная компрессия – к рецидиву кровотечения.
При отсутствии видимых источников кровотечения и при обнаружении забрюшинной гематомы (закрытая сочетанная травма живота) главная задача заключается в том, чтобы решить: ревизовать ее или продолжить наблюдение.
При закрытой сочетанной травме живота к ревизии забрюшинных гематом подходили избирательно.При локализации гематомы в центральной части живота (7-17,0%) пострадавших всегда выполняли ревизию. При локализации гематомы в области таза (перелом костей таза) ревизию гематомы, если она не нарастала (при отсутствии повреждения подвздошных сосудов) не выполняли. У 11 -26,8% пострадавших,в связи с нарастанием внутритазовой гематомы, были перевязаны внутренние подвздошные артерии.Напряженная гематома в латеральных зонах была показанием к ревизии у 9 -22,0% пострадавших (повреждение почек).
|
|
|
Осмотр ретроперитонеального пространства справа (при повреждении 12 п.к.- у 11-26,8%, нижней полой вены- у 11-26,8%, подвздошных сосудов- у 2-4,9% пострадавших) производили, используя мобилизационные приемы Кохера – рассечение заднего листка париетальной брюшины, отведения 12 п. к. вместе с головкой поджелудочной железы в медиальном направлении и правой половины ободочной кишки (рис.21).

Рис. 21 Доступ к нижней полой вене по Кохеру-Сенчилло-Явербаум.
(указан пунктирной линией)
Ревизию ретроперитонеальных образований слева выполняли (у 9-22,0% пострадавших при обширной гематоме в латеральной зоне – разрыв почки) с помощью мобилизационного приема по Маттоксу (рис.22) - рассечение задней париетальной брюшины на всем протяжении вдоль левой половины ободочной кишки с последующей ее мобилизацией по направлению к позвоночнику.

Рис. 22 Доступ по Маттоксу
Прием позволяет осмотреть брюшную аорту на всем протяжении от диафрагмы до подвздошных сосудов.
В завершении 1-го этапа операции брюшную полость промывали и дрени-ровали. Лапаротомную рану не ушивали – использовали различные техни-ческие варианты декомпрессии брюшной полости: формировали декомп-рессивную лапаростому на спицах от аппарата Илизарова (рис.23,24); подшивали к апоневрозу проленовую сетку с избытком,создавая дополнительный объем брюшной полости (рис.25, 26).
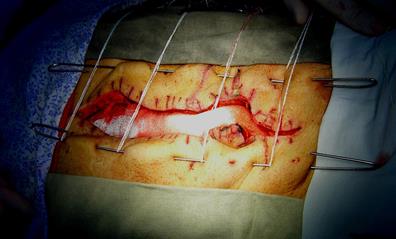
Рис. 23 Лапаростома на спицах Илизарова
(вариант технического решения декомпрессии брюшной полости)

Рис. 24 Схема лапаростомы

Рис. 25 Этап декомпрессивного ушивания лапаротомной раны. Подшивание к апоневрозу проленовой сетки (вариант декомпрессии)

Рис. 26 Подшивание проленовой сетки к апоневрозу
с оставлением дефекта кожи.
На первом этапе неотложной операции у 27 (32,1%) пострадавших были выявлены следующие ошибки, которые привели к ухудшению состояния:
1. Необоснованное увеличение продолжительности операции при попытке выполнения одномоментной коррекции абдоминальных повреждений с последующей конверсией на этапный вариант.
|
|
|
2. Недостаточное количество тампонов и неполноценная тампонада источников кровотечения (печень- 4 и 2-поджелудочная железа) в 1-й группе (damage control). У этих пострадавших послеоперационный период осложнился внутрибрюшным кровотечением, что привело к незапланированной повторной неотложной операции.
3. Глухой шов лапаротомной раны в сочетании с такими спутниками тяжелой абдоминальной травмы, как коагулопатия, динамическая кишечная непроходимость, сосудистый отек кишечника, развивающийся послеоперационный перитонит явились предрасполагающими факторами СИАГ у 15 пострадавших 2-й (контрольной) группы.
Тактической ошибкой на этапе подготовки к повторной запланированной операции (в период разработки технологии этапного хирургического лечения) было выполнение вмешательства до стабилизации состояния пострадавших. Первоначальное желание выполнить повторную запланированную операцию через 24 часа или еще раньше без объективной оценки степени тяжести, орган-ной дисфункции и прогноза исхода приводило к резкому ухудшению состояния пострадавших во время повторной операции и в раннем послеоперационном периоде. Все пострадавшие, в лечении которых были допущены указанные ошибки погибли (100% против 41,4% пострадавших, в лечении которых не было ошибок.
Задачей интенсивной терапии (второй этап) является предупреждение постин-фузионнх дилюционных осложнений, так как отсутствие или задержка в компе-нсации дефицита кислородной емкости циркулирующей крови (дефицит транс-порта кислорода), как во время операции, так и после, приводит к появлению в организме дилюционной анемической гипоксии. Более того, последняя, в свою очередь, становится непосредственной причиной возникновения в орга-низме пострадавшего ранее неизвестной дилюционной циркуляторной гипоксии.
Инфузионная терапия при острой массивной кровопотере, по нашим дан-ным, при предельно допустимой и рискованной степени разведения сопровож-дается появлением в организме дилюционной анемической гипоксии, недоо-ценивать которую нельзя, так как она, в конечном счете, является причиной воз-никновения в организме не установленной ранее сердечной недостаточности у пострадавших с острой массивной кровопотерей.
Повторная (запланированная) операция – 3-й этап
Завершение операции во время повторного (после выведения пострадавшего из шока), запланированного вмешательства (3-й этап) заключалось в удалении «потерянных» тампонов, пеленок, формировании тонкокишечных анастомозов, илеостом, колостом, некрэктомии, обработке – резекции печени, декомпрессив-ном дренировании желчных путей, назоинтестинальном дренировании, дрени-ровании забрюшинного пространства.
Вопрос о сроках повторной (по программе) операции является сложным и дискутабельным.Повторную (запланированную) операцию мы выполняли через 24-72 часа (в среднем через 24,2-36,4 ч.).
Большинство хирургов считают, что длительная задержка повторной операции ведет к повышению риска развития гнойно-септических осложнений.
Тем не менее, одни хирурги предлагают выполнять повторные операции сразу после восстановления у пострадавшего нормотермии и эффективного гемостаза, другие дожидаются восстановления системы транспорта кислорода.
Таким образом, в первом случае повторная операция выполняется в течение 24-48 часов после первичной, во втором случае операция производится через 48-96 часов.
В наших наблюдениях сроки проведения повторной (запланированной) операции зависели от динамики величины ИА; от степени тяжести состояния и прогноза исхода у пострадавшего с оценкой по шкале SOFA (при ИА > 1 и оценке по шкале SOFA≥ 7 баллов повторную операцию задерживали, а при оценке ≤ 7 баллов и оценкой кожных покровов по визуально аналоговой шкале – менее 3 баллов – выполняли завершающую операцию.
Брюшная полость во время повторной операции находится в условиях воспаления и по образному выражению Hirshberg et al., 1997 г., является «враж-дебной» для хирурга. Автор демонстрирует данное положение на печени, кото-рая даже в условиях остановившегося кровотечения выглядит «недружелюбно».
Эти данные находят у нас полное подтверждение: печень после травмы на повторной операции увеличена в размерах, капсула напряженная, паренхима очень рыхлая. Попытки остановить кровотечение при неосторожном удалении тампонов обречены на неудачу. Паренхима печени дезинтегрирована и не может удержать лигатуры или клипсы – возникает необходимость повторной компрес-сионной тампонады. Другие внутренние поврежденные органы находятся в аналогичном положении. Поэтому при выполнении повторной операции следует с большой осторожностью относиться к восстановлению непрерыв-ности кишечника, так как в организме пострадавшего преобладают катаболи-ческие процессы, что может привести к несостоятельности анастомозов.
На повторной (завершающей) операции выполняли окончательный объем вмешательства: формирование тонкокишечных анастомозов,выведение колос-том, резекция-обработка печени, реконструкция месторасположения дренажей в целях превентивных действий возможного возникновения протоковых фистул. Выполнение восстановительных операций, как показывает наш опыт, наиболее безопасно в первые сутки после травмы. Основополагающим принципом при выполнении реконструктивных операций является запрет на выполнение рискованных восстановительных операций в условиях послеоперационного воспаления поврежденных органов (перитонита), особенно после 48 часов.
Удаление тампонов является одним из важных хирургических приемов, которое выполняем непосредственно перед окончанием операции, так как удаление тампонов может вызвать кровотечение и потребовать повторное тампонирование. Удаляем тампоны аккуратно и бережно, предварительно обильно смачиваем их физиологическим раствором. Если после удаления тампона возникало кровотечение, а возможность быстро остановить его отсутствует, выполняли ретампонаду, так как вред от вновь установленных тампонов меньше, чем от массивной кровопотери. При закрытии брюшной полости (лапаротомная рана) использовали два основных решения: первое -оставляли декомпрессивную лапаростому с последующим сведением краев кожи без натяжения брюшной стенки, формируя таким образом вентральную грыжу, которая может быть устранена после выздоровления больного. Второе – закрытие брюшной полости проленовой сеткой, фиксированной к апоневрозу по D.Wittmann.
Незапланированная повторная операция
Проведение неотложной (незапланированной) повторной операции и ее объем значительно отличаются от повторной программной (запланированной) операции. Основными показаниями к неотложной (незапланированной) опера-ции были продолжающиеся кровотечения и интраабдоминальная гипертензия.
Диагностика продолжающегося кровотечения у пострадавшего, находяще-гося в критическом состоянии представляет значительные трудности. В раннем послеоперационном периоде (первые часы после операции) пострадавший гемодинамически нестабилен (инотропная поддержка), находится в состоянии гипотермии, ацидоза и коагулопатии. Состояние усугубляется объемом крово-потери, дилюционной анемической гипоксией, дефицитом транспорта кисло-рода.При наличии геморрагического отделяемого из брюшной полости на фоне коагулопатии вопрос о дополнительной ревизии является весьма трудным, поскольку нет гарантии обнаружения хирургического (кровоточащего сосуда) источника кровотечения.
Незапланированная повторная операция фактически является продолже- нием первичной. Показанием к повторной неотложной операции были кровоте-чения и высокое интраабдоминальное давление. Следует отметить, что надеж-дой на выживание в такой ситуации является обнаружение «хирургического «источника кровотечения и радикальное его устранение. Поступление геморра-гического отделяемого из брюшной полости в раннем послеоперационном периоде возникло у 6 пострадавших основной группы в результате недоста-точного гемостаза, выполненного при первичной операции Недостаточная компрессионная тампонада, неполный гемостаз чаще отмечается в трудно-доступных отделах живота, при повреждениях дорсальных сегментов печени, забрюшинного пространства. Ятрогенно чаще всего повреждается селезенка Значительно ухудшает состояние пострадавшего обнаружение на операции диапедезного кровотечения, для которого повторная операция не оставляет шансов на жизнь.
Пострадавшие с развившимся синдромом интраабдоминальной гипертензии (СИАГ) – компартмент-синдром неминуемо погибают без своевременной хирур-гической декомпрессии брюшной полости. Сочетание гипотонии с невозможнос-тью обеспечения адекватной респираторной поддержки приводит к состоянию, когда пожалуй, единственным выходом из него является незамедлительная деко-мпрессия брюшной полости. Насколько быстро повышается внутрибрюшное давление, настолько быстро должна выполняться декомпрессия брюшной полос-ти. В наших наблюдениях СИАГ (15 пострадавших контрольной группы с уши-той наглухо лапаротомной раной) сочетался в 9 наблюдениях с внутрибрюшным кровотечением. Все 15 пострадавших погибли из-за позднего принятия решения о необходимости релапаротомии (декомпрессии брюшной полости).
Применение этапного хирургического лечения позволило существенно снизить летальность среди пострадавших 1-й группы (этапное хирургическое лечение) – (48,8%) по сравнению со 2-й группой – традиционное лечение (86%).
Использование применяемого лечебно-диагностического алгоритма и принципов этапной хирургической коррекции способствовало снижению общей летальности среди пострадавших с повреждениями живота при сочетанной травме с 62,0% до 44,9%.
|
|
|


