 |
Введение газоотводной трубки
|
|
|
|
Газоотводная трубка используется с лечебной целью, чаще всего при метеоризмах различного происхождения.
Противопоказанием для её использования является наличие:
- трещин области заднего прохода;
- расширенных геморроидальных вен в стадии обострения (Рис. 1);
- выпадения прямой кишки (Рис. 2);
- воспалительных процессов прямой и сигмовидной кишок (Рис. 3);
- недавних колоректальных операций;
- малигнизации (или других заболеваний) перианальной области (Рис. 4);
- тромбоцитопении.

(Рис. 1)

(Рис. 2)

(Рис. 3)
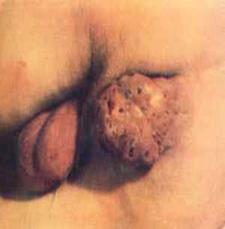
(Рис. 4)
Необходимое оснащение для проведения процедуры:
- стерильная газоотводная трубка,
- вазелин,
- шпатель,
- пеленка,
- клеенка,
- туалетная бумага,
- перчатки,
- ширма(если процедура выполняется не в одноместной палате),
- дезинфицирующий раствор
Подготовка пациента к процедуре:
необходимо познакомиться с пациентом, обязательно представиться ему. Выяснить, приходилось ли пациенту ранее встречаться с данной процедурой, если да, то как пациент её перенёс? Далее необходимо пациенту объяснить цель и ход предстоящей ему процедуры (если ранее пациент на подвергался подобной манипуляции). Обязательно необходимо получить согласие пациента на предстоящую процедуру. Проверьте лист назначений, подготовьте необходимое оборудование, отгородите ширмой кровать для обеспечения пациенту уединения.
Вымойте руки, наденьте резиновые перчатки. Уложите пациента на левый бок с
ногами, согнутыми в коленях, клеенку, покрытую пеленкой подложите под бедро.


Если пациенту противопоказано положение на левом боку, то газоотводную трубку можно вводить в положении пациента «лежа на спине» с согнутыми в коленях и разведёнными ногами. Шпателем необходимо взять небольшое количество вазелина и смазать им закругленный конец трубки. Далее необходимо перегнуть трубку, зажать её свободный конец между IV и V пальцами правой руки. Взять закругленный конец как ручку на расстоянии 6-7 см от слепого конца. Необходимо попросить пациента расслабиться. Раздвиньте ягодицы I и II пальцами левой руки. Правой рукой, вращающими движениями, вводите без применения усилий газоотводную трубку в прямую кишку на глубину 20-30 см. В начале введения газоотводная трубка (первые 3-4 см) должна быть направлена к пупку, а затем (оставшиеся 15-20 см) должна быть расположена параллельно позвоночному столбу. Свободный конец трубки опустите в пеленку. Длительность процедуры решается врачом, обычно в пределах часа. Сняв перчатки, вымойте руки. Следите за состоянием пациента в течение процедуры.
|
|
|
По окончании процедуры, оденьте резиновые перчатки, извлеките газоотводную трубку и поместите её в ёмкость для использованного инструмента. Обработайте анальное отверстие пациента туалетной бумагой (у женщин спереди-назад) или подмойте пациента.. Уберите клеенку и пеленку. Поместите их в ёмкость для использованного материала. Снимите перчатки и замочите их в дезинфицирующем растворе, вымойте руки. Использованные перчатки необходимо утилизировать. Укройте пациента одеялом, помоги ему принять удобное положение. Уберите ширму. Не забудьте спросить пациента о его самочувствии. Необходимо удостовериться в том, что чувствует он себя после процедуры нормально.
Сделайте запись о выполнении процедуры и реакции на неё пациента.
ВВЕДЕНИЕ СУППОЗИТОРИЕВ
Суппозитории — дозированные лекарственные формы, в обычных условиях твердые, предназначены для введения в прямую кишку, растворяющиеся при температуре тела.
|
|
|
(дать фото)
Показания:
• очищения толстого кишечника перед вмешательствами и операциями;
• лечение запоров;
• введение лекарств;
• лечение геморроя или зуда в области ануса.
Особые меры предосторожности необходимы в случаях:
• недавних колоректальных операций;
• малигнизации (или других заболеваний) перианальной области;
• тромбоцитопении.
Перед введением суппозиториев необходимо осмотреть перианальную область на наличие заболеваний (включая геморрой, анальные трещины, выпадение прямой кишки), путем пальцевого исследования прямой кишки определить, не заполнена ли она каловыми массами, нет ли крови, обструкции, болевых ощущений.
Оснащение
Резиновые перчатки (не стерильные)
Салфетки
Пеленка
Клеенка
Суппозитории
Туалетная бумага
Ширма
Дезинфицирующий раствор
Выполнение процедуры
ü Медсестра должна проверить по записям и уточнить у пациента наличие у него в прошлом аноректальных хирургических вмешательств или заболеваний, объяснить суть предстоящей процедуры, ожидаемый от нее эффект и получить согласие на нее пациента.
ü Проверьте лист назначений, подготовьте необходимое оборудование, отгородите ширмой кровать для обеспечения пациенту уединения. В случае применения суппозитория, стимулирующего выведение содержимого из кишечника, оцените способность пациента дойти до туалета.
ü Вымойте руки, наденьте резиновые перчатки. Возьмите упаковку суппозиториев из холодильника, прочитайте название, сравните с назначением, отрежьте от ленты одну свечу. Отгородите пациента ширмой (если в палате есть другие пациенты). Уложите пациента на левый бок с ногами, согнутыми в коленях, пеленку подложите под бедро. Вскройте упаковку суппозитория, последний из оболочки не вынимать! Необходимо попросить пациента расслабиться. Одной рукой разведите ягодицы пациента, а другой введите суппозиторий в анальное отверстие за наружный сфинктер прямой кишки. Оболочка упаковки должна остаться в руке медсестры.
ü Суппозиторий вводят в анальный канал тупым концом вперед, что позволяет нижнему краю анального сфинктера плотно сомкнуться, помогает пациенту удерживать суппозиторий и чувствовать себя комфортно. (схема нахождения суппоз.)
|
|
|
ü Протрите перианальную область, обеспечьте пациенту комфорт и попросите его удерживать суппозиторий. Положение лежа - наиболее удобное для пациента, обеспечьте ему доступ к кнопке вызова персонала. Если пациент не может сам дойти до туалета, убедитесь в том, что необходимые условия обеспечены.
ü Уберите использованное оборудование. Снимите перчатки и замочите их в дезинфицирующем растворе, вымойте руки. Использованные перчатки необходимо утилизировать.
ü Запишите выполнение процедуры. Наблюдайте за состоянием пациента и регистрируйте результаты действия суппозитория.
Некоторые пациенты предпочитают самостоятельно вводить суппозитории. Им медсестра должна объяснить суть процедуры и находиться рядом, чтобы при необходимости помочь.
ПРОЛЕЖНИ
Образование пролежней
Проблема профилактики и лечения пролежней и сегодня сохраняет свою актуальность. Несмотря на наличие большого выбора различных средств, облегчающих уход за больными, число пациентов с пролежнями не уменьшается, что существенно тормозит процесс лечения больного, а иногда приводит и к смерти пациента. Как правило, основной круг возникающих у всех вопросов один и тот же. Их можно сформулировать следующим образом:
ü Как часто у больных образуются пролежни?
ü У какого контингента больных чаще возникают пролежни?
ü Чем вызвано их появление?
ü Насколько высока вероятность их возникновения при той или другой
нозологической форме заболевания?
ü Можно ли предотвратить возникновение пролежней?
ü Имеются какие-либо технические приспособления для профилактики
пролежней?
Очень многие медицинские работники, говоря о пролежнях, не представляют себе в полной степени механизм и причины их образования. Что это? Непрофессиональный или небрежный уход за пациентом? Опыт практической деятельности показывает, что даже при обязательном выполнении всех требований гигиены пролежни могут все же появляться. Имеет значение совокупность причин, приводящих к развитию пролежней, даже на фоне грамотного ухода за пациентом. У здоровых людей никогда не бывает пролежней. Почему? Они могут свободно двигаться, они перемещают тяжесть своего тела с одной его части на другую: при ходьбе, стоя, сидя, лежа и даже во сне. У больных людей и инвалидов, долгое время находящихся в постели или в кресле, могут появляться пролежни, но все же у большинства этого не происходит. Это зависит от того, как часто пациенты изменяют положение своего тела.
|
|
|
Пролежни (decubitus) - патологические изменения тканей дистрофического или язвенно-некротического характера, возникающие у лежачих ослабленных больных, подвергающихся на местах систематическому давлению, где мягкие ткани сдавливаются
поверхностью постели. Образованию пролежней способствует отсутствие подвижности пациента, некачественный уход за кожей, неудобная постель, редкое перестилание.
Основной причиной возникновения пролежней является давление, оказываемое на мягкие ткани. Для понимания механизма этого явления, необходимо знать, как поддерживается жизнедеятельность мягких тканей. Каждая клетка человеческого организма нуждается в поступлении кислорода, воды и питательных веществ и в удалении из неё продуктов жизнедеятельности. Кровь приносит к клеткам необходимые вещества и уносит отходы. Таким образом, осуществляется обмен веществ, необходимый для поддержания жизнедеятельности клетки. Движение крови по телу происходит в результате работы сердца. С каждым ударом сердца кровь под давлением стремительно поступает в крупные артерии, которые многократно разветвляются на артерии меньшего размера, а затем на артериолы. Схематично движение крови в организме можно представить следующим образом:

Схема 1. Движение крови в организме.
Артериолы, разветвляясь, образуют систему мельчайших и тончайших кровеносных сосудов-капилляров (сеть), которые и сообщаются непосредственно с клетками (рис. 1).
 РРис. 1. Схема капиллярной системы.
РРис. 1. Схема капиллярной системы.
1 - артериола,2 - венула, 3 - клетка, 4 – капилляр
Пройдя через капиллярную сеть, кровь собирается через тонкие венулы, которые, соединившись, образуют вены. Вены меньшего калибра впадают в большие, и кровь возвращается в сердце. Так осуществляется непрерывный цикл кровообращения.
Для питания тканей необходима не только циркуляция крови, но и поступление в клетки питательных веществ и кислорода. За эту задачу отвечают капилляры, которые так малы, что увидеть их можно только с помощью сильного микроскопа, а их стенки так тонки, что кислород и питательные вещества легко проникают сквозь них и попадают в клетку
(рис. 2).
|
|
|

Рис.2. Схема диффузии веществ через стенку капилляра.
 Кислород и питательные вещества (зеленые стрелки) из капилляра попадают в клетки. Продукты обмена (синие стрелки) из клеток поступают в капилляры и уносятся кровью по венозной системе. Жизненно важный обмен кислородом, питательными
Кислород и питательные вещества (зеленые стрелки) из капилляра попадают в клетки. Продукты обмена (синие стрелки) из клеток поступают в капилляры и уносятся кровью по венозной системе. Жизненно важный обмен кислородом, питательными
веществами и другими продуктами жизнедеятельности происходит до тех пор, пока кровь движется по капиллярам. Если сердце перестанет обеспечивать кровообращение, то движение крови во всех артериях, капиллярах и венах прекратится и наступит смерть. Но что же происходит, если сердце продолжает работать, а кровь не поступает только в некоторые сосуды? Если представить себе лежащего в постели пациента, какой бы мы увидели поверхность кожи пациента, (при возможности "видеть" сквозь матрас)? (Рис. 3).
Рис.3. Лёжа на стеклянной поверхности.
Обратите внимание на вид кожи в нижней части спины, в области ягодиц. Хорошо видно, что в месте соприкосновения кожи с поверхностью образуется зона сплющивания, имеющая другую окраску. Это то место, где в сдавленных под крестцом сосудах кожи нарушен кровоток. Если движение крови блокировано надолго, то значительное количество клеток отмирает. В течение нескольких дней мертвые клетки распадаются, образуется некроз тканей - пролежень.
Основными причинами образования пролежней являются возникающие блокирование
кровообращения и недостаток движения больного.
Итак, мы можем утверждать, что в возникновении и развитии пролежней ведущая роль
принадлежит двум факторам:
- глубоким трофическим расстройствам в организме;
- длительному сдавлению мягких тканей.
Бывает, что мягкие ткани сдавливаются, если тело больного упирается в жесткие
предметы (спинка кровати, боковой ограничитель на кровати и др.) Неудачно
наложенные повязки, шины, катетеры, также могут способствовать образованию пролежней. Любой твердый предмет, осуществляющий давление на кожу, может быть опасным, если у пациента нарушена функция движения. Необходимо помнить, что пуговицы, узлы на одежде, булавки и прочие мелкие предметы, попадающие в постель,
способны создавать области сильного давления на тело пациента и перекрывать движение крови. Поврежденная кожа и мягкие ткани наиболее подвержены опасности возникновения пролежней. Если же наружные слои кожи оцарапаны или потерты - это явление сопровождается зудом и почесыванием. Больные могут и расчесать ее.
Иногда ссадина так мала, что ее еле видно, но она опасна, так как поверхность кожи уже повреждена. Повреждения кожи возникают у пациента в постели, когда он упирается локтями и пятками в поверхность постели, пытаясь сдвинуться. Он скользит, натирая локти и пятки о простынь, возникает "ожог" от трения. Аналогичная ситуация возникает, когда неподвижного больного тянут по кровати, при этом возникает трение кожи о простыню. Если простыня из грубого полотна и накрахмалена, то вероятность получения "ожога" от трения увеличивается.
Нужно помнить, что обыкновенный лейкопластырь может быть опасен для кожи пациентов. При неровном наложении пластырь будет растягивать кожу, образуя складки. При удалении пластыря с поверхности кожи отрывается эпидермис, что делает кожу более тонкой и легко повреждаемой. Кожа некоторых пациентов обладает повышенной чувствительностью к пластырю и, таким образом, может подвергаться аллергической реакции. Слишком сухая кожа может шелушиться, облезать или трескаться, что приводит к нарушению целостности внутренних слоев. Сквозь трещины могут проникать бактерии и размножаться на поверхности кожи и внутри тканей. Слишком влажная кожа также обладает меньшей сопротивляемостью к повреждению. Кожа, находящаяся слишком долго во влажном состоянии, опухает, становится мягкой и легко травмируется. Поэтому пациенты, которые не могут контролировать деятельность мочевого пузыря или кишечника, нуждаются в дополнительном сестринском уходе. Важно не допускать длительного намокания кожи и обеспечивать смену чистого постельного белья. Обильное потовыделение в жаркую погоду или при повышенной температуре тела тоже является проблемой, требующей решения. Выделения из открытых ран, иногда из самих пролежней, могут вызывать воспаление окружающей кожи. Инфицирование кожи и мягких тканей ведет к их повреждению и затрагивает ткани, лежащие глубже. Особенно подвержена инфицированию грязная, чересчур сухая или чрезмерно влажная кожа. Некоторые медицинские препараты, наносимые на кожу, нередко могут вызвать повреждения кожи (хорошо известно, что пациентов с сахарным диабетом или с явлениями тиреотоксикоза не следует смазывать йодом - возникают ожоги кожи). Плохое питание наносит вред здоровью любого человека. Если пациент получает недостаточное количество воды, белков и других необходимых элементов, включая определенные витамины и минералы, то его ткани не смогут сопротивляться возникновению повреждений и восстанавливаться после них. Само заболевание, острое или хроническое, ослабляет пациента. В зависимости от преобладания одного из этих факторов пролежни делят на две группы: экзогенные и эндогенные.
В возникновении экзогенных пролежней основную роль играет фактор длительного и интенсивного сдавливания мягких тканей. Ослабление организма при этом виде пролежней лишь создает условия, при которых пролежни развиваются быстрее и распространяются шире и глубже, чем у здоровых лиц.
· Экзогенные пролежни бывают:
· - наружные;
· внутренние.
Наружные экзогенные пролежни возникают при сдавливании мягких тканей (особенно если они не содержат мышц - например, в области лодыжек, бугра пяточной кости, мыщелков и вертелов бедра, локтевого отростка и т. п.) между костью (обычно костным выступом) и каким-либо внешним предметом (поверхность матраца, повязка, шина и др.). В подавляющем большинстве случаев такие пролежни встречаются у оперированных больных, находящихся длительно в вынужденном положении, а также у травматологических больных с неправильно наложенной гипсовой повязкой или шиной, неточно подогнанным протезом, корсетом, лечебным ортопедическим аппаратом.
Внутренние экзогенные пролежни возникают в стенках раны, в слизистой оболочке органа, стенке сосуда в результате длительного пребывания в глубине раны или соответствующем органе жестких дренажных трубок, плотного тампона, трахеотомической трубки, зубного протеза, катетера. В возникновении эндогенных пролежней главную роль играет фактор ослабления организма, глубокого нарушения основных его жизненных функций и трофики тканей. Детализируя этиологию эндогенных пролежней, их делят на две группы:
- смешанные;
- нейротрофические.
 Эндогенные смешанные пролежни возникают у истощенных тяжелобольных с глубокими циркуляторными нарушениями, нередко страдающих сахарным диабетом, вынужденных в течение длительного времени лежать в постели неподвижно, не имея сил самостоятельно изменить положение тела или отдельных его частей (ног, рук). В этом случае даже небольшое давление на ограниченном участке приводит к ишемии кожи и подлежащих тканей и к образованию пролежней.
Эндогенные смешанные пролежни возникают у истощенных тяжелобольных с глубокими циркуляторными нарушениями, нередко страдающих сахарным диабетом, вынужденных в течение длительного времени лежать в постели неподвижно, не имея сил самостоятельно изменить положение тела или отдельных его частей (ног, рук). В этом случае даже небольшое давление на ограниченном участке приводит к ишемии кожи и подлежащих тканей и к образованию пролежней.
Пролежни возникают:
- при положении больного на спине - в области бугров пяточных костей, крестца и копчика, лопаток, на задней поверхности локтевых суставов, реже над остистыми отростками грудных позвонков и в области наружного затылочного выступа (рис. 4);
Рис.4. Места образования пролежней при положении больного лёжа на спине.

- при положении больного на животе - на передней поверхности голеней, особенно над передними краями большеберцовых костей, в области надколенников и верхних передних подвздошных остей, а также у края реберных дуг (рис. 5);
Рис.5. Места образования пролежней при положении больного лёжа на животе.
- при положении больного на боку - в области латеральной лодыжки, мыщелка и большого вертела бедренной кости, на внутренней поверхности нижних
конечностей в местах тесного прилегания их друг к другу (рис. 6);
Рис6. Места образования пролежней при
 положении больного лёжа на боку.
положении больного лёжа на боку.
- при вынужденном сидячем положении больного - в области седалищных бугров.
Эндогенные нейротрофические пролежни возникают у больных с органическими
нарушениями нервной системы (перерыв и контузия спинного мозга, кровоизлияние в мозг, размягчение и опухоли головного мозга, повреждение крупных нервных стволов, например, седалищного нерва и др.). Основную роль в возникновении этого вида
пролежней играют резкие нейротрофические расстройства, настолько нарушающие обменные процессы и микроциркуляцию в тканях (рис. 7), что для возникновения пролежней оказывается достаточным давления простыни, одеяла или даже веса собственной кожи, расположенной над костными выступами. Так образуются эндогенные пролежни над верхними передними подвздошными остями у больных с повреждением спинного мозга, лежащих на спине.

Рис.7.
Первый признак развития пролежней - бледность участков кожи с последующим их покраснением, отечностью и отслаиванием эпидермиса. Затем появляются пузыри и некроз кожи. В тяжелых случаях омертвению подвергаются не только мягкие ткани, но также надкостница и поверхностные слои костного вещества. Присоединение инфекции может привести к сепсису и быть причиной смерти больного.
В развитии некробиотических процессов при пролежнях различают три стадии:
- I стадия (циркуляторных расстройств) характеризуется побледнением
соответствующего участка кожи, которое быстро сменяется венозной гиперемией,
затем синюшностью без четких границ; ткани приобретают отечный вид, на ощупь холодные. В этой стадии при экзогенном развитии пролежней процесс ещё обратим:
устранение сдавливания тканей приводит обычно к нормализации местного кровообращения. При пролежне эндогенного происхождения (и при продолжающемся давлении на ткани при экзогенном пролежне) в конце I стадии на коже появляются пузырьки, которые, сливаясь, обусловливают отслойку эпидермиса с образованием экскориаций.
- II стадия (некротических изменений и нагноения) характеризуется развитием некротического процесса. Помимо кожи, некрозу могут подвергаться подкожная клетчатка, фасция, сухожилия и др. При экзогенном пролежне чаще наблюдается образование сухого некроза, отторжение которого протекает с участием сапрофитной
инфекции; при эндогенном пролежне обычно присоединяется воспалительный процесс, вызванный патогенной микрофлорой, и развивается влажная гангрена с явлениями интенсивного нагноения.
- III стадия (заживления) характеризуется преобладанием репаративных процессов, развитием грануляций рубцеванием и частичной или полной эпителизацией дефекта. Клиническая картина может быть различной в зависимости от этиологии пролежня, состояния больного, наличия патогенной микрофлоры, характера некроза и др.
I стадии больные редко жалуются на сильные боли, чаще они отмечают слабую локальную болезненность, чувство онемения. У больных с повреждением спинного мозга эритема может возникнуть за несколько часов, а через 20-24 часа в области крестца уже появляются небольшие участки некроза. При эндогенных смешанных пролежнях переход
патологического процесса во II стадию происходит значительно медленнее.
В тех случаях, когда пролежень развивается по типу сухого некроза, общее состояние больного заметно не отягощается, явления интоксикации не возникают. Мумификации подвергается строго ограниченный участок кожи и подлежащих тканей, нет тенденции к
расширению некроза по площади и в глубину. По прошествии нескольких недель мумифицированные ткани начинают постепенно отторгаться, рана зарубцовывается. Подобное клиническое течение пролежня является наиболее благоприятным для больного.
При развитии пролежня по типу влажного некроза омертвевшие ткани приобретают отечный вид, из-под них отделяется зловонная мутная жидкость. В распадающихся тканях начинает бурно размножаться пиогенная или гнилостная микрофлора и развивается влажная гангрена, получившая название декубитальной гангрены.
Процесс распада и нагноения распространяется по площади и в глубь тканей, быстро достигая костей, которые нередко обнажаются в области пролежней. Декубитальная гангрена приводит к серьезному ухудшению общего состояния больного. Клинически это проявляется признаками гнойно-резорбтивной лихорадки - подъемом температуры до 39-40°С учащением дыхания, тахикардией, приглушением сердечных тонов, снижением АД, увеличением печени. В крови обнаруживается лейкоцитоз с нейтрофилезом, ускорение СОЭ, диспротеинемия; отмечается анемия, протеинурия, гематурия, пиурия и др.
Пролежни могут осложняться флегмоной, абсцессом, гнойными затеками, рожистым воспалением, гнойными тендовагинитами, и артритами, газовой флегмоной, анаэробной инфекцией, кортикальным остеомиелитом и др. Наиболее типичным осложнением для резко ослабленных больных является развитие сепсиса. Если вы ухаживаете за пациентом, у которого имеется тенденция к образованию пролежней, необходимо сделать все возможное, чтобы избежать их появления. Принимая необходимые меры, опасность можно значительно уменьшить.
Пролежень - это рана на коже человека. Меры по лечению пролежней будут аналогичны мерам по их профилактике, с тем только различием, что добавляется уход за раной. Необходимыми условиями для успешного лечения пролежней является исключение непрерывного давления на пораженную область, лечение основного заболевания и обеспечение тщательного ухода за больным. При экзогенных пролежнях местное лечение следует направить на то, чтобы не допустить перехода сухого некроза во влажный (см. отраслевой стандарт). С этой целью струп и кожу вокруг негосмазывают 5 или 10% спиртовым раствором йода либо 1% раствором перманганата калия, 1% раствором бриллиантовой зелени, которые способствуют высушиванию некротизированных тканей. Область пролежня закрывают сухой асептической повязкой. До отторжения омертвевших тканей мазевые и влажные повязки недопустимы. С целью профилактики инфицирования пролежней применяют УФ-облучение, если нет противопоказаний для использования данной методики. После отторжения некротизированных тканей и появления грануляций накладывают мазевые повязки, при показаниях производят кожную пластику. При эндогенных пролежнях основные усилия направляются на лечение заболевания, приведшего больного к тяжелому состоянию. Для поднятия сил больного широко используют (с учетом показаний) дезинтоксикационные мероприятия, стимулирующую терапию, переливание крови, вливание кровезамещающих жидкостей, витаминотерапию, лечебное питание и др. Местное лечение направлено на ускорение отторжения некротизированных тканей. Наиболее эффективны в этом отношении протеолитические ферменты, гипертонические влажно-высыхающие повязки. При гнойных осложнениях или декубитальной гангрене прибегают к оперативному вмешательству - вскрытию флегмоны, гнойных затеков, некрэктомии, дренированию ран и др. Эффективны физиотерапевтические процедуры, ускоряющие отторжение некротизированных тканей: при глубоких пролежнях с обильным гнойным отделяемым применяют электрическое поле УВЧ в тепловой дозировке, при поверхностных пролежнях со скудным отделяемым - электрофорез антибиотиков и протеолитических ферментов. После стихания гнойно-воспалительногот процесса и завершения некролизиса вместо сухих и влажно-высыхающих гипертонических повязок назначают мазевые повязки с бальзамом Шостаковского, эвкалиптовым маслами и пр. Для уменьшения
плазмопотери и профилактики вторичной инфекции при смещении повязки рану закрывают коллагеновой пленкой. Эффективно грязелечение пролежней, которое способствует отторжению некротизированных тканей и развитию грануляций. Для стимулирования заживления раны местно применяют электрофорез биостимуляторов (алоэ, стекловидное тело, мед), УФ-облучение, аэроионизацию, световые ванны, дарсонвализацию и другие виды физиотерапии. При наличии показаний используют различные виды пересадки кожи. На всех этапах лечения осложненных пролежней проводят посевы отделяемого для изучения характера и чувствительности выделенной микрофлоры, применяют антибиотики и другие противомикробные препараты (сульфаниламиды, нитрофураны, иммунные препараты и др.). Прогноз при экзогенных пролежнях благоприятный. По прекращении давления на ткани некробиотический процесс подвергается обратному развитию. Опасны внутренние экзогенные пролежни, например, стенки крупного кровеносного сосуда, кишки и пр. Прогноз при эндогенных пролежнях обычно серьезный, он зависит в основном от тяжести и характера основного заболевания, послужившего причиной образования пролежня. Для предупреждения экзогенных пролежней необходимо исключить возможность грубого и длительного давления на одни и те же участки кожи и подлежащих тканей больного, неудачно наложенной гипсовой повязкой или лангетой, транспортной или лечебной шиной, ортопедическим аппаратом, лейкопластырной повязкой и пр. При малейшем подозрении на погрешности в технике наложения повязок необходимо сменить их или исправить. Находящиеся в ране дренажные трубки, катетеры и т. п. периодически меняют или придают им другое положение. Для профилактики эндогенных пролежней ослабленного обездвиженного больного укладывают горизонтально на кровать со щитом, чтобы уменьшить давление на крестцово-копчиковую область; обслуживающий персонал обязан поворачивать его 8-10 раз в сутки. Поворачивание больного облегчается использованием специальной кровати, в которой больной фиксируется к кроватному полотну особыми лямками и  может быть повернут вместе с полотном (вокруг продольной оси) на бока, живот и спину. Для уменьшения давления на ткани в наиболее уязвимых у данного больного областях используют слабо надутые резиновые круги, а также водяные подушки, поролоновые подкладки и специальные матрасы (рис. 8), выпускаемые в настоящее время промышленностью.
может быть повернут вместе с полотном (вокруг продольной оси) на бока, живот и спину. Для уменьшения давления на ткани в наиболее уязвимых у данного больного областях используют слабо надутые резиновые круги, а также водяные подушки, поролоновые подкладки и специальные матрасы (рис. 8), выпускаемые в настоящее время промышленностью.
Рис. 8. Специальные противопролежневые матрасы, выпускаемые в настоящее время промышленностью.
Необходимо следить, чтобы простыни не сбивались в складки, а нательное белье было без грубых швов. Особое внимание уделяют чистоте кожи, т. к. на загрязненной коже пролежни возникают быстрее. Два-три раза в день кожу в наиболее уязвимых областях тела обмывают холодной водой с мылом и протирают салфетками, смоченным камфорным спиртом, водкой, одеколоном, а затем вытирают досуха. При появлении участков покраснения, подозрительных на начинающийся пролежень, перечисленные мероприятия проводят более интенсивно; назначают физиотерапевтические процедуры (электрическое поле УВЧ, УФ-облучение) и пр.
Целям профилактики развития пролежней служит также адекватное общее лечение больного, ликвидация тех патологических явлений, которые послужили причиной образования пролежней.
СПЕЦИАЛЬНАЯ ЧАСТЬ
УХОД ЗА БОЛЬНЫМИ С ЗАБОЛЕВАНИЯМИ СЕРДЕЧНО-СОСУДИСТОЙ СИСТЕМЫ
Заболевания сердечно-сосудистой системы занимают первое место в структуре заболеваемости во всем мире, а также ведущее место в развитии внезапной смерти. Наблюдение и уход за такими больными требует особого внимания.
Симптомы нарушения кровообращения зависят от того, какие области поражены.
СЕРДЦЕБИЕНИЕ
Увеличение частоты сердечных сокращений (тахикардия) воспринимается больным как сердцебиение и часто является первым признаком развивающейся сердечной патологии. Иногда сердцебиение возникает у практически здоровых людей с неустойчивой нервной регуляцией; в таких случаях оказываются эффективными препараты корня валерианы, рациональная физкультура.
Если сердцебиение вызывает у пациента дискомфорт, необходимо оказать ему первую помощь.
Первая помощь при сердцебиении:
1. Успокоить пациента;
2. Усадить его в удобное положение;
3. Обеспечить доступ свежего воздуха;
4. Освободить от стесняющей одежды;
5. Определить частоту и характер пульса;
6. Если сердцебиение возникало раньше, выяснить, как пациент помогал себе. Какие препараты, и в какой дозе принимал. Проходило ли сердцебиение самостоятельно.
7. При повторяющихся случаях сердцебиения необходима консультация кардиолога.
БОЛИ В ОБЛАСТИ СЕРДЦА
Боль в области сердца может быть проявлением недостаточности кровоснабжения сердечной мышцы вследствие сужения или длительного спазма сосудов сердца. Подобное происходит при приступе стенокардии (грудной жабы). Боль в этом случае локализуется за грудиной или слева от нее, отдает в левое плечо, руку, лопатку. Боль имеет давящий, сжимающий характер, сопровождается страхом смерти, слабостью, обильным потоотделением. Длительность болевого синдрома от нескольких минут до нескольких часов. Пациент с приступом боли в области сердца нуждается в неотложной помощи и тщательном наблюдении и уходе в момент болевого приступа и после него.
Первая помощь при болях в области сердца:
1. Придать пациенту удобное положение, обеспечить приток свежего воздуха, расстегнуть стесняющую дыхание одежду;
2. Определить пульс, измерить артериальное давление;
3. Дать больному таблетку валидола под язык;
4. Если эффект валидола незначителен и приступ продолжается, дать больному таблетку нитроглицерина под язык. Предупредите, что иногда нитроглицерин вызывает головную боль, бояться которой не следует;
5. Позаботиться о вызове врача;
6. Поставить горчичник на область сердца, приложить грелки к ногам и рукам больного;
7. При продолжающемся приступе боли и неэффективности повторного приема нитроглицерина через 5-10 минут показана экстренная консультация врача и экстренная госпитализация, так как возрастает вероятность того, что, болевой приступ вызван развивающимся острым инфарктом миокарда;
8. Обеспечить больному строгий постельный режим;
9. Обеспечить контроль за частотой дыхания, пульсом, артериальным давлением, при возможности налодить ингаляции увлажненного кислорода.
ОДЫШКА
Одышка при нарушении функции сердечно-сосудистой системы обусловлена раздражением дыхательного центра головного мозга избытком углекислого газа в крови. Избыток углекислоты является следствием застоя венозной крови в малом круге кровообращения, что, в свою очередь, зависит от Снижения минутного объема кровообращения (неспособности сердца перекачивать необходимый объем крови в минуту). Появление одышки при физической нагрузке наряду с сердцебиением рассматривается как один из первых признаков развивающейся сердечной недостаточности. Недостаточное количество кислорода в крови в сочетании с замедлением тока крови и венозным застоем обуславливает развитие цианоза – синюшности кожи. Острый приступ одышки, возникающий вследствие нарушения работы сердца, называется сердечной астмой.
Первая помощь при одышке:
1. Успокоить пациента;
2. Усадить его в удобное положение;
3. Лежащего перевести в полусидячее положение;
4. Обеспечить доступ свежего воздуха;
5. Освободить от стесняющей одежды;
6. При необходимости наладить ингаляции увлажненного кислорода;
7. Позаботиться о вызове врача.
ОТЕКИ
Отеки при заболеваниях сердечно-сосудистой системы возникают вследствие недостаточности работы сердца, переполнения вен большого круга кровообращения, повышения в них давления крови, выхода жидкой части крови из сосудов в межклеточное пространство. У больных увеличивается печень, появляются отеки подкожной клетчатки нижних конечностей, водянка полостей (брюшной, плевральной). Развитию отеков предшествует период задержки жидкости, который проявляется уменьшением количества выделяемой мочи и нарастанием массы тела, что определяется при ежедневном взвешивании.
Принципы ухода при отеках:
1. Обеспечить соблюдение нестрогого постельного режима, обеспечить психологический покой.
2. При отеках защит
|
|
|


