 |
Непереносимость аспирина и других нестероидных противовоспалительных средств («аспириновая триада»)
|
|
|
|
«Аспириновая триада» включает анафилактоидную чувствительность к нестероидным противовоспалительным препаратам, приступы удушья, наличие риносинусита и носовых полипов, наблюдается у части детей с бронхиальной астмой. Распространенность аспириновой триады, подтверждается пероральным провокационным тестом, у детей не превышает 3–5%.
Термин «аспириновая астма» у детей весьма условен, так как обострения астмы возникают не только при приеме аспирина, но и других нестероидных противовоспалительных препаратов (НПВП), ингибирующих активность циклооксигеназы (ЦОГ) и угнетающих синтез простагландинов. Это приводит к усилению липоксигеназного пути метаболизма арахидоновой кислоты клеточных мембран. Продуктами 5-липоксигеназного пути превращения арахидоновой кислоты являются цистениловые лейкотриены (ЛТ), такие как ЛТ C4, D4, E4. Они являются мощными провоспалительными медиаторами и могут вызывать бронхоконстрикцию, усиливать секрецию слизи, способствовать отеку слизистой оболочки дыхательных путей, стимулировать миграцию эозинофилов в воздухоносные пути. Как правило, непереносимость НПВП у детей сочетается с проявлениями атопии и в изолированном виде встречается крайне редко.
Диагностика аспириновой непереносимости у детей представляет большие трудности. Между тем ее распознавание необходимо, так как прием больными нестероидных противовоспалительных препаратов или лекарственных средств, их содержащих, чреват тяжелыми осложнениями, развитием анафилактических проявлений, асфиктического синдрома, а иногда драматическими последствиями.
Методы диагностики аспириновой непереносимости с помощью провокационных проб с аспирином, основанные на регистрации показателей внешнего дыхания после приема больными малых доз препарата, не могут быть рекомендованы у детей ввиду их опасности. Непереносимость НПВП выявляется методом, основанным на способности лейкоцитов больных высвобождать лейкотриены под воздействием НПВП in vitro.
|
|
|
Этим больным требуется терапия глюкокортикостероидами и антилейкотриеновыми препаратами. Детям с непереносимостью НПВП противопоказаны лекарственные препараты, обладающие антициклооксидазной активностью, а также медикаменты, в состав которых входит желтый пиразолоновый краситель — тартразин. Наиболее безопасными НСПВ для аспирин-чувствительных пациентов является ацетаминофен (пара-ацетаминофенол, или парацетамол).
Психологические аспекты бронхиальной астмы у детей
Известно, что длительное хроническое заболевание обусловливает задержку эмоционального развития («эмоциональную незрелость»), усиливает черты алекситимии, неспособность отличить эмоциональные проблемы от переживаемых физических нарушений. Хроническая физическая и психическая астения тормозит развитие активных форм деятельности, способствует формированию таких черт личности, как робость, боязливость, неуверенность в себе. Эти же свойства обусловливают и создание для больного ребенка режима ограничений и запретов. Условия гиперопеки формируют искусственный инфантилизм. У большинства детей с бронхиальной астмой отмечается стремление к здоровью, появляются интересы и рассуждения, свойственные взрослым. Специфические личностные нарушения у них не выявляются, больные с бронхиальной астмой не отличаются от других детей в приобретении навыков, учебе.
Около 25–30% обострений заболевания связаны с периодами эмоционального напряжения. Эмоциональный стресс сам по себе может быть пусковым фактором обострения бронхиальной астмы. Смех, плач, страх, психологическое давление в семье могут привести к гипервентиляции и реакции бронхоспазма. К такому же эффекту приводят приступы паники у детей с бронхиальной астмой.
|
|
|
Для успешного лечения и реабилитации больного с БА необходима оценка его эмоциональной сферы, изучение поведения ребенка с родителями, дома, в школе, среди друзей, оценка реакций ребенка на непосредственное окружение, стресс. В снижении стрессоустойчивости у детей с бронхиальной астмой важная роль отводится напряженной семейной ситуации, психологическим особенностям родителей, наличию у них психопатологии, нарушениям внутрисемейных взаимоотношений.
Нормализация жизни в семье, школе, исключение стрессовых ситуаций, чрезмерных нагрузок оказывают положительное влияние на терапию бронхиальной астмы.
Важное место занимают образовательные программы (Астма-школы), индивидуальная и групповая психокоррекция, осуществляемые психологом-психотерапевтом.
Функция внешнего дыхания
Исследование функции внешнего дыхания (ФВД) у детей старше 5–6 лет является обязательным для диагностики и оценки степени тяжести и контроля бронхиальной астмы. Обструкция наиболее резко выражена во время обострения БА и в меньшей мере может сохраняться и после исчезновения клинических симптомов.
Важным отличием от других хронических болезней легких является обратимость обструкции.
Состояние функции внешнего дыхания у больных зависит в первую очередь от периода болезни (обострение, ремиссия). Тяжесть бронхиальной астмы у детей не всегда коррелирует с показателями функции внешнего дыхания. У больных с тяжелым персистирующим, неконтролируемым течением БА трудно добиться полной нормализации функциональных показателей.
Вентиляционные нарушения легочной функции, тип нарушений (обструктивный, рестриктивный или смешанный) можно измерить с помощью спирометрии и пневмотахометрии.
Современные спирометры позволяют оценивать основные параметры (объем, поток и время) и их взаимосвязь с помощью кривых «потокобъем» и «объем-время». С помощью маневра форсированного выдоха измеряют форсированную жизненную емкость легких (ФЖЕЛ), объем форсированного выдоха в первую секунду (ОФВ1) и его отношение к ФЖЕЛ (ОФВ1/ФЖЕЛ), пиковую объемную скорость (ПОС) и другие показатели воздушного потока. При обструктивном типе нарушений наиболее информативным показателем является ОФВ1. Важным спирометрическим показателем является отношение ОФВ1/ФЖЕЛ, которое обычно выражается в процентах и является модификацией индекса Тиффно (ОФВ1/ЖЕЛвд, где ЖЕЛвд — максимальный объем).
|
|
|
Таблица 5.2. Должные значения ПСВ (л/мин)*
| Рост, см | мальчики | девочки | ||
| 5–14 | 5–14 | |||
| — | — | |||
| — | — | |||
| — | — | |||
| — | — | |||
| — | — | |||
| — | — | |||
| — | — | |||
| — | — | |||
| — | — | |||
| — | — | |||
| — | — |
* По Godfrey S., Kamburoff P.L, Nairn J.R. Spirometry, lung volumes and airway resistance in normal children aged 5 to 18 years // Br. J. Dis. Chest. 1970. V. 64. P. 15
Таблица 5.3. Должные значения ПСВ в зависимости от роста (л/мин)*
| Рост 109 | |||||||||||
| ПСВ 147 | |||||||||||
| Рост 140 | |||||||||||
| ПСВ 307 |
* По Polger G., Promedhat V. Pulmonary Function Testing in Children: Techniques Standards. Philadelphia: W. B. Saunders Co., 1971.
Оценку функции внешнего дыхания в условиях форсированного выдоха можно осуществлять у детей в возрасте 5–6 лет и в отдельных случаях у детей с возраста трех лет. Оценка показателей проводится по степени отклонения абсолютных значений от должных величин, обычно учитывающих рост. Некоторые должные величины также учитывают возраст и пол, однако большинство исследователей полагают, что рост у детей является основным фактором. Перед началом исследования обязательна калибровка оборудования. Необходимо учитывать факторы, влияющие на результат спирографии: степень кооперации, тренированность и тревожность пациента, недавно перенесенную острую респираторную инфекцию верхних дыхательных путей, выраженные нарушения осанки.
|
|
|
Признаком правильной техники выполнения спирографического исследования является воспроизводимость результатов с разбросом значений менее 5%.
При нормальной функции легких отношение ОФВ1 к ФЖЕЛ составляет более 90%. Любые значения ниже приведенных могут предполагать бронхиальную обструкцию. В пользу диагноза бронхиальной астмы также свидетельствует увеличение ОФВ1 по крайней мере на 12% после ингаляции бронхолитика (200 мкг сальбутамола), что говорит об обратимости бронхиальной обструкции. Для правильной оценки теста, если пациент получает бронхолитики, их необходимо до начала исследования отменить: β2 — агонисты короткого действия — за 6 часов, β2 — агонисты длительного действия — за 12 часов, пролонгированные теофиллины — за 24 часа. Дозы бронхолитиков при проведении теста:
Сальбутамол (дозированный аэрозоль);
· детям до 7 лет — одна доза
· детям старше 7 лет — две дозы
· Беродуал Н (дозированный аэрозоль):
· детям до 7 лет — одна доза
· детям старше 7 лет — две дозы
Способы расчета бронходилятационного теста:

Пикфлоуметрия (определение пиковой скорости выдоха, ПСВ) — важный метод диагностики и последующего контроля за течением бронхиальной астмы у пациентов старше пяти лет с целью ежедневного объективного мониторинга течения бронхиальной астмы. Тест выполняется в положении стоя. Ребенку необходимо объяснить, что он должен набрать в легкие как можно больше воздуха, а затем выдохнуть этот воздух максимально быстро. Форсированный выдох выполняется трижды, и максимальное значение выбирается в качестве исходного, с которым сравниваются все дальнейшие измерения как при мониторировании функции дыхания в домашних условиях, так и при последующих визитах к врачу.
В таблице 5.2 приведены нормативы ПСВ у детей и могут служить ориентиром для оценки полученных показателей у конкретного ребенка. Тем не менее в каждом случае важно определить индивидуальную норму как максимально достигаемый результат при достижении полного контроля над заболеванием.
Наиболее информативно измерение утренних и вечерних показателей ПСВ, а в случае приема бронхорасширяющих препаратов — утром, до и вечером, после их применения. Вариабельность ПСВ — важный критерий тяжести и стабильности состояния, так как она коррелирует с гиперреактивностью дыхательных путей. Вариабельность ПСВ рассчитывают по суточным и недельным разбросам утренних и вечерних показателей.
|
|
|
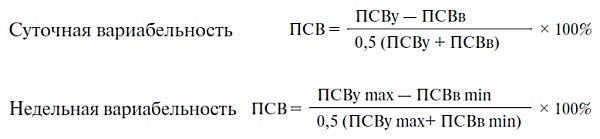
Информативен ежедневный мониторинг ПСВ в течение 2–3 нед для определения лучших индивидуальных показателей. Ведение дневников для записи симптомов, результатов пикфлоуметрии и объема терапии играет важную роль в выработке стратегии лечения бронхиальной астмы. Если ПСВ увеличивается по крайней мере на 15% (не менее 200 мл) после ингаляции бронхолитика, это свидетельствует о наличии бронхиальной обструкции.
При пневмотахометрии об обструкции бронхов судят по форме кривой «поток-объем» и снижению скоростных показателей потока выдыхаемого воздуха.
Восстановление функции легких отстает от клинического улучшения. Когда у детей уже нет ощущения удушья и затрудненного дыхания, бронхиальная проходимость, по данным функциональных исследований, еще остается нарушенной практически у всех больных, а после исчезновения свистящих хрипов в легких — по крайней мере у половины. При этом спирометрические показатели ОФВ1 и ОФВ1/ ФЖЕЛ могут быть в пределах нормы, но по кривой «поток-объем» выявляется обструкция периферических бронхов — уменьшена скорость потока форсированного выдоха во второй половине кривой «поток-объем»: МОС50, МОС75, МОС25-50, МОС75-85. Снижение скоростей потока как на кривой «поток-объем», так и на спирограмме, и не только в конце форсированного выдоха, но и в его начале (МОС25, ПСВ, ОФВ1) указывает на генерализованный характер обструкции.
Недооценка функционального состояния легких и преждевременное прекращение лечения могут вновь привести к ухудшению состояния. Нормальные показатели функции внешнего дыхания в периоде ремиссии бронхиальной астмы не означают отсутствия гиперреактивности бронхов, а неполное восстановление бронхиальной проходимости почти всегда сопровождается бронхиальной гиперреактивностью.
Исследование функции внешнего дыхания при бронхиальной астме является непременным компонентом оценки состояния больного. Лечение также должно проходить под контролем функциональных исследований.
В педиатрической практике бронхоконстрикторные тесты не являются основным функциональным методом подтверждения диагноза бронхиальной астмы. Тем не менее их использование имеет диагностическое значение в некоторых сомнительных случаях в подростковом возрасте.
Суть бронхоконстрикторного теста, независимо от ингалируемого агента, состоит в следующем: в ходе теста больной вдыхает ступенчато возрастающие по концентрации агенты; после каждой ингаляции проводится измерение ОФВ1, при регистрации 20% падения которого определяется кумулятивная доза бронхоконстрикторного агента (PD20) — это и есть мера гиперреактивности.
Бронхоконстрикторные тесты с применением метахолина, гистамина, физической нагрузки методически разработаны и стандартизированы. Последнее необходимо не только для повышения точности методики, но и для безопасности пациента (для исключения передозировки бронхоконстриктора и развития тяжелого бронхоспазма).
Для выявления посленагрузочного бронхоспазма используется 6-минутный протокол нагрузки бегом. Могут отмечаться два варианта начала бронхоспазма, индуцированного физической нагрузкой у детей с БА (при падении ОФВ1 более 15% от исходного показателя): первый вариант — классический посленагрузочный бронхоспазм, который начинается немедленно после окончания физической нагрузки, и второй вариант — «прерванный» посленагрузочный бронхоспазм, отмечаемый между 6-й и 10-й минутой нагрузки.
Исследование функции внешнего дыхания у детей дошкольного возраста Наибольшие трудности исследования функции внешнего дыхания возникают у детей первых лет жизни, так как они не могут выполнять традиционные дыхательные маневры и обследоваться методом стандартной спирографии.
Отсутствие возможности исследования функции внешнего дыхания в этом возрастном периоде затрудняет раннюю диагностику респираторной патологии, включая бронхиальную астму.
Согласно официальному заявлению ATC/ERS (2007), исследование легочной функции у детей дошкольного возраста осуществимо. В то же время необходимо учитывать ряд важных особенностей, присущих этому возрасту. Для детей этого возраста характерен короткий период внимания, когда они могут сконцентрироваться на исследовании и выполнить его адекватно.
Методы исследования функции внешнего дыхания у детей дошкольного возраста
· импульсная осциллометрия;
· определение сопротивления дыхательных путей методом прерывания воздушного потока (Rint);
· методы анализа частотно-амплитудных характеристик звуковой волны дыхания (бронхофонография);
· сопротивление воздухоносных путей, измеренное методом плетизмографии;
· форсированная спирометрия со специальными детскими программами («жевательная резинка», «коктейль», «свечи», «свисток» и пр.);
· оценка функционального остаточного объема техникой разведения газов;
· измерение индексов разведения газов;
· капнография;
· максимальный поток, характеризующий функциональный остаточный объем (V maxFRC).
В отечественной педиатрической практике наибольшее применение и развитие в получили первые три из перечисленных выше методов. Импульсная осциллометрия может использоваться у детей дошкольного возраста для оценки бронхиальной проходимости, и особенно ее лабильности. Учитывется пороговая величина, характеризующая бронходилатирующий ответ — 28% для показателя Rrs и 35% — для Xrs. С помощью определения сопротивления дыхательных путей методом прерывания воздушного потока также можно оценить бронхиальную проходимость. Повышенное сопротивление свидетельствует о наличии бронхиальной обструкции у детей с бронхиальной астмой. Уменьшение показателя Rint после бронхолитического средства по крайней мере на 20% следует рассматривать как положительный тест, т. е. наличие обратимости бронхиальной обструкции.
Разработаны и продолжают совершенствоваться методы для оценки функции легких на основе изучения частотно- амплитудных характеристик звуковой волны дыхания. При обструкции появляются высокочастотные колебания, которые могут быть выявлены с помощью бронхофонографии. Изучаются диагностические возможности для широкого использования данного метода, особенно у детей раннего возраста, в том числе для оценки степени обратимости бронхиальной обструкции.
Исследование газов крови и кислотно-основного состояния особенно необходимо при тяжелых приступах, так как оно определяет меры интенсивной терапии. Бронхиальная астма вызывает значительные нарушения газообмена только во время тяжелых приступов. Степень артериальной гипоксемии коррелирует с тяжестью обструкции дыхательных путей. При легких и умеренных приступах возникает гипокапния за счет возрастания интенсивности дыхания. Увеличение PCO2 указывает на тяжелую обструкцию, мышечную слабость, альвеолярную гиповентиляцию.
Пульсоксиметрия — важный метод оценки состояния при тяжелом приступе бронхиальной астмы. Определение уровня сатурации оксигемоглобина отражает в большей степени вентиляционно-перфузионные нарушения, чем состояние вентиляционной функции легких. Метод клинически значим и легко выполним.
Аллергодиагностика
Наиболее распространенными тестами для выявления причиннозначимых аллергенов являются кожные пробы (скарификационные или уколочные — prick test), определение специфических IgE-антител в сыворотке крови. Эти исследования дают возможность подтвердить аллергическую природу заболевания, определить спектр сенсибилизации и выявить причинные факторы, что может быть использовано при разработке лечебно-профилактических мероприятий (в том числе для планировании АСИТ) и для контроля факторов окружающей среды. Результаты аллергологического обследования у детей необходимо всегда сопоставлять с данными анамнеза, клиническими проявлениями и результатами других методов диагностики.
Тесты следует выполнять по стандартизированной методике, с контролем (гистамин и физраствор) и стандартизированными экстрактами аллергенов. При выборе тестируемых аллергенов следует принимать во внимание возраст ребенка, особенности клинической картины. Антигистаминные и системные ГКС должны исключаться до проведения тестов.
Кожные пробы можно проводить у детей любого возраста. В связи с тем, что кожные пробы у детей раннего возраста менее чувствительны, велика роль тщательно собранного анамнеза и оценки уровня сенсибилизации методами in vitro.
Определение в сыворотке крови (in vitro) аллергенспецифических IgE может оказаться полезным в том случае, когда выполнение кожных проб не представляется возможным (из-за выраженного атопического дерматита/экземы).
Полученные результаты необходимо сопоставить с данными клинического наблюдения и результатами кожных тестов. Уровень IgE в сыворотке повышен только примерно в половине случаев у пациентов с аллергическими заболеваниями. Уровень IgE может быть полезен для расчета дозы у детей, получающих терапию моноклональными IgEантителами. Повышение выше 1000нг/мл (1ЕД=2,4нг) может быть обусловлено наличием других заболеваний (атопический дерматит) или требует дифференциальной диагностики (аллергический бронхолегочный аспергиллез).
Ингаляционные провокационные тесты с аллергенами опасны из-за риска развития жизнеугрожающих состояний, обострений бронхиальной астмы у детей практически не применяются.
|
|
|


