 |
Наджелудочковые нарушения ритма
|
|
|
|
Синусовая тахикардия
Синусовая тахикардия (СТ) — это увеличение ЧСС до 100 уд. в мин и более при сохранении правильного синусового ритма. СТ обусловлена повышением автоматизма СА-узла.
Диагностическое и прогностическое значение синусовой тахикардии определяется конкретной клинической ситуацией, при которой она возникает. Так, синусовая тахикардия является нормальным ответом сердечно-сосудистой системы на физическую нагрузку, психоэмоциональный стресс, употребление крепкого кофе и т.п. В этих случаях синусовая тахикардия носит временный характер и, как правило, не сопровождается неприятными ощущениями. Восстановление нормальной ЧСС происходит вскоре после прекращения действия факторов, вызывающих тахикардию.
Клиническое значение имеет синусовая тахикардия, сохраняющаяся в покое. Нередко она сопровождается неприятными ощущениями сердцебиений, чувством нехватки воздуха, хотя некоторые больные могут не замечать увеличения ЧСС. Причинами такой тахикардии могут быть как экстракардиальные факторы, так и собственно заболевания сердца. К числу экстракардиальных факторов, вызывающих синусовую тахикардию, относятся:
· гипертиреоз;
· лихорадка;
· острая сосудистая недостаточность;
· дыхательная недостаточность;
· анемии;
· некоторые варианты нейроциркуляторной дистонии, сопровождающиеся активацией САС;
· применение некоторых лекарственных препаратов (симпатомиметиков, эуфиллина, кофеина, глюкокортикоидов, периферических вазодилататоров, блокаторов медленных кальциевых каналов, a-адреноблокаторов, диуретиков, курантила и т.д.).
Характерно, что некоторые из перечисленных ЛС (например, антагонисты кальция дигидропиридиновой группы) не оказывают прямого влияния на функцию СА-узла, вызывая так называемую рефлекторную тахикардию.
|
|
|
Интракардиальные факторы. Возникновение синусовой тахикардии у больных с заболеваниями сердца в большинстве случаев (хотя и не всегда) свидетельствует о наличии сердечной недостаточности или дисфункции ЛЖ. В этих случаях прогностическое значение синусовой тахикардии может быть достаточно серьезным, поскольку она отражает реакцию сердечно-сосудистой системы на снижение ФВ или клинически значимые нарушения внутрисердечной гемодинамики. Наиболее частыми причинами интракардиальной формы синусовой тахикардии являются:
· хроническая СН;
· инфаркт миокарда;
· тяжелый приступ стенокардии у больных ИБС;
· острый миокардит;
· кардиомиопатии и др.
ЭКГ-признаки СТ(рис. 3.23, б):
1. ЧСС больше 90 в мин.
2. Сохранение правильного синусового ритма.
| Рис. 3.23. Номотопные нарушения ритма. а — ЧСС — 75 в мин; б — синусовая тахикардия (ЧСС — 150 в мин); в — синусовая брадикардия (ЧСС — 50 в мин); г — синусовая (дыхательная) аритмия | 
|
3. Положительный зубец РI, II, aVF, V4—.
4. При выраженной СТ наблюдаются:
- укорочение интервала P–Q(R) (но не меньше 0,12 с) и продолжительности интервала Q–T;
- увеличение амплитуды РI, II, aVF;
- увеличение или снижение амплитуды зубца Т;
- косовосходящая депрессия сегмента RS–T (но не более 1,0 мм ниже изолинии).
Следует помнить, что диагноз синусовой тахикардии может быть установлен только по данным ЭКГ, поскольку увеличение в покое ЧСС от 100 до 120–140 в мин с сохранением правильного ритма может встречаться при некоторых эктопических аритмиях:
- ускоренных ритмах (непароксизмальной тахикардии) из предсердий, АВ-соединения и желудочков (см. ниже);
- правильной форме трепетания предсердий (2: 1; 3: 1 и т.д.).
Синусовая брадикардия
Синусовая брадикардия (СБ) — это урежение ЧСС меньше 60 уд. в мин при сохранении правильного синусового ритма. Синусовая брадикрадия обусловлена понижением автоматизма СА-узла.
|
|
|
У здоровых людей синусовая брадикардия обычно свидетельствует о хорошей тренированности сердечно-сосудистой системы и часто встречается у спортсменов.
Причинами экстракардиальной формы синусовой брадикардии, обусловленной токсическими воздействиями на СА-узел или преобладанием активности парасимпатической нервной системы (вагусные воздействия), являются:
- гипотиреоз;
- повышение внутричерепного давления;
- передозировка ЛС (b-адреноблокаторов, сердечных гликозидов, веропамила и др.);
- некоторые инфекции (вирусный гепатит, грипп, брюшной тиф, сепсис);
- гиперкальциемия или выраженная гиперкалиемия;
- метаболический алкалоз;
- обтурационная желтуха;
- гипотермия и др.
Интракардиальная форма синусовой брадикардии возникает при органическом или функциональном повреждении СА-узла и встречается при ИМ, атеросклеротическом и постинфарктном кардиосклерозе и других заболеваниях сердца. Интракардиальная форма синусовой брадикардии нередко сопровождается другими признаками синдрома слабости синусового узла (СССУ — см. ниже).
ЭКГ-признаки (рис. 3.23, в):
1. Уменьшение ЧСС до 59 и ниже в мин.
2. Сохранение правильного синусового ритма.
3. Положительный зубец РI, II, aVF, V4—.
Для синусовой брадикардии экстракардиального происхождения, развившейся вследствие ваготонии, характерно увеличение ЧСС при физической нагрузке и введении атропина и частое сочетание с синусовой дыхательной аритмией. При органической синусовой брадикардии (интракардиальная форма) дыхательная аритмия отсутствует, после введения атропина ритм не учащается, а при физической нагрузке ЧСС увеличивается незначительно.
Синусовую брадикардию следует дифференцировать с другими нарушениями ритма, для которых также характерно уменьшение ЧСС и сохранение регулярных сердечных сокращений:
· медленный (замещающий) ритм из АВ-соединения;
· медленный (замещающий) идиовентрикулярный ритм;
· синоатриальная блокада II степени 2: 1;
· АВ-блокада III степени.
Распознавание этих видов аритмий возможно только с помощью ЭКГ-исследования (см. ниже).
Синусовая аритмия
|
|
|
Синусовой аритмией (СА) называют неправильнй синусовый ритм, характеризующийся периодами учащения и урежения ритма. Синусовая аритмия вызывается нерегулярным образованием импульсов в СА-узле в результате: 1) рефлекторного изменения тонуса блуждающего нерва в связи с фазами дыхания; 2) самопроизвольного изменения тонуса n.vagi вне связи с дыханием; 3) органического повреждения СА-узла. Различают дыхательную и недыхательную формы синусовой аритмии.
Дыхательная СА часто встречается у молодых здоровых людей, детей, больных НЦД и реконвалесцентов. Она характеризуется учащением сердцебиений на вдохе и замедлением на выдохе, причем колебания интервалов R–R на ЭКГ превышают 0,15 с и ритм сердца становится неправильным (рис. 3.23, г).
Напомним, что у здорового взрослого человека также постоянно наблюдаются небольшие колебания ритма сердца, связанные с дыхательными движениями (рефлекс Бейера–Геринга) и обусловленные физиологическим изменением тонуса вегетативной нервной системы. Появление синусовой дыхательной аритмии (т.е. более выраженных дыхательных колебаний ЧСС) отражает некоторый дисбаланс вегетативной нервной системы с явным преобладанием активности парасимпатической нервной системы. Поэтому синусовая дыхательная аритмия нередко сочетается с синусовой брадикардией, также обусловленной преобладанием вагусных воздействий.
Наличие дыхательной формы СА у больных с органическими заболеваниями сердца в целом является неплохим признаком. Прогноз становится более тяжелым, если у больного с органическим поражением сердца исчезает дыхательная вариация вагусных влияний и начинает превалировать САС, гиперактивация которой, наряду со снижением ФВ ЛЖ, ассоциируется с более высоким риском ИМ и внезапной сердечной смерти.
ЭКГ-признаки дыхательной формы СА (рис. 3.23, г):
1. Дыхательные колебания длительности интервалов R–R, превышающие 0,15 с.
2. Сохранение синусового ритма.
3. Исчезновение аритмии при задержке дыхания.
Недыхательная форма САобусловлена органическим повреждением СА-узла или прилегающего миокарда, что приводит к апериодичности образования импульсов, не зависящей от дыхательных движений.
|
|
|
ЭКГ-признаки недыхательной формы СА:
1. Постепенное (периодическая форма) или скачкообразное (апериодическая форма) изменение продолжительности R–R (больше 0,15 с).
2. Сохранение синусового ритма.
3. Сохранение аритмии при задержке дыхания.
 Запомните
1. Задержка дыхания ведет к исчезновению дыхательной формы СА, тогда как недыхательная форма СА сохраняется. 2. Синусовая дыхательная аритмия, обусловленная функциональной ваготонией, усиливается при приеме b-адреноблокаторов и прекращается под влиянием атропина. При органическом повреждении СА-узла, сопровождающемся недыхательной формой СА, эти фармакологические тесты оказываются отрицательными. Запомните
1. Задержка дыхания ведет к исчезновению дыхательной формы СА, тогда как недыхательная форма СА сохраняется. 2. Синусовая дыхательная аритмия, обусловленная функциональной ваготонией, усиливается при приеме b-адреноблокаторов и прекращается под влиянием атропина. При органическом повреждении СА-узла, сопровождающемся недыхательной формой СА, эти фармакологические тесты оказываются отрицательными.
|
Синдром слабости синоатриального узла
В основе синдрома слабости синусового узла (СССУ) лежит снижение функции автоматизма СА-узла и/или замедление проведения импульса от клеток СА-узла к ткани предсердий.
Различают первичный и вторичный СССУ. Первичный (“истинный”) СССУ развивается в результате органического повреждения СА-узла у больных ИБС, ИМ, миокардитом, кардиомиопатией и др., а также при выраженной интоксикации сердечными гликозидами, b-адреноблокаторами, хинидином. СССУ может возникнуть в результате гормонально-обменных нарушений, а также после купирования приступа пароксизмальной тахикардии или мерцательной аритмии.
Вторичный СССУ характеризуется снижением функции СА-узла, обусловленным, главным образом, выраженным нарушением вегетативной регуляции с преобладанием тонуса парасимпатической нервной системы (“вагусный” СССУ).
У больных СССУ, как правило, наблюдается стойкая синусовая брадикардия. Характерно, что при пробе с дозированной физической нагрузкой или после введения атропина у них отсутствует адекватное учащение сердечных сокращений. В результате значительного снижения функции автоматизма основного водителя ритма — СА-узла — создаются условия для периодической замены синусового ритма на ритмы из центров автоматизма II и III порядка. При этом возникают несинусовые эктопические ритмы (чаще предсердные, из АВ-соединения, фибрилляция и трепетание предсердий). Нередко при СССУ возникает также нарушение проведения электрического импульса из СА-узла к предсердиям — синоатриальная блокада. Наконец, весьма характерно для больных с СССУ чередование периодов выраженной брадикардии и тахикардии (синдром тахикардии–брадикардии) в виде периодического появления на фоне редкого синусового ритма приступов эктопической тахикардии, мерцания и трепетания предсердий (см. ниже).
|
|
|
Жалобы больных чаще связаны с недостаточностью мозгового кровообращения: периодически возникающие головокружения, кратковременная потеря сознания (синкопе), особенно при быстрой перемене положения тела. В тяжелых случаях могут возникнуть приступы Морганьи–Адамса–Стокса (см. ниже) с внезапной потерей сознания и эпилептиформными судорогами. Возникновение пароксизмов наджелудочковой тахикардии или фибрилляции предсердий сопровождается ощущением сердцебиений. Снижение систолической функции ЛЖ проявляется субъективными и объективными симптомами СН.
ЭКГ-признаки:
1. Стойкая синусовая брадикардия.
2. Пароксизмы эктопических ритмов (чаще в виде суправентрикулярной тахикардии, мерцания и трепетания предсердий).
3. Наличие СА-блокады.
4. Синдром тахикардии–брадикардии (возникновение на фоне синусовой брадикардии приступов суправентрикулярных тахиаритмий).
Наиболее полная диагностическая информация о нарушениях функции СА-узла у больных СССУ может быть получена только при применении дополнительных методов исследования:
· длительного мониторирования ЭКГ по Холтеру;
· пробы с дозированной физической нагрузкой;
· фармакологических проб;
· внутрисердечного ЭФИ;
· чреспищеводной электрической стимуляции предсердий (ЧПЭС).
Холтеровское мониторирование ЭКГ дает возможность выявить практически все возможные нарушения ритма и проводимости, характерные для СССУ (синусовую брадикардию, преходящие СА-блокады, короткие эпизоды наджелудочковой тахикардии, медленные замещающие ритмы и комплексы, миграцию суправентрикулярного водителя ритма и др.). Результаты мониторирования ЭКГ помогают, таким образом, получить объективное подтверждение диагноза СССУ.
Пробы с дозированной физической нагрузкой (тредмил-тест или велоэргометрия) и фармакологические пробы позволяют уточнить, связана ли синусовая брадикардия и другие проявления дисфункции СА-узла с повышением тонуса блуждающего нерва (вторичный СССУ) или имеются органические изменения СА-узла (первичный СССУ).
В отличие от пациентов с нормальной функцией СА-узла, у больных с первичным СССУ ЧСС на фоне физической нагрузки, сопровождающейся, как известно, значительной активацией САС, возрастает менее чем на 15–20% по сравнению с исходной величиной. У пациентов с вторичным СССУ физическая нагрузка приводит к значительному увеличению ЧСС.
Такой же результат может быть получен при внутривенном введении 1 мл 0,1% раствора атропина. При первичном СССУ после введения атропина ЧСС возрастает не более чем на 8–10 уд. в мин, тогда как у пациентов с вторичным (“вагусным”) СССУ, так же как и у здоровых лиц, ЧСС возрастает не менее чем на 25–30% по сравнению с исходным уровнем.
Внутрисердечное (эндокардиальное) ЭФИ или ЧПЭС дает более точное количественное представление о функциональном состоянии СА-узла. В клинике чаще используют метод ЧПЭС. При помощи электрода, установленного в пищеводе на уровне ЛП, проводят электрическую стимуляцию сердца. Вначале искусственный ритм, навязанный сердцу электрокардиостимулятором (ЭКС), на 5–10 уд. в мин превышает исходный собственный синусовый ритм. Стимуляцию проводят в течение 1–2 мин. Затем постепенно ступенеобразно каждые 3–5 мин повышают частоту искусственных стимулов, доводя ЧСС до 150–170 в мин. После этого отключают ЭКС и измеряют время, в течение которого происходит восстановление функции СА-узла (СА-узла ">ВВФСУ), которое соответствует первому самостоятельному возбуждению предсердий — первому зубцу Р (рис. 3.24).
 Запомните
Время восстановления функции СА-узла (СА-узла ">ВВФСУ) количественно характеризует функцию автоматизма СА-узла. В норме СА-узла ">ВВФСУ не превышает 1400 мс. Удлинение СА-узла ">ВВФСУ свидетельствует об угнетении автоматизма СА-узла и позволяет диагностировать СССУ. Запомните
Время восстановления функции СА-узла (СА-узла ">ВВФСУ) количественно характеризует функцию автоматизма СА-узла. В норме СА-узла ">ВВФСУ не превышает 1400 мс. Удлинение СА-узла ">ВВФСУ свидетельствует об угнетении автоматизма СА-узла и позволяет диагностировать СССУ.
|
| Рис. 3.24. Измерение длительности ВВФСУ при нормальной функции СА-узла (а) и при синдроме слабости СА-узла (б). Объяснение в тексте | 
|
Обычно при увеличении СА-узла ">ВВФСУ исследование повторяют через 5 мин после внутривенного введения 1,0 мл 0,1% раствора атропина. При вторичном СССУ (“вагусном”) введение атропина приводит к нормализации СА-узла ">ВВФСУ и увеличению ЧСС, что доказывает экстракардиальную причину дисфункции СА-узла. При наличии органических изменений СА-узла СА-узла ">ВВФСУ после введения атропина практически не изменяется (первичный СССУ).
Следует заметить, что чувствительность описанного критерия диагностики СССУ (СА-узла ">ВВФСУ) колеблется в пределах 50–60%, хотя специфичность достигает 95%. В связи с этим для оценки степени угнетения автоматизма СА-узла используют и другие количественные показатели, получаемые при проведении ЧПЭС или внутрисердечного ЭФИ.
Медленные (замещающие) выскальзывающие ритмы и комплексы
Медленные (замещающие) выскальзывающие ритмы и комплексы — это несинусовые эктопические ритмы или отдельные сокращения, источником которых являются предсердия, АВ-соединение или желудочки.
Медленные (замещающие) выскальзывающие ритмы и комплексы относятся к пассивным эктопическим нарушениям ритма. Они возникают на фоне временного снижения функции СА-узла, синусовой и других форм брадикардии (СА- и АВ-блокады II и III степени и т.п.). В этих случаях синусовые импульсы или не доходят до центров автоматизма II и III порядка, или приходят к ним с большим опозданием, в связи с чем эти центры начинают функционировать самостоятельно, выходя (“выскальзывая”) из-под контроля СА-узла. Таким образом, медленные (замещающие) выскальзывающие ритмы и комплексы как бы защищают сердце от длительных периодов асистолии, вызванных угнетением синусовых функций.
Описанные нарушения ритма встречаются при самой различной функциональной или органической патологии сердца: выраженной ваготонии, НЦД, при органических поражениях СА-узла (кардиосклероз, острый ИМ и др.) и любых других причинах, ведущих к возникновению брадикардии, СА- и АВ-блокад и т.п.
ЭКГ-признаки: Медленные выскальзывающие комплексы (рис. 3.25):
1. Наличие на ЭКГ отдельных несинусовых комплексов, источником которых являются импульсы, исходящие из предсердий, АВ-соединения или желудочков.
2. Интервал R–R, предшествующий выскальзывающему эктопическому комплексу, удлинен, а следующий за ним R–R нормальный или укорочен.
| Рис. 3.25. ЭКГ больных с медленными (замещающими) выскальзывающими эктопическими комплексами. а, б — выскальзывающие комплексы из АВ-соединения; в — выскальзывающий комплекс из желудочка | 
|
Медленные выскальзывающие ритмы (рис. 3.26):
1. Правильный ритм с ЧСС 60 ударов в мин и меньше.
2. Наличие в каждом комплексе P–QRS признаков несинусового (предсердного, из АВ-соединения или желудочкового) водителя ритма.
Чаще встречаются выскальзывающие ритмы и комплексы из АВ-соединения, обладающего более высоким автоматизмом, чем специализированные волокна системы Гиса– Пуркинье. Появление на ЭКГ желудочковых (замещающих) выскальзывающих комплексов и ритмов свидетельствует об угнетении автоматизма не только СА-узла, но и АВ-соединения.
| Рис. 3.26. ЭКГ больных с медленными (замещающими) выскальзывающими ритмами. а — предсердный ритм; б — ритм из АВ-соединения с одновременным возбуждением желудочков и предсердий; в — ритм из АВ-соединения с возбуждением желудочков, предшествующим возбуждению предсердий; г — желудочковый (идиовентрикулярный) ритм | 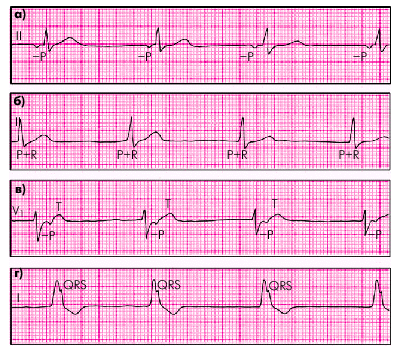
|
|
|
|


