 |
Пароксизмальные наджелудочковые (суправентрикулярные) тахикардии
|
|
|
|
Пароксизмальная тахикардия (ПТ) — это внезапно начинающийся и так же внезапно заканчивающийся приступ учащения сердечных сокращений до 140–250 в минуту при сохранении в большинстве случаев правильного регулярного ритма.
Основными механизмами ПТ являются: 1) повторный вход и круговое движение волны возбуждения (re-entry) и 2) повышение автоматизма клеток проводящей системы сердца — эктопических центров II и III порядка. Оба механизма реализуются в условиях существования выраженной электрической негомогенности различных участков сердца и его проводящей системы. Причинами последней являются:
- органические локальные повреждения сердечной мышцы и проводящей системы сердца при остром ИМ, хронической ИБС, миокардитах, кардиопатиях, пороках сердца и других заболеваниях;
- дополнительные аномальные пути проведения (синдром WPW);
- выраженные вегетативно-гуморальные расстройства, например у больных НЦД;
- наличие висцеро-кардиальных рефлексов и механических воздействий (дополнительные хорды, пролапс митрального клапана, спайки и т.п.).
В зависимости от локализации эктопического центра повышенного автоматизма или постоянно циркулирующей волны возбуждения (re-entry) различают предсердную, атриовентрикулярную и желудочковую формы ПТ. Предсердные и атриовентрикулярные формы ПТ объединяются термином наджелудочковая (суправентрикулярная) пароксизмальная тахикардия.
Предсердная пароксизмальная тахикардия
Предсердная ПТ — относительно редкая форма ПТ; ее частота не превышает 10–15% от общего числа наджелудочковых ПТ. В зависимости от того, какова локализация аритмогенного очага и какой из перечисленных механизмов лежит в основе предсердной ПТ, различают:
|
|
|
· синоатриальную реципрокную ПТ, обусловленную механизмом re-entry в синоатриальной зоне, где ткань СА-узла переходит в миокард предсердий;
· реципрокную предсердную ПТ, также обусловленную механизмом re-entry, локализованном в миокарде предсердий;
· очаговые (фокусные) или эктопические предсердные ПТ, в основе которых лежит анормальный автоматизм предсердных волокон.
Причинами предсердных ПТ являются:
1. Органические заболевания сердца (ИБС, ИМ, легочное сердце, АГ, ревматические пороки сердца, пролапс митрального клапана, дефект межпредсердной перегородки и др.).
2. Дигиталисная интоксикация, гипокалиемия, сдвиги КЩС.
3. Рефлекторное раздражение при патологических изменениях в других внутренних органах (язвенная болезнь желудка и двенадцатиперстной кишки, желчнокаменная болезнь и др.), а также злоупотребление алкоголем, никотином и другие интоксикации. Предсердные ПТ, развивающиеся вследствие этих причин, часто называют идиопатической формой наджелудочковой ПТ, так как при этом в сердце обычно не обнаруживают органической патологии.
Клинические проявления зависят от частоты сердечных сокращений во время приступа, а также от характера и тяжести заболевания сердца. При синоатриальной форме предсердной ПТ, при которой ЧСС обычно не превышает 120–130 в мин (редко более 160 в мин), больные сравнительно легко переносят приступ тахикардии. В более тяжелых случаях, например при предсердной реципрокной или очаговой (фокусной) ПT с ЧСС до 170–180 в мин во время приступа появляется одышка, боль в области сердца и ощущение сердцебиений.
ЭКГ-признаки предсердных ПТ(рис. 3.45):
1. Внезапно начинающийся и так же внезапно заканчивающийся приступ учащения сердечных сокращений до 140–250 ударов в минуту при сохранении правильного ритма.
2. Наличие перед каждым желудочковым комплексом QRS' сниженного, деформированного, двухфазного или отрицательного зубца Р'.
|
|
|
3. Нормальные неизмененные желудочковые комплексы QRS', похожие на QRS, регистрировавшиеся до возникновения приступа ПТ.
4. В некоторых случаях (рис. 3.46) наблюдается ухудшение АВ-проводимости с развитием АВ-блокады I степени (удлинение интервала P–Q(R) более 0,02 с) или II степени с периодическими выпадениями отдельных комплексов QRS' (непостоянные признаки).
| Рис. 3.45. Предсердная пароксизмальная тахикардия. Зубцы Р наслаиваются на зубцы Т | 
|
| Рис. 3.46. Предсердная пароксизмальная тахикардия с преходящей АВ-блокадой II степени и выпадением отдельных комплексов QRS | 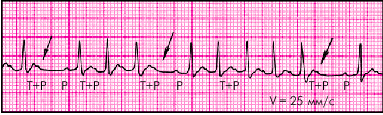
|
Следует добавить, что каждая из перечисленных форм предсердной ПТ имеет некоторые особенности. Так, при синоатриальной форме предсердной тахикардии ЧСС обычно не превышает 120–130 в мин, а зубцы Р практически не изменены (положительные Р в отведениях II, III и аVF). Для реципрокной тахикардии характерно острое внезапное начало и такое же внезапное прекращение пароксизма, а также некоторое удлинение интервала Р–Q(R), в связи с чем зубец Р часто накладывается на зубец Т предшествующего комплекса.
Для очаговой (фокусной) предсердной ПТ, обусловленной повышением автоматизма или триггерной активностью предсердий, характерно постепенное нарастание ЧСС (феномен “разогрева”) в начале приступа и постепенное уменьшение ЧСС — в конце. Для этой формы ПТ характерна также функциональная неустойчивость эктопического центра, что отражается на регулярности QRS и длительности интервала Р–Р.
Иногда в клинической практике встречается еще одна форма предсердной тахикардии — многофокусная (“хаотическая”) предсердная ПТ. Она характеризуется наличием нескольких очагов эктопической активности в предсердиях, что определяет некоторые особенности этой формы ПТ. При увеличении ЧСС до 100–250 в мин на ЭКГ выявляется неправильный ритм с разными интервалами Р–Р. Морфология зубцов Р и продолжительность интервала Р–Q(R) непрерывно изменяются (рис. 3.47). Наиболее частой причиной многофокусной предсердной ПТ является легочное сердце (см. главу 13).
Следует отметить, что в ряде случаев при любой форме предсердной ПТ желудочковый ритм становится нерегулярным за счет функциональной блокады АВ-соединения II степени, что ведет к периодическим выпадениям желудочкового комплекса QRS.
|
|
|
| Рис. 3.47. Многофокусная («хаотическая») предсердная пароксизмальная тахикардия. Имеются колебания продолжительности интервалов Р–Р, R–R (неправильный ритм), интервалов Р–Q(R) и изменение морфологии зубцов Р | 
|
АВ-реципрокные (re-entry) пароксизмальные тахикардии
АВ-реципрокные ПТ обусловлены повторным входом волны возбуждения, возникающим в результате:
· продольной диссоциации АВ-узла (АВ-узловая реципрокная ПТ) или
· наличия внеузлового добавочного пути (пучков Кента, Джеймса или скрытых аномальных путей проведения).
АВ-реципрокные ПТ составляют около 85–90% всех наджелудочковых ПТ. Причинами этих форм ПТ являются ИБС, пролапс митрального клапана, синдром WPW, скрытые дополнительные (аномальные) пути АВ-проведения. Во всех случаях сохраняются три важнейших условия возникновения повторного входа волны возбуждения (см. выше):
- наличие двух путей проведения, отличающихся скоростью проведения электрического импульса и длительностью рефрактерных периодов;
- наличие однонаправленной антероградной блокады проведения по так называемому “быстрому” каналу;
- возможность ретроградного проведения импульса по “быстрому” каналу.
С практической точки зрения важно различать два варианта АВ-реципрокной ПТ:
1. ПТ с узкими комплексами QRS, к которой относятся:
- АВ-узловая реципрокная ПТ;
- ортодромная АВ-реципрокная (круговая) ПТ при синдроме WPW.
2. ПТ с широкими комплексами QRS, например антидромная АВ-реципрокная (круговая) ПТ при синдроме WPW.
Следует заметить, что существуют и другие, более редкие варианты АВ-реципрокной ПТ, которые подробно описываются в специальных руководствах по аритмологии.
АВ-узловая реципрокная ПТ относится кчислу ПТ с узкими комплексами QRS. Она возникает при наличии анатомического или функционального расщепления АВ-узла, в котором существует 2 пути (канала) проведения (рис. 3.48): медленный a-канал и быстрый (b-канал). Последний отличается более продолжительным рефрактерным периодом и возможностью ретроградного проведения импульса.
|
|
|
| Рис. 3.48. Механизм АВ-реципрокной узловой пароксизмальной тахикардии. Стрелками обозначено круговое движение волны возбуждения в пределах АВ-узла (re-entry) | 
|
Во время нормального синусового ритма электрические импульсы проводятся от предсердий к пучку Гиса по быстрому b-каналу. При возникновении суправентрикулярной ЭС или при искусственной преждевременной стимуляции предсердий (чреспищеводная или эндокардиальная стимуляция) в тот момент, когда b-канал еще находится в рефрактерном состоянии, электрический импульс распространяется антероградно по медленному a-каналу, который уже восстановил свою возбудимость. Медленное проведение по a-каналу завершается после того, как быстрый b-канал вышел из состояния рефрактерности. Поэтому электрический импульс проводится по быстрому b-каналу в ретроградном направлении и замыкает, таким образом, круг re-entry. В дальнейшем возможно повторение этого процесса и возникновение пароксизма АВ-узловой тахикардии.
ЭКГ-признаки АВ-узловой реципрокной ПТ (рис. 3.49):
1. Внезапно начинающийся и так же внезапно заканчивающийся приступ учащения сердечных сокращений до 140–250 ударов в минуту при сохранении правильного ритма.
2. Отсутствие в отведениях II, III и aVF зубцов Р', которые сливаются с желудочковым комплексом QRS.
3. Нормальные неизмененные (неуширенные и недеформированные) желудочковые комплексы QRS', похожие на QRS, регистрировавшиеся до возникновения приступа ПТ
| Рис. 3.49. Пароксизмальная тахикардия из АВ-соединения с одновременным возбуждением предсердий и желудочков | 
|
Исключение составляют случаи аберрантного проведения импульса по системе Гиса– Пуркинье), которые возникают примерно у 8–10% больных во время приступа ПТ за счет функциональной блокады правой ножки пучка Гиса. В этих случаях аберрантные желудочковые комплексы QRS становятся похожими на таковые при желудочковой ПТ или блокаде ножки пучка Гиса.
При осмотре больных с АВ-узловой реципрокной ПТ в большистве случаев в момент возникновения пароксизма можно заметить усиленную пульсацию шейных вен, причем с той же частотой, что и сокращения желудочков (совпадение частоты венного и артериального пульса).
Ортодромная АВ-реципрокная (круговая) ПТ при синдроме WPW возникает при наличии дополнительных (аномальных) путей АВ-проведения. В этих случаях круг macro-re-entry, являющийся морфологическим субстратом ПТ, охватывает не только АВ-узел, но и пучок Гиса, одну из ножек пучка Гиса, волокна Пуркинье, миокард желудочков (антероградное проведение внеочередного импульса), а также дополнительный пучок Кента, по которому возбуждение ретроградно распространяется к предсердиям (рис. 3.50).
|
|
|
| Рис. 3.50. Механизм ортодромной АВ-реципрокной (круговой) пароксизмальной тахикардии при синдроме WPW. Объяснение в тексте | 
|
ЭКГ-признаки ортодромной АВ-реципрокной ПТ напоминают таковые, описанные ранее для АВ-узловой ПТ (рис. 3.51):
1. Внезапное начало пароксизма с быстрым установлением максимальной частоты сердечного ритма.
2. Сохранение на протяжении всего пароксизма устойчивого регулярного ритма с ЧСС в пределах 120–240 в мин.
3. Наличие в отведениях II, III и аVF отрицательных зубцов Р, располагающихся позади комплекса QRS, поскольку возбуждение, распространяющееся по большой петле re-entry, гораздо позже достигает предсердий, чем желудочков.
4. Наличие узких комплексов QRS, за исключением случаев, когда на фоне тахикардии возникает функциональная блокада одной из ножек пучка Гиса, и комплексы QRS становятся аберрантными.
5. Внезапное окончание пароксизма.
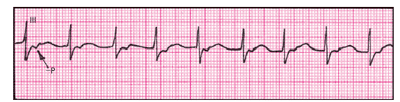
|
| Рис. 3.51. Электрокардиограмма при ортодромной АВ-реципрокной (круговой) пароксизмальной трахикардии при синдроме WPW. Отрицательные зубцы P следуют за узкими комплексами QRS |
Диагностика этого вида ПТ значительно облегчается, если у больного ранее (хотя бы раз в жизни) регистрировался синдром WPW (анамнестические данные).
Антидромная АВ-реципрокная (круговая) ПТ при синдроме WPW относится к числу ПТ с широкими комплексами QRS. У больных с синдромом предвозбуждения желудочков она встречается гораздо реже, чем ортодромная АВ-узловая ПТ. Этот вариант ПТ обычно провоцируется предсердной ЭС, которая блокируется в АВ-узле и распространяется к желудочкам через дополнительный (аномальный) путь проведения, имеющий более короткий рефрактерный период (рис. 3.52). При этом на ЭКГ регистрируются широкие сливные комплексы QRS с наличием типичной для синдрома WPW D-волны (рис. 3.53). Позади комплекса QRS можно заметить (не всегда) отрицательные зубцы Р, отражающие ретроградное возбуждение предсердий. ЧСС во время пароксизма обычно достигает 170–250 в мин.
| Рис. 3.52. Механизм антидромной АВ-реципрокной (круговой) пароксизмальной трахикардии при синдроме WPW. Объяснение в тексте | 
|
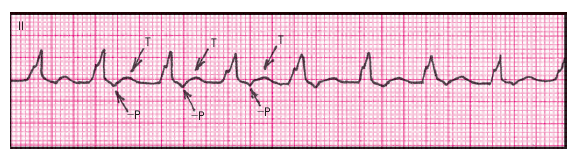
|
| Рис. 3.53. Электрокардиограмма при антидромной АВ-реципрокной (круговой) пароксизмальной трахикардии при синдроме WPW. Отрицательные зубцы P расположены позади широких (сливных) комплексов QRS |
Очаговые (фокусные) ПТ из АВ-соединения
Очаговые (фокусные) ПТ, обусловленные усилением автоматизма эктопического очага, расположенного в АВ-соединении или в стволе пучка Гиса, в клинической практике встречаются гораздо реже, чем АВ-реципрокные (re-entry) ПТ. Их чаще выявляют у новорожденных и детей первых 2–3 лет жизни. На ЭКГ при этом определяют узкие комплексы QRS, позади которых регистрируют отрицательные зубцы Р. ЧСС обычно достигает 120–160 в мин, а у новорожденных — 220–300 в мин. В отличие от АВ-реципрокной (re-entry) ПТ приступы очаговых (фокусных) тахикардий, обусловленных повышенным автоматизмом эктопического очага, устойчивы к сверхчастой и программированной электрической стимуляции. При инвазивном ЭФИ у этих больных обнаруживают источник эктопической активности в стволе пучка Гиса или в месте соединения ствола с АВ-узлом.
На рис. 3.54 представлена рабочая классификация наиболее частых вариантов наджелудочковой ПТ. Как видно из рисунка, наибольший удельный вес занимают АВ-реципрокные ПТ (около 85–90%), в первую очередь АВ-узловая ПТ. Предсердные варианты ПТ составляют не более 10–15%, причем чаще других встречается очаговая (фокусная) ПТ, связанная с функционированием в предсердиях эктопического центра повышенного автоматизма или триггерной активности.
Обычное клиническое и электрокардиографическое исследование в большинстве случаев не позволяет достаточно надежно дифференцировать различные варианты наджелудочковых ПТ. Большинство из них сопровождаются узкими комплексами QRS, которые предшествуют отрицательным зубцам Р или сливаются с ними. Существенно большей информативностью обладают методы внутрисердечного ЭФИ, а также чреспищеводной электрической стимуляции предсердий (см. выше). Общепринятыми показаниями к проведению ЭФИ в этих случаях являются (М.С. Кушаковский):
1. Необходимость воспроизведения приступа тахикардии, характер и электрофизиологические механизмы которой не совсем ясны или неизвестны.
2. Необходимость дифференциальной диагностики различных клинических форм наджелудочковой ПТ.
3. Выявление скрытых дополнительных (аномальных) путей АВ-проведения и их возможного участия в возникновении реципрокной ПТ.
4. Выбор наиболее эффективного антиаритмического ЛС для лечения и профилактики тахикардии.
Важной задачей ЭФИ и ЧПЭС является уточнение механизма ПТ: возникновение петли re-entry или наличие эктопического очага повышенного автоматизма или триггерной активности. От этого нередко зависит характер лечения, в том числе хирургической коррекции наджелудочковых ПТ.
 Запомните
Для реципрокных предсердных или атриовентрикулярных тахикардий, обусловленных механизмом re-entry, характерны следующие признаки. 1. Возможность воспроизведения приступа тахикардии: при программированной электрической стимуляции ПП или ЧПЭС одиночными или парными стимулами; при нарастающей по частоте чреспищеводной или эндокардиальной стимуляции предсердий. 2. Возможность прерывания приступа пароксизмальной тахикардии: предсердным экстрастимулом, проникающим в “окно” возбудимости (см. раздел 3.2); с помощью электрической кардиоверсии или подавляющей кардиостимуляции (см. ниже). Запомните
Для реципрокных предсердных или атриовентрикулярных тахикардий, обусловленных механизмом re-entry, характерны следующие признаки. 1. Возможность воспроизведения приступа тахикардии: при программированной электрической стимуляции ПП или ЧПЭС одиночными или парными стимулами; при нарастающей по частоте чреспищеводной или эндокардиальной стимуляции предсердий. 2. Возможность прерывания приступа пароксизмальной тахикардии: предсердным экстрастимулом, проникающим в “окно” возбудимости (см. раздел 3.2); с помощью электрической кардиоверсии или подавляющей кардиостимуляции (см. ниже).
|

|
| Рис. 3.54. Рабочая классификация наиболее распространенных вариантов наджелудочковой пароксизмальной тахикардии |
Фибрилляция (мерцание) и трепетание предсердий
Фибрилляция (мерцание) и трепетание предсердий — два близких по механизму своего возникновения нарушения ритма сердца, которые нередко трансформируются друг в друга у одного и того же больного. Чаще встречается фибрилляция предсердий (ФП) или мерцательная аритмия, которая может быть пароксизмальной или хронической. По распространенности и частоте возникновения ФП уступает только экстрасистолии, занимая первое место среди аритмий, требующих госпитализации и лечения в условиях стационара.
Фибрилляция предсердий представляет собой состояние, при котором наблюдается частое (до 400–700 в мин), беспорядочное, хаотичное возбуждение и сокращение отдельных групп мышечных волокон предсердий. При трепетании предсердий (ТП) последние возбуждаются и сокращаются также с большой частотой (около 300 в мин), но при этом обычно сохраняется правильный предсердный ритм.
В обоих случаях АВ-узел не может “пропустить” к желудочкам столь большое количество предсердных импульсов, так как часть их достигает АВ-узла, когда тот находится в состоянии рефрактерности. Поэтому при ФП наблюдается неправильный хаотичный желудочковый ритм (“абсолютная аритмия желудочков”), причем число сокращений желудочков зависит от продолжительности эффективного рефрактерного периода АВ-соединения. При брадисистолической форме ФП число желудочковых сокращений меньше 60 в мин; при нормосистолической — от 60 до 100 в мин; при тахисистолической форме — от 100 до 200 в мин.
При ТП к желудочкам проводится обычно каждый второй (2: 1) или каждый третий (3: 1) предсердный импульс. Такая функциональная АВ-блокада, развивающаяся при ТП, предотвращает слишком частую и неэффективную работу желудочков. Например, если частота регулярных возбуждений предсердий составляет 300 в мин, то при соотношении 2: 1 ритм желудочков — только 150 в мин. Если степень замедления АВ-проводимости остается постоянной, на ЭКГ регистрируется правильный желудочковый ритм, характеризующийся одинаковыми интервалами R–R (правильная форма ТП). Если у одного и того же больного наблюдается скачкообразное изменение степени АВ-блокады и к желудочкам проводится то каждый второй, то лишь третий или четвертый предсердный импульс, на ЭКГ регистрируется неправильный желудочковый ритм (неправильная форма ТП).
В основе обеих аритмий лежит электрическая негомогенность миокарда предсердий, отдельные ограниченные участки которого отличаются разными электрофизиологическими свойствами, в частности различной продолжительностью эффективных рефрактерных периодов. В этих условиях распространяющаяся по предсердиям волна возбуждения наталкивается на участки невозбудимой ткани, меняя свое направление. При определенных “благоприятных” условиях в предсердии может возникнуть круговое движение волны возбуждения (re-entry), что и является непосредственным механизмом возникновения этих видов аритмий (рис. 3.55). Считают, что в основе ТП лежит ритмичная циркуляция круговой волны возбуждения (macro-re-entry) в предсердиях, например вокруг кольца трехстворчатого клапана или у основания ПП, между трикуспидальным клапаном и устьем полых вен (F. Cosio, G. Taylor). В основе формирования ФП лежит образование множества петель micro-re-entry в предсердиях, причем основное их количество образуется в ЛП (А.Ф. Самойлов, Л.В. Розенштраух, М.С. Кушаковский, М. Allesie с соавт. и др.).
| Рис. 3.55. Схема возникновения круговой волны возбуждения (re-entry) при трепетании (а) и фибрилляции (б) предсердий. Справа — ЭКГ, типичные для этих нарушений ритма | 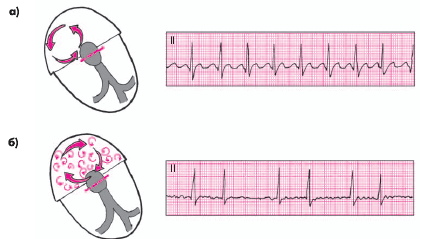
|
Мерцательная аритмия возникает преимущественно у больных с органическими изменениями миокарда предсердий, в первую очередь, левого предсердия (острый ИМ, постинфарктный кардиосклероз, хронические формы ИБС, митральный стеноз, тиреотоксикоз, АГ, интоксикация сердечными гликозидами и др.). В прошлом наиболее частыми причинами ФП считали три заболевания (три “ …оза ”), для которых характерно поражение ЛП в виде его дилатации, гипертрофии и/или очагового фиброза:
- кардиосклер оз (атеросклеротический и постинфарктный);
- митральный стен оз;
- тиреотоксик оз.
Однако круг заболеваний и патологических синдромов, при которых возникает ФП, особенно ее пароксизмальная форма, оказался гораздо более широким. Помимо перечисленых выше кардиосклероза, митрального стеноза и тиреотоксикоза, к ним относятся:
- ожирение;
- сахарный диабет;
- артериальные гипертензии;
- алкогольная интоксикация;
- пролапс митрального клапана;
- электролитные нарушения (например, гипокалиемия);
- застойная сердечная недостаточность;
- ГКМП;
- ДКМП;
- дисгормональные вторичные заболевания сердца;
- так называемые “вагусные” варианты пароксизмальной ФП (М.С. Кушаковский, Р.Сoumel), возникающие ночью, в покое в результате рефлекторного воздействия на сердце блуждающего нерва, что укорачивает эффективный рефрактерный период предсердий и замедляет в них проводимость (в том числе у лиц с патологией желудочно-кишечного тракта, грыжами пищеводного отверстия диафрагмы, язвенной болезнью желудка, хроническими запорами и т.д.);
- гиперадренергические варианты ФП, возникающие днем, при физическом и психоэмоциональном напряжении у лиц с повышенной активностью САС.
Наличие у больных с пароксизмальной мерцательной аритмией синдрома WPW или СССУ значительно осложняет течение и прогноз этого нарушения ритма и оказывает решающее влияние на выбор метода лечения фибрилляции.
Трепетание предсердий возникает при тех же патологических состояниях, что и ФП. Однако причиной этого нарушения ритма сердца несколько чаще бывают заболевания, характеризующиеся перегрузкой ПП (дилатация, гипертрофия, дистрофические изменения), в том числе тромбоэмболии легочной артерии, хроническая обструктивная болезнь легких и др.
В таблице 3.6 представлены дифференциально-диагностические признаки “вагусных” и гиперадренергических пароксизмов ФП.
Следует помнить о нескольких важных факторах, повышающих риск возникновения пароксизмов фибрилляции или трепетания предсердий. К ним относятся:
- расширение предсердий (важнейший, но все же не обязательный признак);
- наличие межпредсердных и внутрипредсердных блокад (см. ниже);
- частая стимуляция предсердий;
- ишемия и дистрофия миокарда предсердий;
- повышение тонуса блуждающего нерва;
- повышение тонуса САС и др.
Таблица 3.6
Некоторые дифференциально-диагностические признаки “вагусных” и “гиперадренергических” вариантов идиопатической пароксизмальной ФП (по А.П.Мешкову)
| Признаки | “Вагусный” вариант | “Гиперадренергический” вариант |
| Пол | Чаще мужчины | Чаще женщины |
| Возраст | Чаще средний | Чаще молодой |
| Условия возникновения приступа | Ночью, в покое, после еды | Утром, днем, во время физической нагрузки или психоэмоционального напряжения |
Поскольку при ФП и ТП не происходит одномоментного сокращения предсердий, на 15–25% снижается эффективность диастолического наполнения желудочков, что так или иначе ведет к уменьшению сердечного выброса, возрастанию КДД в желудочках и повышению риска застойных явлений в малом и большом кругах кровообращения. Иными словами, длительно существующая мерцательная аритмия или ТП неизбежно ведут к развитию сердечной недостаточности.
ЭКГ-признаками ТП являются (рис. 3.56):
1. Наличие на ЭКГ частых (до 200–400 в мин), регулярных, похожих друг на друга предсердных волн F, имеющих характерную пилообразную форму (отведения II, III, aVF, V1, V2).
2. В большинстве случаев сохраняется правильный, регулярный желудочковый ритм с одинаковыми интервалами F—F (за исключением случаев изменения степени атриовентрикулярной блокады в момент регистрации ЭКГ).
3. Наличие нормальных, неизмененных (узких) желудочковых комплексов, каждому из которых предшествует определенное (чаще постоянное) количество предсердных волн F (2: 1; 3: 1; 4: 1 и т.д.).
| Рис. 3.56. ЭКГ при трепетании предсердий. а — правильная форма с функциональной АВ-блокадой (2: 1), б — правильная форма (3: 1), в — правильная форма (4: 1), г — неправильная форма с изменением степени АВ-блокады (3:1,4:1,5:1) | 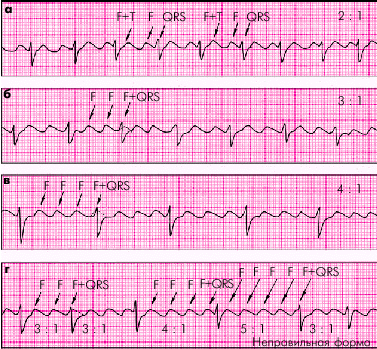
|
ЭКГ-признаки ФП (рис. 3. 57):
1. Отсутствие во всех ЭКГ-отведениях зубца Р.
2. Наличие на протяжении всего сердечного цикла беспорядочных мелких волн f, имеющих различную форму и амплитуду. Волны f лучше регистрируются в отведениях V1, V2, II, III и aVF.
3. Нерегулярность желудочковых комплексов QRS — неправильный желудочковый ритм (различные по продолжительности интервалы R–R).
4. Наличие комплексов QRS, имеющих в большинстве случаев нормальный неизмененный вид без деформации и уширения.
| Рис. 3.57. ЭКГ при тахисистолической (а) и брадисистолической (б) формах мерцания (фибрилляции) предсердий | 
|
В зависимости от величины волны f различают крупно- и мелковолнистую формы ФП (рис. 3.58). При крупноволнистой форме амплитуда волн f превышает 0,5 мм, а их частота обычно не превышает 350–400 в мин. Такие волны обычно хорошо распознаются на ЭКГ. Крупноволнистая форма ФП часто встречается у больных тиреотоксикозом, митральным стенозом и при некоторых других патологических состояниях.
При мелковолнистой форме ФП частота волн f достигает 600–700 в мин, а их амплитуда меньше 0,5 мм. Иногда волны f вообще не видны на ЭКГ ни в одном из электрокардиографических отведений. Такая форма мерцательной аритмии нередко наблюдается у пожилых людей, страдающих ИБС, острым ИМ, атеросклеротическим кардиосклерозом.
| Рис. 3.58. ЭКГ при фибрилляции предсердий. а — крупноволнистая форма; б — мелковолнистая форма | 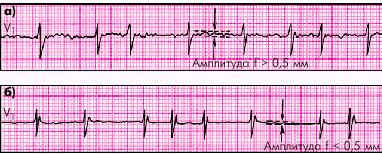
|
Желудочковые аритмии
Желудочковые нарушения ритма довольно часто встречаются в клинической практике и в большинстве случаев требуют тщательного обследования пациентов не только для уточнения характера и источника аритмии, но и с целью определения индивидуального прогноза этих аритмий и возможного риска развития фибрилляции желудочков (ФЖ) и внезапной сердечной смерти. К наиболее частым желудочковым аритмиям относятся:
· желудочковая экстрасистолия (ЖЭ);
· желудочковая тахикардия (ЖТ), в том числе ЖТ типа “пируэт”;
· фибрилляция желудочков (ФЖ);
· ускоренный идиовентрикулярный ритм.
Желудочковая экстрасистолия
Желудочковая экстрасистолия (ЖЭ) — это преждевременное возбуждение сердца, возникающее под влиянием импульсов, исходящих из различных участков проводящей системы желудочков.
Одиночные мономорфные ЖЭ могут возникать в результате как формирования повторного входа волны возбуждения (re-entry), так и функционирования механизма постдеполяризаций. Повторяющаяся эктопическая активность в виде нескольких следующих друг за другом ЖЭ обычно обусловлена механизмом re-entry.
Источником ЖЭ в большинстве случаев являются разветвления пучка Гиса и волокна Пуркинье. Это ведет к значительному нарушению процесса распространения волны возбуждения по ПЖ и ЛЖ: вначале возбуждается тот желудочек, в котором возник экстрасистолический импульс, и только после этого с большим опозданием происходит деполяризация другого желудочка. Это приводит к значительному увеличению общей продолжительности экстрасистолического желудочкового комплекса QRS. Экстрасистолические комплексы при этом очень напоминают по форме комплексы QRS при блокадах ножек пучка Гиса.
При ЖЭ изменяется также последовательность реполяризации, в связи с чем наблюдается смещение сегмента RS–Т выше или ниже изолинии, а также формирование асимметричного отрицательного или положительного зубца Т. При этом смещение сегмента RS–Т и полярность зубца Т дискордантны основному зубцу желудочкового комплекса, т.е. направлены в сторону, противоположную этому зубцу (рис. 3.59).
| Рис. 3.59. ЭКГ при желудочковой экстрасистоле | 
|
Важным признаком ЖЭ является отсутствие перед экстрасистолическим комплексом QRS зубца Р, а также наличие полной компенсаторной паузы. При ЖЭ обычно не происходит “разрядки” СА-узла, поскольку эктопический импульс, возникающий в желудочках, как правило, не может ретроградно пройти через АВ-узел и достичь предсердий и СА-узла. В этом случае очередной синусовый импульс беспрепятственно возбуждает предсердия, проходит по АВ-узлу, но в большинстве случаев не может вызвать очередной деполяризации желудочков, так как после ЖЭ они находятся еще в состоянии рефрактерности. Обычное нормальное возбуждение желудочков произойдет только после следующего (второго после ЖЭ) синусового импульса. Поэтому продолжительность компенсаторной паузы при ЖЭ заметно больше продолжительности неполной компенсаторной паузы. Расстояние между нормальным (синусового происхождения) желудочковым комплексом QRS, предшествующим ЖЭ, и первым нормальным синусовым комплексом QRS, регистрирующимся после экстрасистолы, равно удвоенному интервалу R–R и свидетельствует о полной компенсаторной паузе.
Лишь иногда, обычно на фоне относительно редкого основного синусового ритма, компенсаторная пауза после ЖЭ может отсутствовать. Это объясняется тем, что очередной (первый после экстрасистолы) синусовый импульс достигает желудочков в тот момент, когда они уже вышли из состояния рефрактерности. Как видно на рис. 3.60, в этих случаях ЖЭ как бы вставлена между двумя синусовыми желудочковыми комплексами без какой бы то ни было компенсаторной паузы. Это так называемые вставочные или интерполированные ЖЭ. Компенсаторная пауза может отсутствовать и при ЖЭ на фоне мерцательной аритмии.
| Рис. 3.60. Интерполированная экстрасистола | 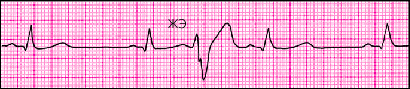
|
 Запомните
ЭКГ-признаками желудочковой экстрасистолии (ЖЭ) являются: 1. Преждевременное появление на ЭКГ измененного желудочкового комплекса QRS. 2. Значительное расширение (до 0,12 с и больше) и деформация экстрасистолического комплекса QRS'. 3. Расположение сегмента RS–T' и зубца Т экстрасистолы дискордантно направлению основного зубца комплекса QRS'. 4. Отсутствие перед ЖЭ зубца Р. 5. Наличие после ЖЭ полной компенсаторной паузы (не всегда). Запомните
ЭКГ-признаками желудочковой экстрасистолии (ЖЭ) являются: 1. Преждевременное появление на ЭКГ измененного желудочкового комплекса QRS. 2. Значительное расширение (до 0,12 с и больше) и деформация экстрасистолического комплекса QRS'. 3. Расположение сегмента RS–T' и зубца Т экстрасистолы дискордантно направлению основного зубца комплекса QRS'. 4. Отсутствие перед ЖЭ зубца Р. 5. Наличие после ЖЭ полной компенсаторной паузы (не всегда).
|
При левожелудочковой ЭС (рис. 3.61) происходит увеличение интервала внутреннего отклонения в правых грудных отведениях V1 и V2 (больше 0,03 с), а при правожелудочковых ЭС (рис. 3.62) — в левых грудных отведениях V5 и V6 (больше 0,05 с).
Для оценки прогностической значимости ЖЭ В. Lown и М. Wolf (1971) была предложена система градаций, в дальнейшем модифицированная М. Ryan с соавт. По результатам суточного мониторирования ЭКГ по Холтеру различают 6 классов ЖЭ:
· 0 класс — отсутствие ЖЭ за 24 ч мониторного наблюдения;
· 1 класс — регистрируется менее 30 ЖЭ за любой час мониторирования;
· 2 класс — регистрируется более 30 ЖЭ за любой час мониторирования;
· 3 класс — регистрируются полиморфные ЖЭ;
· 4а класс — мономорфные парные ЖЭ;
· 4б класс — полиморфные парные ЖЭ;
· 5 класс — регистрируются 3 и более подряд ЖЭ в пределах не более 30 с (расценивается как “неустойчивая” пароксизмальная желудочковая тахикардия).
| Рис. 3.61. Левожелудочковая экстрасистола. Интервал внутреннего отклонения увеличен в отведении V 1 до 0,10 с | 
|
| Рис. 3.62. Правожелудочковая экстрасистола. Интервал внутреннего отклонения увеличен в отведении V 6 до 0,1 | 
|
В целом ЖЭ более высоких градаций (2–5 класса) ассоциируются с большим риском возникновения фибрилляции желудочков (ФЖ) и внезапной сердечной смерти, хотя из этого основного правила имеются исключения.
Прогностическое значение. Оценивая прогностическое значение ЖЭ, следует подчеркнуть, что примерно у 65–70% людей со здоровым сердцем при холтеровском мониторировании регистрируются отдельные ЖЭ, источник которых в большинстве случаев локализуется в ПЖ. Такие мономорфные изолированные ЖЭ, как правило, относящиеся к 1-му классу по классификации В. Lown и М. Wolf, не сопровождаются клиническими и эхокардиографи ческими признаками органической патологии сердца и изменениями гемодинамики. Поэтому они получили название “функциональные ЖЭ”. Следует, правда, заметить, что нередко сами пациенты именно такие “безобидные” экстрасистолы расценивают как признаки тяжелого заболевания сердца, очень красочно описывая свои ощущения при возникновении аритмии. Функциональные ЖЭ регистрируются у больных с нарушениями гормонального профиля, шейным остеохондрозом, НЦД, а также при употреблении некоторых ЛС (эуфиллин, глюкокортикоиды, антидепрессанты, диуретики и т.д.), у ваготоников. У лиц с повышенной активностью парасимпатической нервной системы ЖЭ обычно исчезают на фоне физической нагрузки, вновь появляясь в покое.
“Органические ЖЭ”, отличающиеся более серьезным прогнозом, возникают, как правило, у пациентов с органическими заболеваниями сердца (хроническая ИБС, острый ИМ, постинфарктный кардиосклероз, АГ, пороки сердца, ПМК, миокардиты, перикардиты, ДКМП, ГКМП, ХСН и др.). В этих случаях чаще регистрируют политопные, полиморфные, парные ЖЭ и даже короткие эпизоды (“пробежки”) неустойчивой ЖТ. Следует помнить, что даже наличие “органической” экстрасистолии, в основе которой лежит негомогенность электрофизиологических свойств сердечной мышцы, не исключает определенную роль нейрогормональных нарушений в возникновении аритмии. Еще большее значение у больных с кардиальной патологией имеют нарушения электролитного обмена, в первую очередь, гипокалиемия и гипомагниемия, нередко возникающие при длительном бессистемном употреблении диуретиков. Поэтому пациенты, у которых пре
|
|
|


