 |
Хронический одонтогенный остеомиелит
|
|
|
|
Хронический одонтогенный остеомиелит (osteomyelitis odontogenica chronica) у детей обычно является следствием острого, в течении которого возникли осложнения или лечение его было проведено несвоевременно и не в полном объеме. Переход острой стадии остеомиелита в хроническую у детей происходит зна-чительно быстрее, чем у взрослых (на 7-9-е сутки от начала заболевания), что зависит от многих причин:
1) наличия признаков вторичной иммуносупрессии (хронические сопутствующие, недавно перенесенные острые заболевания или обострение хронических);
2) снижения иммунной реактивности организма (количества Т-лимфоцитов, IgM, IgG; функциональной активности лимфоцитов);
3) позднего обращения к врачу;
4) несвоевременного и неправильного установления диагноза;
5) нерационального лечения (позднее удаление „причинного" зуба; неправильное вскрытие абсцесса или флегмоны; неадекватное назначение медикаментов);
6) несбалансированного и неполноценного питания, ослабляющего организм ребенка.
Хронический одонтогенный остеомиелит чаще развивается на нижней челюсти у детей 5-10 лет. Для него характерны периодические обострения и затяжное течение.
В зависимости от процессов (деструктивных или продуктивных), которые преобладают в кости челюсти, различают три клинико-рентгенологические формы хронического остеомиелита: деструктивную, продуктивную и деструктивно-продуктивную.
Деструктивная форма хронического остеомиелита наблюдается на нижней челюсти у изможденных, ослабленных детей, преимущественно 4-6-летнего возраста.
Жалобы детей (или их родителей) — на периодическое повышение температуры тела до субфебрильной, припухлость прилежащих к челюсти тканей, наличие свищей с гнойным отделяемым, привкус гноя во рту, деформацию челюстей и лица и т.п. В анамнезе — острый одонтогенный остеомиелит.
|
|
|
Клиника. Интоксикация организма незначительная, но ее признаки наблюдаются на протяжении всего периода болезни: температура тела субфебрильная, аппетит снижен, ребенок быстро утомляется; возникают изменения показателей периферической крови (лейкоцитоз, лейкопения, повышение СОЭ) и мочи (наличие белка, лейкоцитов).
Деформация лица обусловлена воспалительной инфильтрацией мягких тканей вокруг очага в челюсти. Регионарные лимфатические узлы увеличенные, подвижные и практически безболезненные. Альвеолярный отросток на стороне
газдел л
Воспалительные заболевания челюстно-лицевой области
| Рис.38. Ортопантомограмма ребенка с хроническим одонтогенным остеомиелитом нижней челюсти (деструктивная форма) |
| Рис.39. Удаленные секвестры нижней челюсти того же пациента |
| Рис.40. Ребенок с хроническим одонтогенным гиперпластическим остеомиелитом левой половины нижней челюсти |
поражения увеличен обычно с обеих сторон (рис. 35). "Причинный" зуб или удален ранее, или находится в лунке. Коронка его разрушена, реакция на перкуссию может быть положительной. Расположенные рядом зубы подвижные (I—II ст.), нелеченые или недолеченные. Шейки и верхняя треть корней оголенные, некоторые зубы могут изменять свое положение (рис. 36). Слизистая оболочка в этом участке отечная, синюшная. На альвеолярном отростке появляются свищи с гнойным отделяемым и „выбухающими" грануляциями, которые могут локализоваться с обеих его сторон, на твердом нёбе (рис. 37), снаружи на рубцах после вскрытия флегмон и абсцессов. Грануляционная ткань, как и сам свищ, — это реакция на инородное тело, которым является сформированный секвестр. Обычно вокруг последнего секвестральная коробка не образуется. При задержке гнойного отделяемого, что нередко наблюдается в хронической стадии остеомиелита, возникает обострение воспалительного процесса. Тогда развиваются абсцессы и флегмоны в околочелюстных тканях, что сопровождается ухудшением общего состояния больного, усилением боли, повышением температуры тела.
|
|
|
Наличие дополнительных клинических признаков будет зависеть от локализации процесса — на нижней или на верхней челюсти. Так, при поражении угла и ветви нижней челюсти может определяться тризм, тела — симптом Венсана.
Первые рентгенологические признаки деструкции костной ткани появляются на 10-14-е сутки заболевания. Формирование секвестров на верхней челюсти происходит на 2-3-и сутки, нижней — позже, на 3-4-й неделе. У маленьких детей (4-6 лет) чаще формиру-

Рис. 35. Больной с хроническим одонтогенным остеомиелитом левой половины нижней челюсти (вместо "причинного" удалены несколько рядом расположенных зубов)
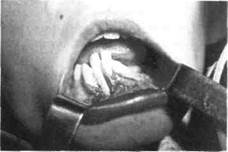
Рис. 36. Ребенок с хроническим одонто-генным остеомиелитом (деструктивная форма) левой половины нижней челюсти

Рис. 37. Полость рта ребенка с хроническим одонтогенным остеомиелитом (деструктивная форма) левой верхней челюсти и дефектом тканей отдела твердого нёба

|
ются секвестры средних и больших размеров (рис. 38, 39), у детей старшего возраста — мелкие, способные рассасываться и выделяться через свищи. Очаг деструкции не имеет четких границ. Окончательные границы деструкции устанавливаются к концу 6-7-й недели от первых проявлений заболевания.
Продуктивная форма (гиперпластическая) остеомиелита возникает в период интенсивного роста лицевого скелета (9-12 лет), чаще локализуется на нижней челюсти.

|
Жалобы детей (или их родителей) — на наличие деформации лица в участке воспаления. В анамнезе — острый одонтогенный остеомиелит, периодическое увеличение деформации и ее болезненность.
Клиника. Общее состояние ребенка практически не изменено. Симптомы интоксикации незначительные, они становятся выраженее в период обострения процесса.

|
Местно — деформация лица за счет увеличенной в объеме кости в участке воспалительного очага (рис. 40). Мягкие ткани вокруг нее не изменены. Регионарные лимфоузлы увеличены, малоподвижные, при длительном заболевании могут сливаться между собой с образованием конгломератов. Рот открывается свободно. Альвеолярный отросток в остеомиелическом очаге деформирован, плотный, слабоболезненный при пальпации. Слизистая оболочка здесь несколько синюшного цвета, отечная. Может быть "причинный" разрушенный зуб, перкуссия которого незначительно болезненна. Рядом расположенные зубы
|
|
|
неподвижные, могут быть ранее леченные. Свищей нет. Лабораторные показатели свидетельствуют о вялом хроническом процессе. Кроме того, наблюдается снижение количества Т-лимфоцитов и их бласттрансформирующей способности, что является тестом при дифференциальной диагностике с фиброзной дисплазией.
Рентгенологически определяется увеличение объема кости за счет эндосталь-ного и периостального построения костной ткани. Наблюдаются отдельные
Раздел 3
Воспалительные заболевания челюстно-лицевой области

|
участки уплотнения кости — зоны остеосклероза, а также периостальная реакция, проявляющаяся на рентгенограмме тенью оссифицированной ткани, образованной периостом.
Деструктивно-продуктивная форма хронического одонтогенного остеомиелита — наиболее частое следствие острого воспаления кости у детей 7-12 лет. В зависимости от того, какие процессы преобладают в кости — гибели или построения ее, клинические проявления по- Рис- 41 ■ Рентгенограмма ребенка с хрони-добны деструктивной или продуктив- чесшм °Д°нтогенным остеомиелитом ле-
вой половины нижней челюсти (деструктивной форме. Может формироваться но-продуктивная форма) большое количество мелких секвестров,
способных самостоятельно рассасываться или выделяться через свищи. На рентгенограмме можно увидеть лизис кости в виде отдельных мелких очагов разрежения, процессы эндостальной перестройки —очаги разрежения чередуются с участками остеосклероза, что приводит к возникновению грубопятнистого рисунка кости. Наблюдается активное периостальное наслоение кости (рис. 41).
|
|
|
Дифференциальную диагностику хронического остеомиелита следует проводить с хроническим периоститом, подкожной мигрирующей гранулёмой лица, туберкулезом, актиномикозом, саркомой Юинга, фиброзной дисплазией, остеобластокластомой, эозинофильной гранулёмой.
Лечение. Объем помощи при хроническом остеомиелите зависит от характера и распространенности воспалительного процесса в кости, общего состояния ребенка. Антибактериальные препараты при хроническом одонтогенном остеомиелите в стадии ремиссии назначать нецелесообразно, при обострении процесса эффективными являются остеотропные антибиотики.
Основное внимание отводится назначению лекарственных средств, повышающих иммунные и регенераторные свойства организма (пентоксил, нуклеинат натрия, рибомунил, тонзилоген); анаболическим препаратам (ретаболил, нерабол); микробным полисахаридам — (продигиозан; препаратам кальция (глюконат кальция, глицерофосфат кальция, биокальцевит)). Кроме того, проводится витамино-(витамины А, В, С, D, Е) и антигистаминная терапия. Пища должна быть обогащена витаминами, микроэлементами (преимущественно молочно-растительная).
Местное лечение деструктивной формы хронического остеомиелита предусматривает удаление "причинного" зуба, если он остался, дренирование очага воспаления через свищ путем его промывания антисептиками и протеолитичес-кими ферментами для ускорения рассасывания секвестров. Если эти действия не эффективны, проводят вскрытие надкостницы с обеих сторон альвеолярного отростка в участке воспаления. Раны дренируют резиновыми полосками и промывают теми же лекарственными средствами, что и свищи. Для ускорения процессов регенерации в кости и повышения местного иммунитета назначают под-надкостничное введение левамизола (0,1 мг левамизола на 0,1 мл изотонического раствора).
Секвестрэктомию у ребенка выполняют при наличии:
1. "Выбухающих" из свища грануляций.
2. На рентгенограмме — больших секвестров, которые полностью отделились от материнской кости.
3. Погибших зачатков зубов.
Следует отметить, что при проведении секвестрэктомии у детей ткани секве-стральной капсулы не разрушают и не выскабливают. В послеоперационный период назначают противовоспалительную терапию.
При продуктивной форме одонтогенного остеомиелита лечение предусматривает выявление и удаление "причинного" зуба, вскрытие надкостницы и дренирование очага воспаления. После этого назначают физпроцедуры, направленные на рассасывание инфильтратов. При образовании массивных костных наслоений последние удаляют, а рану дренируют.
|
|
|
Возможными осложнениями хронического остеомиелита у детей могут быть:
— ближайшие — образование абсцессов, флегмон, патологических переломов, обострение хронического остеомиелита;
— отдаленные — рубцовые деформации мягких тканей; деформации челюстей за счет дефекта костной ткани или гиперостоза; облитерация верхнечелюстной пазухи; формирование ложного сустава на нижней челюсти; недоразвитие челюсти; адентия; анкилоз.
Частота возникновения перечисленных осложнений тем больше, чем меньше возраст ребенка и больше объем поражения костной ткани.
Профилактикой хронического одонтогенного остеомиелита и его осложнений являются:
— выявление и лечение одонтогенных очагов воспаления;
— своевременно начатое и проведенное в полном объеме адекватное лечение
острого и хронического остеомиелита.

|
Одним из объективных методов контроля эффективности проведенного лечения разных форм остеомиелита является рентгенологический. С помощью последнего наблюдают за процессами восстановления структуры костной ткани (рис. 42).
| Рис. 42. Ортопантомограмма ребенка с хроническим одонтогенным остеомиелитом нижней челюсти (деструктивная форма) через 9 мес после лечения. Определяется значительная деформация тела в участке удаленных 46 и зачатка 47 зубов |
Все дети, перенесшие одонтогенный остеомиелит с деструкцией костной ткани и гибелью зачатков зубов, должны находиться на диспансерном учете для своевременного оказания им орто-донтической, ортопедической и хирургической помощи, направленной на предотвращение и устранение зубоче-люстных деформаций, нормализацию функции жевания.
Раздел 3
Воспалительные заболевания челюстно-лицевой области
ГАЙМОРИТЫ
Гайморит (haigmoritis) — это воспаление слизистой оболочки верхнечелюстных пазух.
Верхнечелюстная пазуха — самая большая воздухоносная пазуха, расположенная в толще верхней челюсти. Внутренней стенкой верхнечелюстной пазухи является наружная стенка полости носа, которая проецируется на нижний и средний носовые ходы. На ней есть отверстие, через которое пазуха соединяется с полостью носа в переднем отделе среднего носового хода, что очень важно учитывать при лечении гайморита у детей старшего возраста. Поскольку уровень жидкости расположен ниже этого отверстия, пункцию следует делать через нижний носовой ход. Отверстие имеет диаметр от 2 до 5 мм и переходит в косой канал длиной 2-19 мм, чем и объясняется затрудненный отток экссудата. Внутренняя стенка в верхнезаднем отделе интимно соединена с клетками решетчатого лабиринта, в связи с чем возможно распространение воспаления в этом направлении.
Верхняя стенка верхнечелюстной пазухи является нижней стенкой глазницы. Передняя стенка — лицевая — прикрыта мягкими тканями щеки и доступна для пальпации. Здесь расположена клыковая ямка, выше которой через подглазничное отверстие выходит вторая ветвь тройничного нерва. Задняя стенка является продолжением наружной, граничит с крылонёбной и подвисочной ямками и образована скуловым отростком верхней челюсти и бугром ее.
Нижняя стенка пазухи — задний отдел альвеолярного отростка верхней челюсти. Именно она тесно граничит с лунками первого и второго больших коренных зубов и обоих малых. Иногда костная ткань над верхушками корней названных зубов отсутствует и они могут быть покрыты непосредственно слизистой оболочкой верхнечелюстной пазухи. Поэтому воспалительные процессы верхушек корней могут вызывать воспаление верхнечелюстной пазухи — одонтогенный гайморит.
Наружная стенка пазухи отвечает бугру верхней челюсти.
У детей младшего возраста одонтогенные гаймориты не возникают, так как верхнечелюстная пазуха расположена значительно выше (окончательно она "опускается" книзу к 15-16 годам), а у детей среднего и старшего возраста преобладают посттравматические или возникающие per continuitatem или при нагноении кист, вросших в верхнечелюстную пазуху. Хирургам-стоматологам чаще приходится иметь дело с одонтогенными гайморитами, которые бывают острыми, хроническими и обострившимися хроническими.
|
|
|


