 |
Альвеолярная гипервентиляция
|
|
|
|
Гипервентиляция лёгких (альвеолярная гипервентиляция) — типовая форма нарушения внешнего дыхания, характеризующаяся превышением реальной вентиляции лёгких за единицу времени в сравнении с необходимой организму в данных условиях.
• Причины.
† Неадекватный режим ИВЛ (например, при проведении наркоза, переводе пациента на искусственное дыхание при травме мозга или коме). Развивающуюся при этом гипервентиляцию называют пассивной).
† Стресс‑реакции, невротические состояния (например, истерии или фобии).
† Органические повреждения мозга (например, в результате кровоизлияния, ишемии, внутричерепных опухолях, ушибе и сотрясении мозга).
† Гипертермические состояния (лихорадка, тепловой удар и др.).
† Экзогенная гипоксия.
• Проявления.
Основные проявления альвеолярной гипервентиляции представлены на рис. 23–4.
Ы Вёрстка Файл «ПФ Рис 23 04 Основные проявления гипервентиляции легких»
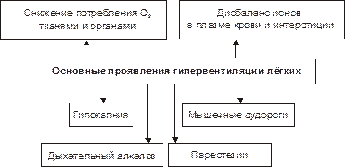
Рис. 23–4. Основные проявления гипервентиляции лёгких.
† Гипокапния (потенцирует торможение утилизации O2 тканями; снижает коронарный и мозговой кровоток за счёт уменьшения тонуса стенок артериол и развития артериальной гипотензии).
† Дыхательный алкалоз (как следствие альвеолярной гипервентиляции).
† Снижение потребления кислорода тканями и органами (что может привести к тканевой гипоксии).
† Дисбаланс ионов в плазме крови и интерстициальной жидкости (характеризуется гипернатриемией, гипокалиемией, гипокальциемией, гипомагниемией).
† Мышечные судороги (в связи с гипокальциемией и другими проявлениями ионного дисбаланса).
† Парестезии (как следствие ишемии мозга и ионного дисбаланса).
Расстройства кровообращения в лёгких
|
|
|
Значительные нарушения перфузии лёгких наблюдаются при гипо- и гипертензии в сосудах малого круга кровообращения (лёгочная гипо- и гипертензия).
Лёгочная гипертензия
Выделяют три формы лёгочной гипертензии: прекапиллярную, посткапиллярную и смешанную (рис. 23–5).
Ы Вёрстка Файл «ПФ Рис 23 05 Основные виды и причины гипертензии малого круга кровообращения»

Рис. 23–5. Основные виды и причины гипертензии малого круга кровообращения.
• Прекапиллярная гипертензия. Характеризуется увеличением давления в прекапиллярах и капиллярах выше нормы (более 30 мм рт.ст. систолического и 12 мм рт.ст. диастолического).
Наиболее частые причины.
† Спазм стенок артериол (например, при стрессе, эмболии лёгочных сосудов, выбросе катехоламинов из феохромоцитомы, при ацидозе, остром снижении парциального давления кислорода во вдыхаемом воздухе). Гипоксия является наиболее сильным фактором вазоконстрикции (наиболее важные медиаторы вазоконстрикции: катехоламины, эндотелин, тромбоксан А2).
† Обтурация микрососудов лёгких (например, микротромбами, эмболами, гиперплазированным эндотелием).
† Сдавление артериол лёгких (например, опухолью, увеличенными лимфоузлами, повышенным давлением воздуха в альвеолах и бронхах при остром приступе кашля).
• Посткапиллярная гипертензия. Характеризуется нарушением оттока крови из сосудов в левое предсердие и скоплением её избытка в лёгких.
Наиболее частые причины: стеноз отверстия митрального клапана (например, как результат эндокардита), сдавление лёгочных вен (например, увеличенными лимфоузлами или опухолью), недостаточность сократительной функции миокарда левого желудочка — левожелудочковая недостаточность (например, при инфаркте миокарда, гипертонической болезни, миокардиодистрофиях).
• Смешанная форма лёгочной гипертензии. Часто является результатом прогрессирования и осложнений пре‑ или посткапиллярной гипертензии. Например, затруднение оттока крови из лёгочных вен в левое предсердие (характерное для посткапиллярной гипертензии) приводит к рефлекторному снижению просвета артериол лёгких (характерное для прекапиллярной гипертензии).
|
|
|
Проявления: признаки левожелудочковой и/или правожелудочковой сердечной недостаточности (застой крови в венозных сосудах, отёки, асцит и др.), уменьшение ЖЁЛ, гипоксемия и гиперкапния, ацидоз (дыхательный, при хроническом течении — смешанный).
|
|
|


