 |
Осмотр, пальпация и перкуссия сердца
|
|
|
|
У больных ГБ I стадии (повышение АД без признаков поражения органов-мишеней) верхушечный толчок и границы сердца не изменены.
II стадия ГБ характеризуется, как известно, концентрической гипертрофией миокарда ЛЖ, что приводит к увеличению силы верхушечного толчка. Его локализация, так же как и левая граница относительной тупости сердца, длительное время могут почти не изменяться, пока не наступит дилатация ЛЖ (эксцентрическая гипертрофия ЛЖ).
Прогрессирующее снижение сократительной способности миокарда ЛЖ сопровождается значительной (миогенной) дилатацией ЛЖ. Усиленный верхушечный толчок при этом смещается влево и становится разлитым. Влево смещается и левая граница относительной тупости сердца (рис. 7.11).
| Рис. 7.11. Конфигурация сердца при гипертонической болезни | 
|
При перкуссии иногда выявляется расширение сосудистого пучка во II межреберье, обусловленное расширением аорты, ее удлинением и разворотом (см. рис. 7.11), характерными для многих больных ГБ.
Аускультация сердца
I тон сердца. Громкость I тона у больных ГБ может изменяться по-разному. В начальных стадиях заболевания (ГБ I–II стадии), особенно когда преобладает гиперкинетический синдром, характеризующийся достаточно высокой скоростью сокращения миокарда ЛЖ, а его гипертрофия выражена умеренно, как правило, выявляется громкий I тон сердца (рис. 7.12, а). По мере прогрессирующего увеличения массы миокарда ЛЖ, развития кардиосклероза и дилатации ЛЖ происходит заметное уменьшение громкости I тона, обусловленное снижением скорости изоволюмического сокращения ЛЖ. В составе I тона начинают преобладать низкочастотные компоненты, и он приобретает характер “глухого” тона (рис. 7.12, б).
|
|
|
Еще большее ослабление I тона может быть обусловлено возникновением относительной недостаточности митрального клапана, которая развивается на поздних стадиях болезни на фоне дилатации ЛЖ и его систолической дисфункции (рис. 7.12, в).

|
| Рис. 7.12. Изменения I тона сердца у больных гипертонической болезнью. Объяснение в тексте. а — I тон сердца в норме; б — I тон сердца при относительно высокой скорости сокращения ЛЖ (гиперкинетический тип сокращения); в — I тон при снижении скорости сокращения у больного с выраженной гипертрофией и уменьшением сократимости. Вверху — кривые внутрижелудочкового давления. Красной штриховкой обозначена продолжительность фазы изоволюмического сокращения (IC) |
II тон сердца акцентуирован на аорте, что объясняется прежде всего высоким уровнем АД. Интересно, что у больных ГБ II–III стадии над аортой может определяться акцент II тона даже при нормализации АД. Это объясняется уплотнением аорты (в том числе за счет сопутствующего атеросклероза) и улучшением условий проводимости II тона на поверхность грудной клетки (рис. 7.13).
| Рис. 7.13. Причины усиления (акцента) второго тона на аорте: а — повышение АД; б — уплотнение стенки аорты | 
|
Дополнительные тоны. Гипертрофия миокарда ЛЖ закономерно сопровождается более или менее выраженной его диастолической дисфункцией. Последняя, как известно, сопровождается значительным замедлением раннего наполнения желудочка (в фазу быстрого наполнения) и увеличением предсердной фракции наполнения (систола предсердий). В результате в начальных стадиях болезни на верхушке нередко выслушивается патологический IV тон сердца (рис. 7.14).

|
| Рис. 7.14. Возникновение IV тона сердца (б) при диастолической дисфункции ЛЖ (при наличии концентри-ч еской гипертрофии миокарда желудочка) и III тона сердца (в) при эксцентрической гипертрофии ЛЖ и наличии объемной перегрузки желудочка. а — норма |
В дальнейшем, когда происходит снижение сократимости ЛЖ, развивается его систолическая дисфункция и выраженная дилатация ЛЖ, на верхушке определяется патологический III тон сердца, связанный с объемной перегрузкой желудочка, характерной для поздних стадий болезни.
|
|
|
Шум. Функциональный систолический шум на аорте (II межреберье справа от грудины) — довольно частая находка у больных ГБ. Шум связан с расширением аорты и наличием атеросклеротических изменений в ее стенке, что сопровождается турбулентным током крови.
Если систолический шум выслушивается на верхушке, проводится в левую подмышечную область и сочетается с ослаблением I тона и увеличением размеров ЛП, речь идет об относительной недостаточности митрального клапана.
Артериальный пульс
Артериальный пульс при ГБ хорошего наполнения и напряжения, большой, твердый. Нередко выявляется тахикардия и аритмии.
Артериальное давление
Измерение АД имеет ключевое значение в диагностике ГБ. Общепризнанным и наиболее распространенным во всем мире способом неинвазивного определения АД является аускультативный метод, предложенный в 1905 г. Н.С. Коротковым (рис. 7.15). Чаще всего этим методом определяют АД на плечевой артерии. Измерение проводят в положении пациента лежа на спине или сидя, после 10–15-минутного отдыха. Во время измерения АД исследуемый должен лежать или сидеть спокойно, без напряжения, не разговаривать.
| Рис. 7.15. Н.С. Коротков — автор аускультативного метода определения АД | 
|
Манжета сфигмоманометра плотно накладывается на обнаженное плечо пациента. В локтевой ямке находят пульсирующую плечевую артерию и прикладывают к этому месту стетофонендоскоп. После этого нагнетают воздух в манжету несколько выше (примерно на 20 мм рт. ст.) момента полного прекращения кровотока в плечевой (или лучевой) артерии, а затем медленно (со скоростью 2 мм рт. ст. в сек) выпускают воздух, снижая давление в манжете и, тем самым, уменьшая сжатие артерии.
При снижении давления в манжетке чуть ниже систолического артерия начинает пропускать в систолу первые пульсовые волны. В связи с этим эластичная артериальная стенка приходит в короткое колебательное движение, что сопровождается звуковыми явлениями (рис. 7.16). Появление начальных негромких тонов (I фаза) соответствует систолическому АД.
|
|
|
| Рис. 7.16. Принцип измерения систолического и диастолического АД по методу Н.С. Короткова. Объяснение в тексте | 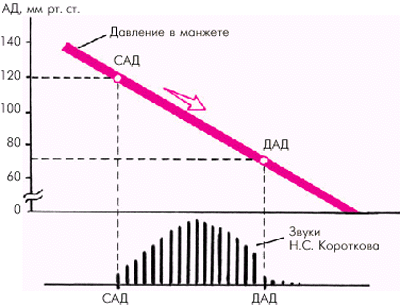
|
Дальнейшее снижение давления в манжетке приводит к тому, что артерия с каждой пульсовой волной раскрывается все больше. При этом появляются короткие систолические компрессионные шумы (II фаза), которые в дальнейшем сменяются громкими тонами (III фаза). Когда же давление в манжете снизится до уровня диастолического АД в плечевой артерии, последняя становится полностью проходимой для крови не только в систолу, но и в диастолу. В этот момент колебания артериальной стенки минимальны, и тоны резко ослабевают (IV фаза). Дальнейшее снижение давления в манжете ведет к полному исчезновению звуков Короткова (V фаза). Считается, что именно этот момент соответствует уровню диастолического АД.
Определение АД описанным способом производят три раза с интервалом 2–3 мин. Целесообразно определять АД на обеих руках.
 Запомните
При измерении АД по методу Короткова систолическое АД регистрируют при появлении первых тихих тонов над лучевой артерией (I фаза), а диастолическое АД — в момент полного исчезновения звуков Короткова (V фаза). Целесообразно также определять уровень давления в манжете в момент резкого ослабления тонов (IV фаза). Запомните
При измерении АД по методу Короткова систолическое АД регистрируют при появлении первых тихих тонов над лучевой артерией (I фаза), а диастолическое АД — в момент полного исчезновения звуков Короткова (V фаза). Целесообразно также определять уровень давления в манжете в момент резкого ослабления тонов (IV фаза).
|
Следует помнить, что максимальное и минимальное АД при измерении по Н.С.Короткову не совсем совпадают с истинным внутрисосудистым давлением. Во многом такое несоответствие объясняется методикой искусственного пережатия артерии манжетой. Измеренное таким образом систолическое АД оказывается чуть выше “истинного” или бокового систолического давления, которое существует при свободном течении крови в сосуде. Диастолическое давление, определяемое по полному исчезновению звуков Короткова, также не совпадает с моментом, когда давление в сосуде соответствует истинному диастолическому. Тем не менее аускультативный метод определения АД занимает ведущее место в диагностике артериальных гипертензий.
|
|
|
Иногда при измерении АД аускультативным методом врач может встретиться с двумя важными в практическом отношении феноменами: “бесконечным тоном Короткова” и с феноменом “аускультативного провала”.
“Бесконечный тон Короткова” можно зарегистрировать при значительном повышении сердечного выброса или/и снижении тонуса сосудов (рис. 7.17, а). В этих случаях тоны Короткова определяются даже после снижения давления в манжетке ниже диастолического (иногда до нуля). “Бесконечный тон Короткова” обусловлен либо значительным ростом пульсового АД (недостаточность клапана аорты), либо резким падением тонуса сосудов, особенно при увеличенном сердечном выбросе (тиреотоксикоз, нейроциркуляторная дистония), и лучше выявляется на фоне физической нагрузки. Понятно, что ни в том, ни в другом случае истинное диастолическое АД в сосуде не равно нулю.
Феномен “аускультативного провала”. Иногда у больных с артериальной гипертензией при измерении АД аускультативным методом после появления первых тонов, соответствующих систолическому АД, звуки Короткова полностью исчезают, а затем, после снижения давления в манжетке еще на 20–30 мм рт. ст., появляются вновь (рис. 7.17, б). Считают, что феномен “аускультативного провала” связан с резким повышением тонуса периферических артерий. Возможность его появления следует учитывать при измерении АД у больных с артериальной гипертензией, ориентируясь при первоначальном нагнетании воздуха в манжетку не на аускультативную картину, а на исчезновение пульсации на лучевой или плечевой артерии (пальпаторно). В противном случае возможно ошибочное определение значений систолического АД на 20–30 мм рт. ст. ниже, чем истинное систолическое АД.
Следует добавить, что больным с сосудистой патологией (например, при облитерирующем атеросклерозе артерий нижних конечностей) показано обязательное определение АД на обеих верхних и нижних конечностях. Для этого АД определяют не только на плечевых, но и на бедренных артериях в положении пациента на животе. Звуки Короткова выслушивают при этом в подколенных ямках.

|
| Рис. 7.17. Аускультативные феномены «бесконечного тона» (а) и «аускультативного провала» (б), выявляемые у больных гипертонической болезнью |
Исследование других органов
Аускультация легких дает возможность своевременно диагностировать одно из тяжелейших осложнений ГБ — острую левожелудочковую недостаточность. Напомним, что при сердечной астме (интерстициальном отеке легких) на фоне ослабленного везикулярного дыхания выслушивается умеренное количество влажных мелкопузырчатых незвучных хрипов, преимущественно в нижних отделах легких. Иногда можно выслушать единичные сухие хрипы. При альвеолярном отеке легких на фоне ослабленного везикулярного дыхания быстро нарастает количество влажных хрипов — мелко- и среднепузырчатых, а затем и крупнопузырчатых. Хрипы вначале выслушиваются в задненижних отделах легких, постепенно распространяясь по всей поверхности легких сзади и спереди.
|
|
|
Исследование почек необходимо, прежде всего, для исключения некоторых симптоматических (почечных) АГ. Метод пальпации почек в некоторых случаях позволяет обнаружить увеличение почек (поликистоз, пиелонефрит, мочекаменная болезнь, осложненная гидронефрозом и др.).
Аускультация сосудов почек дает возможность выявить систолический шум в проекции почечных артерий на переднюю брюшную стенку, обусловленный их стенозом, что дает повод для более углубленного исследования больного на предмет реноваскулярной АГ.
Исследование органов брюшной полости позволяет получить в основном информацию о наличии признаков застоя в большом круге кровообращения (гепатомегалия, асцит), что все же довольно редко встречается у больных ГБ.
| 7.5. Лабораторная и инструментальная диагностика |

|
В табл. 7.5 перечислены наиболее важные методы лабораторного и инструментального исследования больных ГБ. Так же как и методы клинического исследования, их применение преследует несколько целей:
- получить наиболее полную информацию о динамике АД в течение суток;
- выявить объективные признаки поражения органов-мишеней;
- уточнить наличие факторов риска и сопутствующих заболеваний.
Остановимся на некоторых из этих методов.
Таблица 7.5
Обязательные и дополнительные диагностические процедуры
| Диагностические процедуры | Впервые выявленная ГБ (эссенциальная АГ) | Ранее установленный диагноз ГБ (эссенциальной АГ) | ||||
| Обязат. | Дополнит. | Обязат. | Дополнит. | |||
| Общий клинич. анализ крови | + | + | ||||
| Общий ХС крови | + | + | ||||
| Глюкоза крови | + | + | ||||
| Глюкозотолерантный тест | + | + | ||||
| Триглицериды | + | + | ||||
| ЛНП, ЛВП, коэффициент атерогенности | + | + | ||||
| Креатинин | + | + | ||||
| Мочевина | + | + | ||||
| Мочевая кислота | + | + | ||||
| Фибриноген | + | + | ||||
| Калий, натрий, кальций | + | + | ||||
| Активность ренина плазмы | + | + | ||||
| Гормоны щитовидной железы | + | + | ||||
| Общий анализ мочи | + | + | ||||
| Анализ мочи по Нечипоренко | + | + | ||||
| Анализ мочи по Зимницкому | + | + | ||||
| Проба Реберга | + | + | ||||
| ЭКГ | + | + | ||||
| Суточный мониторинг АД | + | + | ||||
| ВЭМ, тредмил-тест | + | + | ||||
| Дипиридамоловый тест | + | + | ||||
| ЭхоКГ и допплер-ЭхоКГ | + | + | ||||
| Стресс-ЭхоКГ | + | + | ||||
| УЗИ почек и надпочечников | + | + | ||||
| УЗИ щитовидной железы | + | + | ||||
| Допплер-УЗИ сосудов почек | + | + | ||||
| Допплер-УЗИ сосудов нижних конечностей | + | + | ||||
| Рентгенография орг. грудн. кл. | + | + | ||||
| Экскреторная урография | + | + | ||||
| Радиоизотопная ренография | + | + | ||||
| Сцинтиграфия почек | + | + | ||||
| Сцинтиграфия щитовидн. жел. | + | + | ||||
| КТ почек и надпочечников | + | + | ||||
| МРТ | + | + | ||||
| Ангиография | + | + | ||||
| Коронароангиография | + | + | ||||
| Консультация окулиста | + | + | ||||
| Консультация невропатолога | + | + | ||||
| Консультация эндокринолога | + | + | ||||
| Консультация уролога | + | + | ||||
| Консультация гинеколога | + | + | ||||
| Консультация психоневролога | + | + | ||||
| 7.5.1. Суточное мониторирование АД | ||||||

| ||||||
В последние годы в кардиологических клиниках все чаще применяют различные автоматические системы длительного мониторного наблюдения за суточными колебаниями уровня АД (рис. 7.18). В них используются разные методы определения давления, основанные либо на регистрации с помощью микрофонов звуковых явлений над областью сдавленного сосуда, либо на оценке изменений местного кровотока, возникающих во время программируемой компрессии и декомпрессии сосуда.
| Рис. 7.18. Cовременная автоматическая мониторинговая система для длительного измерения АД. Подготовка пациента к исследованию | 
|
В этих последних случаях изменение кровотока регистрируют с помощью ультразвуковых датчиков, реографических электродов или осциллометрическим или тахоосциллометрическим методом. При этом АД автоматически измеряют через определенные промежутки времени, например, каждые 30 мин.
Автоматические мониторинговые системы измерения АД используют для изучения динамики изменений давления в течение длительного времени: 1) с целью уточнения этиологии и патогенеза артериальной гипертензии; 2) при неотложных состояниях для оценки основных показателей гемодинамики; 3) при индивидуальном подборе лекарственных препаратов у больных с артериальными гипертензиями.
Следует помнить, что использование мониторинговых систем для измерения АД, основанных на аускультативном или осциллометрическом методах, не рекомендуется при наличии у больных аритмии, в частности, мерцательной аритмии, поскольку значительная вариабельность сердечного выброса делает точное мониторное определение АД весьма затруднительным.
Суточный профиль АД оценивается обычно по нескольким количественным показателям (рис.7.19):
- среднесуточному систолическому АД (САДср.);
- среднесуточному диастолическому АД (ДАДср.);
- суточному максимальному САД (САДmax);
- суточному максимальному ДАД (ДАДmax);
- среднему САД и ДАД в дневные и ночные часы;
- “суточной нагрузке давлением” — показателю, характеризующему частоту повышения АД выше 140/90 мм рт. ст. в процентах к общему числу измерений АД;
- вариабельности АД в течение суток и другим показателям.
При анализе суточного профиля АД следует помнить, что даже у здорового человека в течение суток происходят значительные колебания как систолического, так и диастолического АД. Оно изменяется под влиянием физической нагрузки, психоэмоционального и умственного напряжения, а также в результате существования биологических суточных (циркадных) ритмов. В дневное время наблюдаются два пика более высокого уровня АД: между 9 и 11 ч утра и около 18 ч. В вечернее и ночное время АД снижается, достигая минимума между 2 и 5 ч. Утром вновь наблюдается рост АД. Такой суточный профиль АД может встречаться как у больных с АГ, так и у здоровых пациентов, отличаясь лишь уровнем подъемов АД.
Возможны и другие варианты суточного профиля АД. Например, у некоторых больных АГ (в том числе с почечной симптоматической гипертензией) максимальные значения АД регистрируются в вечерние часы суток, а ночное понижение АД слабо выражено.
Результаты 24-часового мониторирования АД используются для индивидуального подбора антигипертензивной терапии.

| ||
| Рис. 7.19. График суточного изменения уровня АД, полученный с помощью автоматической мониторинговой системы. Черным цветом обозначен исходный суточный профиль АД, красным цветом - после лечения бета1-адреноблокатором. | ||
| 7.5.2. Электрокардиография | ||

| ||
При ЭКГ-исследовании может быть выявлена ценная информация, указывающая на формирование у больного ГБ гипертрофии ЛЖ, наличие рубцовых изменений миокарда, признаков коронарной недостаточности, а также нарушений сердечного ритма и проводимости.
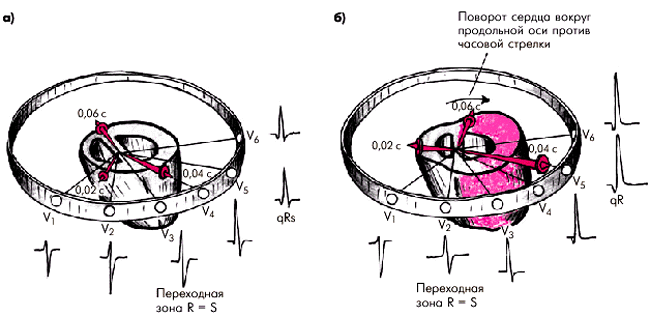
Гипертрофия миокарда ЛЖ. Известно, что на начальных стадиях развития гипертрофия может не отражаться на ЭКГ. Однако по мере увеличения массы ЛЖ его электрическая активность все более преобладает над электрической активностью ПЖ, и суммарный результирующий вектор QRS, а также моментные векторы 0,04–0,05 с все больше отклоняются влево и назад, в сторону ЛЖ (рис. 7. 20).
|
| Рис. 7.20. Расположение моментных векторов деполяризации желудочков в горизонтальной плоскости в норме (а) и при гипертрофии ЛЖ (б) |
Если в норме амплитуда зубца RV4 превышает амплитуду RV5, 6 (RV4 >= RV5 >= RV6), то при гипертрофии ЛЖ соотношение этих зубцов меняется: при умеренной гипертрофии RV4<= RV5 >RV6, а при выраженной гипертрофии RV4 < RV5 <= RV6.
В правых грудных отведениях (V1, 2) отмечается значительное увеличение зубцов S, что обусловлено увеличением проекции вектора 0,04–0,06 с на отрицательные части осей отведений V1 и V2. Обычно чем больше амплитуда RV5, 6, тем глубже становится зубец SV1, 2.
Вторым ЭКГ-признаком гипертрофии ЛЖ является поворот сердца вокруг его продольной оси против часовой стрелки (если смотреть со стороны верхушки). МЖП располагается теперь почти перпендикулярно к передней грудной стенке. В связи с этим переходная зона смещается вправо, в отведение V2 (реже V1). Кроме того, в отведениях V5, 6 исчезает отрицательный зубец S и комплекс QRS приобретает форму qR. Этот признак весьма характерен для гипертрофии ЛЖ, причем в грудных отведениях в большинстве случаев наблюдается не плавное, как в норме, уменьшение амплитуды зубцов S от V1 (V2) к V6, а резкий переход от сравнительно глубоких зубцов S в отведениях V1–V3 к почти полному или полному исчезновению S в V4–V6.
Замедление проведения электрического импульса по гипертрофированному ЛЖ приводит к увеличению продолжительности интервала внутреннего отклонения в левых грудных отведениях (V5, V6) более 0,05 с.
Наконец, выраженная гипертрофия ЛЖ нередко сопровождается нарушением реполяризации желудочков. В левых грудных отведениях (V5, V6) отмечается косонисходящее смещение сегмента RS–Т ниже изоэлектрической линии и инверсия зубца Т, а в правых грудных отведениях (V1, V2) — дискордантный подъем сегмента RS–Т и положительный зубец Т.
Изменения ЭКГ в отведениях от конечностей непостоянны. В связи с преобладанием электрической активности ЛЖ (рис. 7.21) вектор 0,04 с отклоняется влево в сторону положительных электродов отведений I и аVL, где и регистрируется высокий зубец R. Наоборот, в отведениях III и аVF увеличивается амплитуда зубца S, что обусловлено проекцией вектора 0,04 с на отрицательные части осей этих отведений. Иными словами, речь идет о смещении электрической оси сердца влево.

|
| Рис. 7.21. Расположение моментных векторов деполяризации желудочков во фронтальной плоскости в норме (а) и при гипертрофии ЛЖ (б) |
 Запомните
Электрокардиографическими признаками гипертрофии левого желудочка являются:
1. Увеличение амплитуды зубца R в левых грудных отведениях (V5, V6) и амплитуды зубца S — в правых грудных отведениях (V1, V2). При этом RV4 Ј RV5 или RV4 < RV6; RV5,6 > 25 мм или RV5, 6 + SV1, 2 >= 35 мм (на ЭКГ лиц старше 40 лет) и >= 45 мм (на ЭКГ молодых лиц) или RaVL + SV3 > 28 мм у мужчин и > 20 мм у женщин. 2. Признаки поворота сердца вокруг продольной оси против часовой стрелки: а) смещение переходной зоны вправо — в отведение V2; б) углубление зубца QV5, 6; в) исчезновение или резкое уменьшение амплитуды зубцов S в левых грудных отведениях (V5, V6). 3. Смещение электрической оси сердца влево. При этом RI >= 15 мм, RaVL >= 11 мм или RI + RIII >= 25 мм. 4. Смещение сегмента R–ST в отведениях V5, V6, I, aVL ниже изоэлектрической линии и формирование отрицательного или двухфазного (–+) зубца Т в отведениях I, aVL, V5 и V6. 5. Увеличение длительности интервала внутреннего отклонения QRS в левых грудных отведениях (V5, V6) более 0,05 с. Запомните
Электрокардиографическими признаками гипертрофии левого желудочка являются:
1. Увеличение амплитуды зубца R в левых грудных отведениях (V5, V6) и амплитуды зубца S — в правых грудных отведениях (V1, V2). При этом RV4 Ј RV5 или RV4 < RV6; RV5,6 > 25 мм или RV5, 6 + SV1, 2 >= 35 мм (на ЭКГ лиц старше 40 лет) и >= 45 мм (на ЭКГ молодых лиц) или RaVL + SV3 > 28 мм у мужчин и > 20 мм у женщин. 2. Признаки поворота сердца вокруг продольной оси против часовой стрелки: а) смещение переходной зоны вправо — в отведение V2; б) углубление зубца QV5, 6; в) исчезновение или резкое уменьшение амплитуды зубцов S в левых грудных отведениях (V5, V6). 3. Смещение электрической оси сердца влево. При этом RI >= 15 мм, RaVL >= 11 мм или RI + RIII >= 25 мм. 4. Смещение сегмента R–ST в отведениях V5, V6, I, aVL ниже изоэлектрической линии и формирование отрицательного или двухфазного (–+) зубца Т в отведениях I, aVL, V5 и V6. 5. Увеличение длительности интервала внутреннего отклонения QRS в левых грудных отведениях (V5, V6) более 0,05 с.
|
Из приведенных количественных электрокардиографических признаков гипертрофии ЛЖ наиболее популярными являются два признака:
1. Индекс Соколова–Лайона: RV5, 6 + SV1,2 >= 35 мм (у пациентов старше 40 лет) и >= 45 мм (у пациентов моложе 40 лет).
Специфичность индекса Соколова–Лайона достигает 100%, хотя чувствительность не превышает 22%.
2. Корнельский вольтажный индекс: RaVL + SV3 > 28 мм у мужчин и RaVL + SV3 > 20 мм у женщин.
Чувствительность этого индекса несколько выше (42%), чем индекса Соколова–Лайона, а специфичность составляет 96%.
На рис. 7.22 приведена электрокардиограмма больного ГБ с признаками гипертрофии ЛЖ.
Признаки коронарной недостаточности у больных ГБ лучше всего выявляются с помощью функциональных нагрузочных проб (при отсутствии противопоказаний) и суточного мониторирования ЭКГ по Холтеру (см. выше). Для выявления рубцовых изменений миокарда, а также нарушений ритма и проводимости показано стандартное ЭКГ-исследование в покое и холтеровское мониторирование ЭКГ.
| Рис. 7.22. ЭКГ при гипертрофии левого желудочка | 
| ||
| 7.5.3. Рентгенография | |||

| |||
Рентгенография сердца у больных ГБ позволяет оценить степень дилатации ЛЖ, а у пациентов с сердечной недостаточностью — признаки венозного застоя крови в малом круге кровообращения и легочной артериальной гипертензии (см. главу 2).
Рентгенологические признаки дилатации ЛЖ лучше выявляются в прямой, левой передней косой и левой боковой проекциях. Важным рентгенологическим признаком расширения ЛЖ является удлинение нижней дуги левого контура сердца в прямой проекции (рис. 7.23). Верхушка сердца при этом смещается влево или влево и вниз и как бы погружается в тень диафрагмы. При значительном смещении верхушки влево угол между сосудистым пучком и контуром ЛЖ становится менее тупым, а “талия” сердца — более подчеркнутой (рис. 7.23, в).

|
| Рис. 7.23. Рентгенологические признаки увеличения ЛЖ при исследовании в прямой проекции (схема): а — нормальные размеры ЛЖ; б — умеренная дилатация ЛЖ (удлинение дуги ЛЖ, закругление верхушки и смещение ее вниз); в — выраженная дилатация ЛЖ («аортальная конфигурация» сердца) |
В левой передней косой проекции задний контур тени сердца, образованный ЛЖ, отклоняется еще более кзади,сужая ретрокардиальное пространство и даже частично перекрывая тень позвоночника (рис. 7.24). Выделяют три степени увеличения ЛЖ, выявляемого в левой передней косой проекции (И. Х. Рабкин).
I степень — задний контур ЛЖ доходит до края позвоночника (рис. 7.24, а);
II степень — задний контур наслаивается на тень позвоночника (рис. 7.24, б);
III степень — задний контур значительно наслаивается на тень позвоночника, перекрывая ее (рис. 7.24, в).

|
| Рис. 7.24. Рентгенологические признаки увеличения ЛЖ в левой передней косой проекции: а, б, в — I, II и III степени увеличения (схема по И.Х. Рабкину). Стрелкой показан задний контур тени сердца и исчезновение ретрокардиального пространства |
На рис. 7.25 приведена рентгенограмма сердца в прямой проекции больного ГБ с признаками умеренной дилатации гипертрофированного ЛЖ.
| Рис. 7.25. Рентгенограмма сердца в прямой проекции больного ГБ с признаками гипертрофии и умеренной дилатации ЛЖ | 
| ||
| 7.5.4. Эхокардиография | |||

| |||
Использование метода эхокардиографии у больных ГБ дает возможность:
- выявить объективные признаки гипертрофии ЛЖ и провести ее количественную оценку;
- определить размеры камер сердца;
- оценить систолическую функцию ЛЖ;
- оценить диастолическую функцию ЛЖ;
- выявить нарушения регионарной сократимости ЛЖ;
- в отдельных случаях — выявить нарушения функции клапанного аппарата, например, при развитии относительной недостаточности митрального клапана.
Cпособы эхокардиографического решения некоторых из перечисленных задач были описаны в предыдущих главах. В данном разделе приводится краткое описание методики выявления признаков гипертрофии ЛЖ.
Эхокардиографическая диагностика гипертрофии миокарда ЛЖ основана на компьютерном вычислении массы миокарда ЛЖ (ММЛЖ), наиболее точные значения которой могут быть получены только с помощью двухмерной эхокардиографии. На рис. 7.26 схематически показан один из наиболее приемлемых способов вычисления ММЛЖ, рекомендуемый Американской ассоциацией по эхокардиографии. Из левого парастернального доступа получают изображение продольного и поперечного сечений ЛЖ. Поперечный срез регистрируют на уровне папиллярных мышц. Курсором обводят эндокардиальный и эпикардиальный контуры ЛЖ, что достаточно для последующего автоматического измерения и расчета ряда количественных параметров, необходимых для вычисления ММЛЖ. Определяют: 1) А1 и А2 — площади эпикардиального и эндокардиального контуров левого желудочка; 2) t — толщину миокарда ЛЖ; 3) “а” — длинную полуось ЛЖ; 4) “b” — радиус короткой оси ЛЖ; 5) “d” — короткую полуось ЛЖ. ММЛЖ вычисляется автоматически по формулам, которые используются в современных компьютерных программах для автоматического расчета ММЛЖ.
| Рис. 7.26. Один из способов определения массы миокарда ЛЖ (модификация схемы по N.B. Schiller): а — продольное сечение ЛЖ; б — поперечное сечение ЛЖ. А 1 и А 2 — площади эпикардиального и эндокардиального контуров ЛЖ; t — толщина миокарда ЛЖ; b — радиус короткой оси ЛЖ; d — короткая полуось ЛЖ | 
|
По данным Schiller N.В. с соавт. верхние границы нормальной ММЛЖ достигают 183 г у мужчин и 141 г у женщин, хотя средние значения этого показателя существенно ниже (135 г и 99 г, соответственно). Превышение этих значений ММЛЖ свидетельствует о наличии гипертрофии миокарда ЛЖ. Более точным является расчет так называемого индекса массы миокарда ЛЖ (отношение ММЛЖ к площади поверхности тела), нормальные значения которого колеблются от 94 г/м2 у женщин до 126 г/м2 у мужчин.
До настоящего времени в некоторых диагностических центрах используются устаревшие компьютерные программы ультразвуковой диагностики ММЛЖ (по B. Troy), основанные на линейных измерениях по М-модальным одномерным эхокардиограммам толщины МЖП и задней стенки ЛЖ, а также величины КДР (см. рис. 7.27). ММЛЖ рассчитывается как произведение объема миокарда ЛЖ в см3 (Vm) на удельную плотность сердечной мышцы, равную 1,05 г/см3:
ММЛЖ = Vm Χ 1,05 г.
| Рис. 7.27. М-модальная ЭхоКГ, зарегистрированная из левого парастернального доступа, и расчет основных гемодинамических показателей (по L. Teicholz). КДР и КСР — конечный диастолический и конечный систолический размеры ЛЖ; КДО и КСО — конечный диастолический и конечный систолический объемы ЛЖ; УО — ударный объем; ФВ — фракция выброса; S — систола желудочка | 
|
Понятно, что объем миокарда ЛЖ (Vm) равен разности общего диастолического объема ЛЖ (Vобщ.) и КДО, рассчитанного по известной формуле L. Teicholz (см.выше):
Vm = Vобщ. –КДО.
В свою очередь, общий объем ЛЖ определяют по формуле:

|
Такой способ вычисления ММЛЖ нередко приводит к ошибочным результатам, поскольку для определения объема миокарда используется принцип возведения в третью степень линейного диастолического размера ЛЖ, определяемого в ограниченном участке. Способ B. Troy, таким образом, не учитывает сложной геометрии ЛЖ. Кроме того, толщина миокарда задней стенки желудочка и МЖП далеко не всегда коррелирует с признаками гипертрофии ЛЖ. Так, при дилатации ЛЖ его стенки истончаются, несмотря на наличие существенно увеличенной массы миокарда. Наоборот, при уменьшении диастолического наполнения ЛЖ толщина миокарда может увеличиваться даже при отсутствии гипертрофии. Таким образом, результаты вычисления ММЛЖ по B. Troy должны оцениваться весьма критически.
На рис. 7.28 представлена эхокардиограмма больного ГБ с признаками дилатации ЛЖ.

| ||
| Рис. 7.28. Схема ультразвуковой локации из левого парастернального доступа (а) и эхокардиограмма, зарегистрированная у больного ГБ. Заметно увеличение толщины МЖП и задней стенки ЛЖ, умеренное увеличение полости ЛЖ. RVW — передняя стенка ПЖ; IVS — межжелудочковая перегородка; PW — задняя стенка ЛЖ; LV — левый желудочек; RV — правый желудочек; LA — левое предсердие; Ao — аорта | ||
| 7.5.5. Офтальмоскопия глазного дна | ||

| ||
Офтальмоскопия глазного дна — весьма информативный метод, позволяющий оценить степень изменений сосудов сетчатки. У больных ГБ обычно выявляются следующие изменения.
1. Сужение артериол сетчатки (рис. 7.29). В некоторых случаях, особенно у пожилых, артериолы выглядят как узкие белые поблескивающие полоски (симптом “серебряной проволоки”) или полоски желтоватого цвета (симптом “медной проволоки”). По мере прогрессирования ГБ отмечается все более выраженное (в том числе неравномерное) сужение артериол.
| Рис. 7.29. Изменения на глазном дне при ГБ. 1 — диск зрительного нерва; 2 — желтое пятно; 3 — симптом «медной проволоки»; 4 — феномен перекреста артерии и вены (Салюс II); 5 — извитые вены в области желтого пятна (симптом Гвиста) | 
|
2. Расширение вен сетчатки с прогрессирующим уменьшением отношения диаметра артериол и соответствующих им венул меньше 1: 2 (т.е. 1: 3, 1: 4, 1: 5 и т.д.).
3. Характерные изменения вен в месте их перекреста с артерией. Последние, будучи спазмированными и уплотненными, сдавливают вену в месте перекреста, усугубляя венозный застой крови. Различают несколько степеней таких изменений (см. рис. 7.29):
- симптом Салюс I — расширение вены наблюдается по обе стороны ее пересечения с артерией;
- симптом Салюс II — вена в месте перекреста образует дугу;
- симптом Салюс III — в месте перекреста с артерией вена образует значительный дугообразный изгиб и уходит из фокусируемой плоскости, в связи с чем возникает впечатление “перерыва” вены в месте перекреста;
- симптом Гвиста — вены приобретают значительную штопорообразную извилистость, особенно в области желтого пятна.
4. Гипертоническая ретинопатия, развивающаяся в поздних стадиях ГБ, включает нескольк
|
|
|


