 |
Синдром недостаточности поступления желчи в кишечник.
|
|
|
|
Билет 13
- Острый панкреатит хар-ся выраженными болями в эпигастрии с иррадиацией влево или по всему животу, нередко – опоясывающими, сопров-ся тошнотой, рвотой с примесью желчи, напряжением брюшной стенки и синдромами микроциркуляторных нарушений и острой сосудистой недостаточности.
Хронич.панкреатит Боль в эпигастрии и правом верхнем квадранте живота. При отёке и инфильтрации паренхимы боли не зависят от приёма пищи, носят постоянных характер, локализ-ся в эпигастрии, иррадиируют в спину и не купируются спазмолитиками. При обструкции панкреатич.протоков боли обычно приступообразные, опоясывающие, возникающие сразу после еды, сопровождаются тошнотой и рвотой, не приносящей облегчения.
При присоединении неврита чревного ствола боли могут приобретать интенсивный характер, иррадиировать в спину, заставляя больного принимать вынужденное положение. При поражении хвоста поджелудочной железы боль локализуется в левом подреберье и слева от пупка, головки железы – в зоне Шоффара, а при тотальном поражении они носят разлитой характер в виде «пояса» или «полупояса» в верхней части живота.
2. Клиника хронического энтерита. В клинической картине болезни различают 3 фазы: начальные проявления, фазу выраженных клинических симптомов и фазу осложнений.
Одним из выраженных симптомов болезни Крона является понос. Стул бывает от 2 до 6 раз в сутки. Кал пенистый, водянистый, содержит немного слизи, возможно - и крови. При тяжёлом поражении тонкого кишечника может появиться стеаторея.
Боли локализуются обычно в правой подвздошной области и усиливаются перед актом дефекации. Кроме того, больные отмечают появление метеоризма. При обострении заболевания наблюдается значительная лихорадка, длящаяся иногда неделями. Могут появляться признаки системности заболевания - периферические суставные боли псевдоревматоидного типа.
|
|
|
3. Различают несколько видов печёночных ком.
Во-первых, это эндогенная, или истинная печёночная кома. Она развивается вследствие массивного некроза гепатоцитов, жировой атрофии печени.
Во-вторых, это экзогенная, или эпизодическая печёночная кома, или псевдокома. Из названия этого варианта комы уже ясно, что в такое состояние больной может входить неоднократно. Различают два варианта экзогенных ком, или эпизодических ком: а) шунтовая кома и б) электролитная кома.
Шунтовая кома приводит к развитию аммиачной энцефалопатии обычно у больных с портальным циррозом печени. Развивается она чаще всего при повышенном сбросе крови из портальной системы в бассейны верхней и нижней полых вен. Типичными факторами, провоцирующими развитие комы, являются повышенная физическая нагрузка, обширные ожоги, массивные травмы. При воздействии этих провоцирующих моментов у больного развивается интенсивный распад белков с высвобождением аммиака, что и приводит к развитию комы.
Электролитная кома, или гипокалиемическая кома развивается у больных на фоне больших потерь жидкости, например при выпускании большого количества жидкости, у больных с асцитом, при массивных потерях крови, при даче больших доз мочегонных препаратов, интенсивном потоотделении, неукротимой рвоте. Во всех этих ситуациях происходит потеря больным большого количества жидкости, следовательно, возрастает концентрация токсинов в крови. Одновременно больной теряет большое количество электролитов, особенно ионов калия. Суммация двух неблагоприятных факторов - рост концентрации токсинов в крови и нарушение электролитного гомеостаза (баланса) и приводит к развитию комы.
|
|
|
Билет.
1. Структура болевых ощущений при заболеваниях толстой кишки.
При неспецифическом язвенном колите: У больных наблюдается высокая температура, резкая слабость, частый стул с обильным выделением слизи, крови, гноя. Кала практически нет. Боли в животе, рвота, прогрессирующее похудание. Больные вялы, адинамичны, бледны. Отмечается артериальная гипотония, тахикардия, олигурия. Живот вздут. Пальпируется плотная толстая кишка. Больной может терять за сутки до 2,5 литра крови со слизью. В анализах крови выраженная анемия, гиперлейкоцитоз, высокая СОЭ, резкая диспротеинемия.
2. Неспецифический язвенный колит. Хронический (неспецифический) язвенный колит - это некротизирующее воспаление слизистой оболочки прямой и ободочной кишок, характеризующееся интермиттирующим течением, склонным к прогрессированию и осложнениям (перфорации, дилятации, кровотечению, сепсису и другим).
В нашей стране для названия этого заболевания практики чаще используют несколько устаревший термин "неспецифический язвенный колит". В зарубежной литературе обычно это заболевание называют "язвенный колит".
Распространённость заболевания довольно стабильная и составляет около 80 (40 - 120) на 100.000 человек, или 4 - 10 новых случаев в год на 100.000 человек. Зависимости заболевания от пола и национальности нет. Этиология заболевания не установлена. Причиной заболевания в разное время считали разнообразные микроорганизмы и вирусы.
В патогенезе заболевания имеет значение нарушение микрофлоры толстой кишки, появление микроорганизмов в отделах, в которых они не встречаются обычно, что способствует развитию воспаления и служит источником интоксикации.
В патогенезе язвенного колита доказана и роль иммунологических механизмов. Существенное значение имеют 3 вида антигенов: алиментарные, бактериальные и аутогенные (к собственной оболочке толстой кишки). Бактериальный антиген вызывает аутоаллергическую реакцию или сенсибилизирует слизистую оболочку толстой кишки в отношении бактерий и их токсинов. Через повреждённую слизистую оболочку в организм проникают пищевые антигены, к которым также формируется аллергия.
Воспаление обычно начинается в прямой кишке и затем распространяется на ободочную кишку. В ранней активной стадии колит проявляется сосудистой реакцией, нарушением целостности эпителия, а позднее возникают эрозии слизистой. В разгар воспаления слизистая отёчна, полнокровна, с различного размера язвами неправильной формы. В отдельных случаях возникает сплошь язвенная поверхность, покрытая плёнкой фибрина желто-бурого цвета.
|
|
|
Острая форма язвенного колита встречается редко. Клиника развёртывается полностью за 1,5 - 2 недели, а иногда и за несколько дней. При этом в патологический процесс вовлекается вся толща кишки. Отмечается выраженная дилятация кишки, тяжёлая интоксикация, нередко развивается перфорация стенки кишки.
У больных наблюдается высокая температура, резкая слабость, частый стул с обильным выделением слизи, крови, гноя. Кала практически нет. Боли в животе, рвота, прогрессирующее похудание. Больные вялы, адинамичны, бледны. Отмечается артериальная гипотония, тахикардия, олигурия. Живот вздут. Пальпируется плотная толстая кишка. Больной может терять за сутки до 2,5 литра крови со слизью. В анализах крови выраженная анемия, гиперлейкоцитоз, высокая СОЭ, резкая диспротеинемия.
Хроническая форма язвенного колита подразделяется на 3 степени тяжести.
Лёгкая степень тяжести заболевания встречается почти у половины больных язвенным колитом. Частота выходов не стул при этом менее 4 раз в сутки. Выделения крови небольшие, её в кале не видно. Лихорадки и тахикардии нет. В анализах крови незначительная анемия, ускорение СОЭ до 30 мм/час.
Отмечается повышенная утомляемость больных. Со стороны живота отмечается небольшая болезненность при пальпации по ходу нисходящего отдела толстой кишки. Возможны и внекишечные симптомы заболевания: симметричное увеличение суставов по типу синовиита, узловатая эритема.
Средняя степень тяжести заболевания является наиболее типичным вариантом течения язвенного колита. При обострении заболевания стул бывает 4 - (6) 8 раз в сутки, с кровью, как в виде прожилок, так и в виде красной крови. Температура тела повышена до 37,5оС. В анализах - умеренная анемия, лейкоцитоз, увеличение СОЭ до 30 мм/час, гипоальбуминемия, снижение уровня сывороточного железа.
|
|
|
Отмечаются приступы кишечной колики. Обычны анорексия (отсутствие аппетита), похудание, слабость, бледность покровов, мышечная гипотония, признаки обезвоживания. при осмотре выявляются одышка, тахикардия, артериальная гипотония. При пальпации живота выявляется болезненность и урчание при пальпации толстой кишки. Нередки желтуха, полиартралгии (боли в суставах), поражения глаз, различные кожные проявления.
Тяжёлая степень заболевания характеризуется увеличением частоты стула более (6) 8 раз в сутки. Больные жалуются на боли в животе, вздутие живота, анорексию, похудание. У больных фебрильная температура (более 37,5оС, тахикардия более 90 в минуту. При пальпации живота болезненность по ходу толстой кишки, которая пальпируется в виде тонкого плотного цилиндра. В анализах крови - анемия с уровнем гемоглобина менее 75 г/л, СОЭ ускорена выше 30 мм/час, гипоальбуминемия.
Диагностика неспецифического язвенного колита основывается на тщательном изучении анамнеза, физикальных данных и данных эндоскопического (ректороманоскопия и, при возможности, в фазу стихания обострения, фиброколоноскопия) исследования.
Считаю необходимым обратить ваше внимание на то, что боль в животе не является симптомом обязательным для диагностики язвенного колита.
Ректоскопическое исследование во время обострения заболевания нередко проводится без предварительной подготовки, поскольку кишка обычно пуста, а для диагностических целей достаточно осмотреть небольшой участок её. Прицельная биопсия слизистой оболочки толстой кишки весьма желательна. В фазу затухающего обострения и в ремиссию заболевания можно провести рентгенологическое обследование - ирригоскопию.
3. Синдрос спленомегалии. Спленомегали́я (splenomegalia; греч. splēn селезенка + megas, megalu большой)
Увеличение селезенки в результате вовлечения ее в патологический процесс. Механизмы увеличения селезенки различны. Так, в основе патогенеза С. могут быть миелоидная метаплазия, застойные явления, накопление продуктов обмена веществ (например, гемосидерина), гранулематозные, воспалительные или опухолевые процессы и др.
У здорового человека селезенка располагается между IX—XI ребрами слева и не пальпируется. Увеличение селезенки определяют с помощью перкуссии и пальпации; при этом размеры органа ориентировочно устанавливают относительно реберной дуги: при небольшом увеличении ее нижний край определяется приблизительно на 5 см ниже реберной дуги, при значительном — на 20 см ниже реберного края; в ряде случаев селезенка может достигать малого таза и даже занимать 2/3 брюшной полости. Увеличенная селезенка обычно подвижна и смещается в косом (снаружи кнутри) направлении. Это позволяет отличить ее от увеличенной левой доли печени, смещающейся вертикально, или опухоли этой области, которая бывает, как правило, неподвижна. Подтверждением того, что пальпируемое образование является селезенкой, может служить обнаружение выемки. При определении размеров селезенки следует иметь в виду, что увеличение органа может проявляться смещением его верхнего полюса, которое с помощью пальпации выявить невозможно. Поэтому даже небольшое увеличение селезенки необходимо подтвердить с помощью рентгенологического, ультразвукового или других методов исследования. Кроме того, пальпируемое в левом подреберье образование может оказаться конгломератом лимфатических узлов, опухолью левой почки толстой кишки, кистой или опухолью поджелудочной железы или забрюшинного пространства, что также делает необходимым проведение дополнительного исследования.
|
|
|
В частности, при обзорной рентгеноскопии или рентгенографии удается определить тень увеличенной селезенки. Отличить поражение селезенки от поражения почки позволяет также урография. Ангиографические исследования (целиакография, спленография, спленопортография) не только подтверждают наличие спленомегалии, но и позволяют выявить ее причины (например, печеночный или внепеченочный блок). Точно установить размеры селезенки, а также уточнить причину С. (абсцесс, киста, инфаркт селезенки, тромбоз или стеноз ее вены) позволяет компьютерная томография. У детей первых лет жизни может наблюдаться опущение селезенки — так называемая ложная С., не являющаяся признаком патологии.
Спленомегалия является симптомом как заболеваний самой селезенки (кист, злокачественных и доброкачественных опухолей, абсцесса, туберкулезного поражения и др.), так и (гораздо чаще) патологии других органов и систем. Увеличение селезенки, например, характерно для различных форм портальной гипертензии (Портальная гипертензия), наследственных гемолитических анемий, опухолевых заболеваний гемопоэтической ткани (острых и хронических лейкозов, лимфогранулематоза, лимфосаркомы, ретикулосаркомы и др.). Спленомегалия, в т.ч. реактивная, что особенно характерно для детей, наблюдается при многих бактериальных и вирусных инфекциях (брюшном и сыпном тифе, инфекционном мононуклеозе, вирусном гепатите, краснухе, сифилисе, сепсисе и др.), при грибковых (например, гистоплазмозе, бластомикозе) и паразитарных (эхинококкозе, шистосоматозе, малярии, токсоплазмозе, лейшманиозе и др.) заболеваниях, при болезнях, связанных с нарушениями обмена, в т.ч. наследственного генеза (например, амилоидозе, гемохроматозе, цистинозе, болезнях Гоше и Ниманна — Пика), ряде заболеваний аутоиммунного характера (хроническом активном гепатите, циррозе печени, аутоиммунной гемолитической анемии и др.). Увеличение селезенки часто сочетается с увеличением печени (см. Гепатолиенальный синдром).
Обнаружение увеличенной селезенки требует проведения тщательного обследования больного. Его начинают с подробного сбора анамнеза (сведений о ранее перенесенных инфекционных болезнях, состоянии здоровья кровных родственников, переносимости лекарственных средств и др.). Определяют темпера туру тела, цвет кожи и видимых слизистых оболочек, выясняют окраску мочи и кала. Обязательными на первых этапах обследования больного являются исследование крови, в т.ч. биохимическое с определением общего билирубина сыворотки и его фракций, функциональных проб печени, серологические исследования на присутствие аутоантител. Так, наличие желтушности кожи и слизистых оболочек, темный цвет мочи, повышенная температура тела, анемия, высокий уровень свободного билирубина сыворотки могут указывать на внутриклеточный гипергемолиз (усиленный внутрисосудистый гемолиз вначале редко сопровождается спленомегалией). Для уточнения причины гемолиза выполняют ряд серологических проб. Например, наличие аутоантител и положительная проба Кумбса указывают на приобретенный характер заболевания. Тесты, выявляющие дефекты в структуре гемоглобина или дефицит эритроцитарных ферментов, свидетельствуют о наследственной природе гемолиза. При выявлении лейкоцитоза с лимфоцитозом или сдвигом лейкоцитарной формулы влево до миелоцитов можно заподозрить лимфолейкоз или миелолейкоз. Обнаружение цитопении (любого ростка гемопоэза) на фоне увеличенной селезенки указывает на целесообразность подсчета миелограммы с целью диагностики острого лейкоза или синдрома гиперспленизма (при синдроме гиперспленизма, который является симптомом многих заболеваний, в свою очередь, необходимо проведение глубоких дифференциально-диагностических исследований). В пунктате костного мозга могут быть обнаружены клетки Гоше, лейшмании и другие элементы, часто позволяющие установить причину спленомегалии.
Билет 15.
1. Биохимические исследования функции печени. Исследование пигментного обмена.
В 1918 г. Гиманс ван ден Берг предложил качественное определение билирубина в сыворотке крови. На содержание билирубина в сыворотке крови влияют: 1) интенсивность гемолиза, поскольку билирубин является продуктом биотрансформации гемоглобина, 2) состояние билирубинвыделительной функции печени, фактически - желчеобразовательная функция гепатоцитов, 3) состояние оттока желчи по желчным путям, или желчевыделительная функция печени.
При добавлении к сыворотке крови диазореактива Эрлиха билирубин даёт цветную реакцию либо сразу (прямая реакция), либо после добавления спитра (непрямая реакция). По интенсивности окраски раствора проводится не только качественное, но и количественное определение билирубина и его фракций. В прямую реакцию вступает глюкуронидбилирубин, или билирубин, связанный в гепатоците с глюкуроновой кислотой. В непрямую реакцию вступает билирубин не связанный, не прошедший в гепатоците процесс конъюгации.
Уровень общего билирубина у здорового человека в сыворотке крови составляет 8,5 - 20, 5 мкмоль/л; связанного билирубина (в прямой реакции) - 0 - 5,1 мкмоль/л; несвязанного билирурубина (в непрямой реакции) - до 16,6 мкмоль/л. У здорового человека соотношение связанного и несвязанного билирубина составляет в среднем 1:3.
При гемолизе, когда гепатоциты просто не успевают конъюгировать билирубин, в крови, по данным непрямой реакции, повышается содержание несвязанного билирубина.
При механической желтухе, когда нарушается отток желчи от гепатоцитов, в крови, по данным прямой реакции, повышается содержание конъюгированного (связанного в гепатоците с глюкуроновой кислотой) билирубина.
При многих заболеваниях печени, когда нарушаются с связывающая билирубин, и выделительная функции гепатоцита, в крови повышается количество обеих фракций билирубина.
Связанный билирубин выделяется с желчью в кишечник и трансформируется в стеркобилин. Стеркобилин всасывается в кровь и по воротной вене поступает в печень, где и задерживается. При дисфункции печени уробилин не задерживается в печени, а поступает в кровь и выделяется с мочой, называясь уробилином. Следовательно, тонкое функциональное состояние гепатоцитов можно оценивать и по уровню уробилина в моче.
Определение дезинтоксикационной (обезвреживающей) функции печени. Эта функция печени обычно оценивается с помощью пробы Квика на синтез гиппуровой кислоты. При этой пробе больному внутривенно вводится бензойнокислый натрий, из которого в печени синтезируется гиппуровая кислота, а затем определяется её количество в моче. При поражении гепатоцитов синтез гиппуровой кислоты снижается до 20 - 10% от должного.
Оценка состояния углеводного обмена в печени. Состояния углеводного обмена определяют по уровню глюкозы и сиаловых кислот в сыворотке крови. У здорового человека уровень глюкозы в цельной капиллярной крови составляет 3,88 - 5,55 ммоль/л, или в плазме крови - 4,22 - 6,11 ммоль/л.. Уровень сиаловых кислот в сыворотке крови здорового человека составляет 2 - 2, 33 ммоль/л. При поражении гепатоцитов уровень сиаловых кислот заметно возрастает, а при введении в кровь больного раствора глюкозы уровень её возвращается к норме замедлено.
Оценка состояния белкового обмена. Поскольку печень выполняет белоксинтетическую функцию, то о функциональном состоянии гепатоцитов судит по количеству общего белка и его фракций в сыворотке крови. У здорового человека уровень белка в сыворотке крови составляет 70 - 90 г/л. При электрофорезе на ацетат-целлюлёзной плёнке альбумины составляют 56,5 - 66,5%, а глобулины - 33,5 - 43,5%. Фракции глобулинов: α1-глобулинов - 2,5 - 5%, α2-глобулинов - 5,1 - 9,2%, β- глобулинов - 8,1 - 12,2%, γ- глобулинов - 12,8 - 19%.
Гипопротеинемия наблюдается при портальном циррозе печени, а гиперпротинемия - при постнекротическом циррозе печени.
Для характеристики состояния белковой функции печени используют т.н. осадочные пробы. Проводят сулемовую и тимоловую пробы.
В основе сулемовой пробы лежит осаждение белков сыворотки крови раствором сулемы. Полученные данные оценивают в мл раствора сулемы, требуемых для помутнения раствора. Нормальные величины пробы составляют: 1,6 - 2,2 мл.
Тимоловая проба основана на помутнении сыворотки крови электрофотометрическим способом. Результаты её оцениваются в единицах светопоглощения и составляют в норме 0 - 5 ед.
Результаты осадочных проб увеличиваются при циррозах печени и гепатитах.
Оценка состояния липидного обмена. Поскольку печень играет важнейшую роль в обмене и синтезе липидов, при её заболеваниях определяют в сыворотке крови уровень общих липидов (в норме - 4-8 г/л), общего холестерина (менее 5,2 ммоль/л), а также уровни фракций холестерина, липопротеидов, триглицеридов, жирных кислот, вычисляют коэффициент атерогенности.
Оценка активности печёночных ферментов. Известно, что гепатоциты содержат ряд органоспецифических ферментов: АлАТ, альдолазу, щелочную фосфатазу, лактатдегидрогеназу.
В норме активность АлАТ, определённый методом Райтмана - Френкеля, составляет 0,1 - 0,68 мкмоль/ч/л. Активность альдолазы в сыворотке крови составляет 6-8 мл. Активность лактатдегидрогеназы в сыворотке крови в норме составляет до 460 МЕ. Увеличение активности этих ферментов возрастает при повреждении или распаде гепатоцита, повышении проницаемости его мембраны.
У здорового мужчины активность щелочной фосфатазы составляет 0,9 - 2,3 мккат/л, ау здоровой женщины - 0,7 - 6,3 мккат/л. Повышение активности фермента наступает при механической желтухе, билиарном циррозе печени.
Определение показателей водно-солевого и минерального обмена. Для оценки нарушений функции гепатоцита обычно определяют уровни натрия, калия, кальция, железа и меди в сыворотке крови. Уровень сывороточного железа при определении методом Ferene S составляет у женщин - 9 - 29 мкмоль/л, у мужчин - 10 - 30 мкмоль/л. У больных с острыми гепатитами и активными циррозами печени происходит снижение уровня сывороточного железа при росте уровня сывороточной меди.
- Цирроз печени, классификация.
Цирроз печени (cirrhosis hepatis) - хроническое прогрессирующее заболевание, характеризующееся поражением паренхимы и стромы печени с дистрофией печёночных клеток, узловой регенерацией печёночной ткани, развитием соединительной ткани, диффузной перестройкой дольчатой структуры и сосудистой системы печени.
Международная классификация болезней 10 пересмотра выделяет: алкогольные циррозы, токсические циррозы, первичный и вторичный билиарные циррозы печени, кардиальный цирроз печени, другие формы циррозов печени - криптогенный, макронодулярный, микронодулярный, портальный, смешанного типа.
По этиологии выделяют:
1) Циррозы, вызванные инфекционным фактором - вирусами (В, С, их сочетаниями и их комбинациями с Δ-агентом), лептоспирой, бруцеллой, малярийным плазмодием, лейшманиями.
2) Циррозы, вызванные длительным дефицитом в пищевом рационе белков и витаминов группы В (заболевание "квашиоркор", распространённое в странах Африки и в Индии и встречающееся у детей).
3) Интоксикации (алкоголем, хлороформом, мышьяком, грибами и др.).
4) Паразитарные циррозы (эхинококкоз, шистозоматоз, фасциолёз).
5) У больных с заболеваниями сердца и тяжёлой сердечной недостаточностью, слипчивым перикардитом возникает вторичный, застойный цирроз печени.
6) Вторичные циррозы у больных сахарным диабетом, коллагенозами, рядом заболеваний крови и др.
Синдром недостаточности поступления желчи в кишечник.
Синдром холестаза по своему происхождению близок синдрому желтухи. Развивается синдром холестаза при механическом нарушении проходимости печёночных протоков - внутрипечёночных, печёночных, общего желчного протока. Причиной синдрома холестаза может быть желчекаменная болезнь с закупоркой конкрементом одного или нескольких из названных протоков, а также при опухолях фатерова соска, раке головки поджелудочной железы. При этом давление в печёночных протоках повышается и в кровь начинают поступать все компоненты желчи: конъюгированный билирубин, желчные кислоты, холестерин и другие.
У больных с синдромом холестаза, кроме желтухи появляются жалобы на зуд кожи, связанный с раздражением кожных рецепторов желчными кислотами, концентрация которых в крови резко повышается. При осмотре больного при этом синдроме можно видеть следы расчёсов, поскольку зуд очень силён и ни чем не устраняется.
В анализах крови у пациенты с синдромом холестаза всегда повышен уровень конъюгированного билирубина, желчных кислот, гиперхолестеринемия и повышен уровень щелочной фосфатазы. При ультразвуковом исследовании печени и желчных протоков выявляется их расширение.
Билет 16
- Функциональное исследование селезёнки: пальпация, перкуссия.
Исследование селезёнки совершенно необходимо при подозрении на заболевание печени. Перкуссию селезёнки проводят в положении больного на правом боку. Длинник её определяется тихой перкуссией вдоль 10 ребра сверху вниз, начиная от подмышечной зоны по направлению к пупку. Определив длинник селезёнки, делят его пополам и перпендикулярно 10 ребру определяют поперечник. Перкуссию можно проводить как от ясного звука к тупому, так и в обратном направлении. Перкуторно продольный размер селезёнки (её длинник) у здоровых людей составляет 7 ± 1 см, а поперечный размер селезёнки (её поперечник) - 5 ± 1см.
Пальпаторное обнаружение селезёнки возможно только при увеличении органа. Пальпация селезёнки позволяет оценить нижний край её, поверхность, консистенцию, форму и болезненность. Пальпацию селезёнки проводят в положении больного на правом боку.
При этом правая рука больного кладётся под его голову, а левая запрокинута за голову больного или находится на локте правой руки. Правая нога больного выпрямлена, а левая слегка согнута в тазобедренном и коленном суставах. При проведении пальпации селезёнки врач обязательно управляет дыханием больного как и при пальпации печени. Во время выдоха пальпирующую руку вводят в левое подреберье. Во время вдоха опускающийся край селезёнки соприкасается с пальпирующими пальцами. Принято считать, что при пальпаторном обнаружении только краешка селезёнки объём её увеличен в 1,5 раза. Поверхность селезёнки (гепатолиенальный синдром при патологии печени) обычно гладкая, плотная, с округлым краем, безболезненная.
2. Хронический гастрит: классификация, клиника.
Хронический гастрит
Патологоанатомически хронический гастрит протекает в распространённой или в ограниченной форме. В зависимости от интенсивности и продолжительности течения заболевания выделяют гиперпластическую, или гипертрофическую, и атрофическую форму гастрита. При гастрите В (хеликобактерном) часто обнаруживаются острые и хронические эрозии в пилорическом отделе желудка. Во многих случаях гипертрофическая форма гастрита является только начальной стадией болезни, в более позднем периоде заболевания сменяющаяся атрофической стадией.
Симптомами хронического гастрита являются, прежде всего, диспептические явления, проявляющиеся волнообразно. Больных беспокоят отрыжка (пустая или тухлая), изжога, тошнота, чаще после еды, рвота, особенно после погрешности в диете (после употребления консервированных, острых, жирных, грубых продуктов). Часто больных беспокоят боли различного характера и тяжесть в эпигастральной области. Отмечаются нарушения частоты стула и характера кала. При склонности к гиперацидному состоянию у больных чаще отмечаются запоры, а при снижении желудочной секреции - склонность к послаблениям стула. Аппетит изменчив. У больных склонных к гиперацидозу чаще выявляется повышение аппетита, а при анацидном состоянии аппетит может вообще отсутствовать.
При осмотре язык у больных хроническим гастритом чаще обложен былым или серым налётом, хотя может иметь и обычный вид. При осмотре во время обострения заболевания живот нередко вздут. папальпаторно определяется болезненность в эпигастральной области.
Эндоскопически у больных гастритом А выявляется атрофия слизистой с бледностью и истончением её. При гастрите В воспаление распространяется на пилорический отдел желудка. Складки слизистой его утолщены, на вершинах складок обычно гиперемия, возможно - эрозии. В полости желудка натощак содержатся жидкость (желудочный секрет) и слизь. При гастрите С воспаление и атрофия слизистой располагаются преимущественно в нижних отделах желудка. Во время исследования виден заброс дуоденального содержимого в желудок.
Рентгенологическая картина при хроническом гастрите обычно сопоставима с эндоскопическими данными.
При исследовании желудочной секреции могут выявляться различные данные. Гастрит А протекает с гипоацидозом вплоть до ахилии, а для гастрита В характерно гиперацидное состояние.
При исследовании желудочного содержимого тонким зондом нередко обнаруживается примесь большого количества слизи.
Бактериологическое исследование содержимого желудка может выявлять около двух десятков различных микроорганизмов: Helicobacter pylori, лактобациллы, энтеробактерии, дрожжеподобные грибки, стафилококки, сарцины, актиномицеты, стрептококки, клебсиеллы, грибы рода Candida и другие микроорганизмы.
Электрогастрография у больных с гаперацидозом обычно выявляется снижение перистальтической активности, лишь во время приступа боли регистрируются высокоаамплитурные, обычно неправильные волны. При снижении желудочной секреции обычно выявляется ускорение перистальтической активности желудка.
Течение хронического гастрита сильно варьирует от латентного текущих форм неопределённой продолжительности до прогрессирующего течения заболевания.
3. Болевые точки при заболеваниях органов пищеварения: расположение, когда выявляется.
Билет 10
1. Инструменталь. и лаборатор.методы исследования желчного пузыря и желчных путей. ДУОДЕНАЛЬНОЕ ЗОНДИРОВАНИЕ
Одним из основных методов диагностики заболеваний желчевыводящих путей является дуоденальное зондирование. Впервые оно было применено Эйнхорном (1909) и Гросс (1910). При зондировании 12-перстной кишки ими использовался тонкий зонд, получивший в последствии название "зонд Эйнгорна". Мельтцер (1917) и Лойон (1919) использовали введение в 12-перстную кишку 33%-ного раствора сернокислой магнезии в качестве раздражителя для раскрытия сфинктера Одди и выделения желчи. Именно Лойон ввёл обозначения А, В, С для порций полученной желчи.
Для получения рефлекса раскрытия сфинктера Одди можно использовать различные раздражители: оливковое масло, растворы пептона, сорбита, ксилита, тридцатитрёхпроцентный раствор сернокислой магнезии, десятипроцентный раствор хлорида натрия, неилит, питуитрин Р, холецистокинин. Все они имеют свои преимущества и недостатки. Чаще используют раствор магнезии, но она вызывает и выраженный послабляющий эффект. Отличная реакция пузырного рефлекса отмечается на введение оливкового масла, но при этом биохимическое исследование желчи, особенно её липидного состава, становится невозможным. Растворы сорбита и ксилита лишены указанных выше недостатков и обладают сильным желчегонным эффектом. Если удастся внедрить в практику использование холецистокинина, то использование дуоденального зондирования в диагностике болезней гепатобилиарной системы выйдет на новый уровень.
С целью чёткого разграничения порций желчи применяется хроматическое дуоденальное зондирование с использованием метиленовой сини. Установлено, что этот реактив выводится печенью. Поэтому накануне зондирования в 19 часов больному дают 0,15 г метиленовой сини в желатиновой капсуле, облатке или в пилюлях. После этого до момента зондирования больной не должен принимать пищу. Утром следующего дня, приблизительно через 14 часов, метиленовая синь, секретированная печенью в виде бесцветного лейкосоединения, накапливается в желчном пузыре, вновь превращается в хромоген и окрашивает пузырную желчь в сине-зелёный цвет. Желчь порций А и С, содержит бесцветное лейкосоединение и окрашена в обычный жёлтый цвет. Поэтому пузырную желчь В легко отличить от порций А и С. Такая методика дуоденального зондирования весьма удобна, но затрудняет проведение некоторых химических исследований желчи.
В настоящее время особое внимание уделяется регистрации времени и динамики выделения желчи. Уругвайские хирурги Варела Лопес и соавторы в 1950 году видоизменили методику дуоденального зондирования, предложив графически изображать отдельные порции желчи, выделяемые каждые 5 минут. Они ввели понятие о 2 новых фазах (этапах) зондирования - фаза закрытого сфинктера Одди и фаза повторного вытекания желчи А после введения холецистокинетиков. В результате внедрения этого метода в практику стало возможным оценивать процессы желчеобразования, желчевыделения, моторику билиарного тракта, выявлять степень билиарной недостаточности.
ТЕХНИКА ПРОВЕДЕНИЯ МЕТОДА
Мг метиленовой сини в желатиновой капсуле или облатке дают больному натощак за 14 часов до исследования. Сидя больной проглатывает зонд до отметки 40 см. Затем его укладывают на правый бок без подушки, с ногами, согнутыми в коленях. Под правый бок кладут тёплую грелку. Затем больной проглатывает зонд до отметки 70 см. Во время прохождения зонда через желудок из него выделяется кислый желудочный сок. При попадании зонда в 12-перстную кишку начинается выделение желтоватой жидкости со щелочной реакцией. Вся выделившаяся желчь собирается в пробирки с интервалом в 5 минут. Полученные результаты заносятся в бланк исследования. Различают 6 этапов желчеотделения.
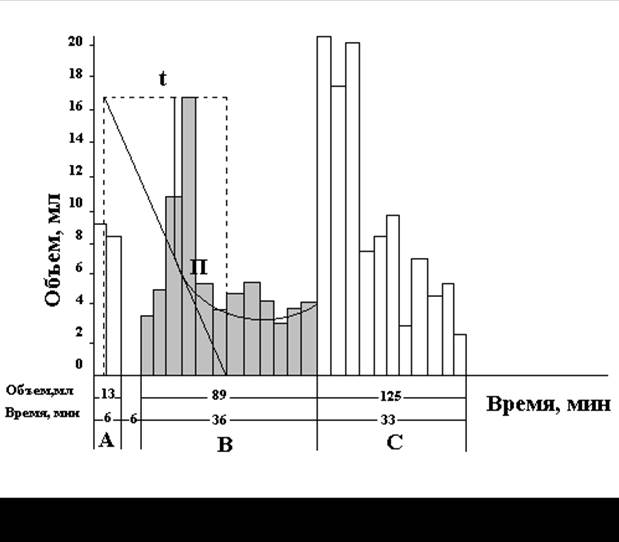
1 этап - этап базальной секреции желчи. В ответ на раздражение интерорецепторов 12-перстной кишки возникает нервно-рефлекторная фаза желчевыделения, начинает выделяться светло-желтая желчь. Данный этап отражает динамику выделения желчи, скопившейся в желчных протоках, секреторное давление печени вне пищеварения, функциональное состояние сфинктера Одди. Продолжительность этапа составляет у здоровых людей 18 - 22 минуты, объём выделившейся желчи - 26 - 34 мл. Если базальная желчь после введения зонда не выделяется, то можно заподозрить гипертонус Фатерова соска. Если сразу получена пузырная желчь, то это указывает на гиперкинетическое состояние желчного пузыря. При этом сам дуоденальный зонд является раздражителем желчевыделения. По окончании выделения желчи в 12 - перстную кишку через зонд медленно, за 7 минут, вводят раздражитель (50,0 мл 33% раствора сернокислой магнезии) и на 3 минуты завязывают зонд. После развязывания зонда выделяется несколько миллилитров введённого раздражителя.
2 этап - этап латентного периода желчевыделения. На этом этапе желчь не выделяется. Этап характеризует холестатическое давление в билиарном тракте, готовность желчного пузыря к опорожнению, его тонус. Продолжительность этапа 5 - 7 минут. Выделение пузырной желчи сразу или до 5 минут после развязывания дуоденального зонда свидетельствует о гипертонической дискинезии желчного пузыря. Отсутствие выделения желчи в течение 7 минут после развязывания зонда свидетельствует о гипертонусе сфинктера Одди или о нарушении проходимости в дистальном отделе общего желчного протока.
3 этап - этап сфинктера Люткенса и холедоха. Этот этап также относится к латентному периоду желчевыделения. У здоровых людей продолжительность его 1 - 4 минуты, объём выделившейся из холедоха желчи - 1 - 5 миллилитра. О сниженном тонусе желчного пузыря или гипертонусе сфинктера Люткенса свидетельствует отсутствие желчевыделения пузырной желчи по зонду в течение более 7 минут.
Первые 3 этапа зондирования составляют классическую порцию А желчи.
4 этап - этап желчного пузыря характеризует напряжение выделения пузырной желчи, величина которой отражает эвакуаторную функцию желчного пузыря, определяет гипотоническую или гипертоническую его дискинезию. Объём пузырной желчи в норме составляет 57 - 71 мл. Продолжительность
|
|
|


