 |
Симптоматические изменения системы лейкоцитов
|
|
|
|
К таковым изменениям количества лейкоцитов в единице объема крови относятся лейкопении и лейкоцитозы. Они не являются самостоятельными заболеваниями, а представляют собой симптомы различных болезней, патологических процессов, состояний, имеют определенное диагностическое значение.
Лейкопении
Лейкопения — это снижение количества лейкоцитов в единице объема крови менее 4×109/л.
Лейкопения бывает:
- абсолютная (уменьшение абсолютного числа отдельных видов лейкоцитов) и относительная (уменьшение процентного содержания отдельных видов лейкоцитов за счет увеличения других их видов);
- физиологическая и патологическая.
Физиологическая (конституциональная безвредная лейкопения) встречается в 2–12 % у практически здоровых людей европейской расы. У таких людей содержание лейкоцитов не превышает 2×109/л при отсутствии признаков подавления лейкопоэза или иммунодефицита. Физиологической является перераспределительная лейкопения, возникающая при перемещении значительной части лейкоцитов в какие-либо участки сосудистого русла.
Патологические лейкопении бывают первичные (врожденные, наследственные) и вторичные (приобретенные).
К первичным лейкопениям (главным образом к нейтропениям) относятся лейкопении при синдромах «ленивых» лейкоцитов и Чедиака–Хигаси, а также семейные нейтропении, хроническая гранулематозная болезнь и др.
Вторичные лейкопении развиваются вследствие действия ионизирующего излучения, некоторых лекарственных средств (сульфаниламиды, барбитураты, левомицетин, циклофосфан и другие цитостатики) при длительном их применении. Они могут развиться и при болезнях иммунной аутоагрессии, генерализованных инфекциях (брюшной тиф, паратиф, грипп, корь, гепатит), при кахексии и др.
|
|
|
В основе патогенеза лейкопении лежат процессы: нарушения и/или угнетение лейкопоэза; чрезмерного разрушения лейкоцитов в сосудистом русле или органах гемопоэза; перераспределения лейкоцитов в сосудистом русле (носит временный характер); наблюдается при шоке, тяжёлой, длительной мышечной работе, развитии феномена «краевого стояния» лейкоцитов; повышенная потеря лейкоцитов организмом наблюдается при хронической кровопотере, плазмо- и лимфорее.
При выраженной лейкопении снижается противоопухолевая и противоинфекционная резистентность, поскольку лейкоциты участвуют в реализации гуморального и клеточного звеньев иммунитета. В таких случаях часто отмечается генерализация септического процесса, инфицирование организма, могут развиться новообразования.
Агранулоцитоз — клинико-гематологический синдром, характеризующийся уменьшением или даже исчезновением из крови гранулоцитов, лейкопенией и появлением инфекционных осложнений («агранулоцитарная ангина», стоматиты, некротическая энтеропатия, уросепсис и др.). Поскольку агранулоцитоз чётко не отличается от гранулоцитопении, клинически протекающей бессимптомно, условно за данный синдром принимают состояние, при котором содержание в крови гранулоцитов менее 0,75×109/л, а общего числа лейкоцитов — менее 1,0×109/л.
Основными формами агранулоцитоза являются миелотоксический и иммунный (гаптеновый).
Причинами миелотоксического агранулоцитоза являются цитостатические препараты, алиментарные факторы (употребление в пищу перезимовавших на полях злаков), а также все виды ионизирующего излучения, подавляющего клетки-предшественницы миелопоэза вплоть до стволовой клетки, в связи с чем в крови уменьшается число не только гранулоцитов, но и эритроцитов, агранулоцитов, тромбоцитов.
|
|
|
Причинами иммунного агранулоцитоза может являться необычная чувствительность организма к некоторым лекарствам (сульфаниламидам, амидопирину и его производным, барбитуратам и др.). При этом образуются антилейкоцитарные антитела. Они, фиксируясь на поверхности лейкоцитов, разрушают, главным образом, зрелые гранулоциты (иногда и ранние стадии гранулопоэза). Как правило, при иммунном агранулоцитозе снижается содержание только лейкоцитов.
Панмиелофтиз (истощение костного мозга, «чахотка» костного мозга) — подавление всех функций костного мозга: эритро-, лейко- и тромбоцитопоэтической. При этом происходит тотальное опустошение костного мозга — в его пунктатах обнаруживаются лишь единичные ядерные элементы. В крови отмечаются нарастающая необратимая апластическая анемия гипо-, нормо- или гиперхромного характера, а также лейкопения с агранулоцитозом и тромбоцитопения.
ЛЕЙКОЦИТОЗЫ
Лейкоцитоз — состояние, характеризующееся увеличением числа лейкоцитов в единице объема крови выше нормы (более 9×109/л). Число лейкоцитов в крови не постоянно и зависит от функционального состояния организма. Оно возрастает во второй половине дня и снижается утром, возрастает в горизонтальном и уменьшается в вертикальном положении тела.
Лейкоцитозы бывают физиологические и патологические, абсолютные и относительные.
Физиологический лейкоцитоз наблюдается у здоровых новорожденных, при беременности, при физической нагрузке («миогенный»), пищеварении («пищеварительный»), при психических переживаниях («эмоциональный»), при смене часовых полюсов («акклиматизационный»). В большинстве случаев физиологический лейкоцитоз носит перераспределительный характер.
Патологические лейкоцитозы имеют различную этиологию и встречаются при различных патологических процессах и заболеваниях. Они всегда вторичны по отношению к первичному заболеванию и не постоянны.
Абсолютный лейкоцитоз проявляется увеличением абсолютного числа отдельных видов лейкоцитов, относительный — увеличением их процентного содержания за счет уменьшения других видов лейкоцитов.
Установлено несколько механизмов развития лейкоцитозов.
|
|
|
1. Усиление нормального лейкопоэза под влиянием лейкопоэтинов (истинные, абсолютные лейкоцитозы). Это бывает при инфекциях, гнойно-септических процессах, при асептическом воспалении, кровотечениях, отравлениях, при облучении.
2. Перераспределение лейкоцитов в сосудистом русле (ложные, относительные лейкоцитозы). Может наблюдаться при травматическом, анафилактическом шоке. Это явление носит временный характер и не сопровождается увеличением молодых форм лейкоцитов.
3. Гиперпродукция лейкоцитов при опухолевом поражении гемопоэтической ткани (лейкозах) является результатом увеличения общего числа лейкоцитов за счет активации пролиферации опухолевых клеток и стимуляции деления и созревания нормальных лейкоцитов вследствие появления в организме опухолевых антигенов.
4. Гемоконцентрация (её обусловливает гипогидратация организма с развитием гиповолемии). При общем нормальном количестве лейкоцитов содержание их в единице объема крови увеличено; повышено также и количество других форменных элементов крови.
При лейкоцитозах изменяется не только общее число лейкоцитов, но и лейкоцитарная формула.
По морфологическим признакам различают нейтрофильный, эозинофильный, базофильный лейкоцитозы, лимфоцитоз и моноцитоз.
Для большинства инфекций, в особенности кокковых, характерен нейтрофильный лейкоцитоз (нейтрофилия). Он развивается также при раковых метастазах в костный мозг, при инфаркте миокарда, острой кровопотере и др. Эта патология может сопровождаться ядерными сдвигами лейкоцитарной формулы.
Различают следующие разновидности нейтрофильного лейкоцитоза.
1. Без ядерного сдвига — увеличение в крови количества зрелых сегментоядерных нейтрофилов на фоне общего лейкоцитоза.
2. С гипорегенеративным ядерным сдвигом влево (простой) — увеличение содержания палочкоядерных нейтрофилов (свыше 5 %) на фоне умеренного нейтрофильного лейкоцитоза.
3. С регенеративным ядерным сдвигом влево — на фоне нейтрофилии и увеличенного содержания палочкоядерных форм обнаруживаются метамиелоциты (юные).
|
|
|
4. С гиперрегенеративным ядерным сдвигом влево, характеризуется нарастанием числа палочкоядерных нейтрофилов, появлением метамиелоцитов, миелоцитов, отдельных промиелоцитов — крайняя степень напряжения гранулопоэза (длительное течение септических заболеваний).
5. С дегенеративным ядерным сдвигом влево — нарастание числа палочкоядерных нейтрофилов без сопутствующего увеличения юных форм; отражает угнетение гранулоцитопоэза после его предшествующей стимуляции; является неблагоприятным признаком.
6. С регенеративно-дегенеративным сдвигом влево — нарастание числа палочкоядерных гранулоцитов, метамиелоцитов, миелоцитов с признаками дегенерации (пикноз ядер, токсигенная зернистость, вакуолизация цитоплазмы и др.); является показателем угнетения функциональной активности костного мозга, может иметь место при тяжелом течении инфекционных заболеваний, эндогенной интоксикации и т. д.
7. Ядерный сдвиг нейтрофилов вправо — появление в крови большого количества полисегментированных (свыше 5 сегментов в ядре) нейтрофилов на фоне уменьшения или исчезновения молодых клеток; отражает картину крови, имеющую место при первичном угнетении гранулопоэза без предшествующей этому стимуляции; развивается при лучевой болезни, болезни Аддисона–Бирмера, цинге, фолиевом дефиците.
Сдвиг лейкоцитарной формулы характеризуется индексом ядерного сдвига (ИЯС):
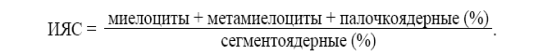
В норме ИЯС равен 0,05–0,1.
Состояние, при котором абсолютное число нейтрофилов менее 2000 в 1 мкл крови, — нейтропения. Она может быть селективной (когда количество других лейкоцитов не изменяется) или как проявление панцитопении — дефицита всех форменных элементов крови.
Селективная нейтропения бывает врожденной (наследственной) и приобретенной.
Приобретенная нейтропения обусловлена угнетением процесса продуцирования нейтрофилов, ускорением их гибели, выраженной маргинацией и эмиграцией этих клеток; бывает при инфекциях (вирусные гепатиты, инфекционный мононуклеоз, краснуха, грипп, ОРВИ, ВИЧ-инфекция, коклюш, брюшной тиф, лейшманиоз и др.).
При длительно протекающей инфекции (стрептококковой, туберкулезной, менингококковой) может развиться «нейтропения истощения». Это неблагоприятный прогностический признак.
К нейтропении могут привести также аутоаллергия к нейтрофильным антигенам (системная красная волчанка, ревматоидный артрит и др.).
Количество эозинофилов в соответствии с лейкоцитарной формулой составляет 2–5 %. Они функционируют главным образом в тканях.
Увеличение в крови относительного содержания эозинофилов (выше 5 %) или абсолютное их содержание более 0,45×109/л — эозинофилия. Значительный эозинофильный лейкоцитоз (выше 15–20 %, абсолютное число выше 1,5×109/л) называется большой эозинофилией.
|
|
|
Эозинофилия развивается при следующих состояниях:
- аллергических процессах (бронхиальная астма, поллинозы, атипический дерматит, отек Квинке, крапивница, лекарственный анафилактический синдром);
- паразитарных и глистных заболеваниях (трихинеллез, аскаридоз, эхинококкоз, дифиллоботриоз, цистицеркоз, лямблиоз, чесотка);
- инфекциях (период реконвалесценции) — «розовая заря выздоровления» (скарлатина, болезнь кошачьих царапин, безлихорадочные формы туберкулеза, тонзилогенная инфекция);
- иммунопатологических заболеваниях (грибковый аллергический альвеолит, астмаподобные синдромы, развивающиеся в ответ на пенициллин, сульфаниламиды и прочие медикаменты, буллёзная пузырчатка, ревматоидный артрит);
- иммунодефицитных состояниях (изолированный дефицит IgA, пневмоцистная пневмония, кокцидиомикоз);
- эндокринопатиях (первичный гипокортицизм, болезнь Аддисона, пангипопитуиторизм);
- хронических кожных болезнях (псориаз, ихтиоз, разноцветный лишай, рецидивирующий гранулематозный дерматит);
- лейкозах и других неоплазмах;
- изолированной семейной эозинофилии и наследственном мастоцитозе.
Состояние, при котором снижается относительное содержание эозинофилов в крови (ниже 2 %) или их абсолютное число менее чем 0,09×109/л — эозинопения. Полное отсутствие эозинофилов называется анэозинофилией. Эозинопения и анэозинофилия бывают при агранулоцитозе (на фоне нейтропении), сепсисе, в начале развития острых инфекционных заболеваний. Снижение числа эозинофилов при нарастающем лейкоцитозе указывает на обострение процесса, анэозинофилия с лимфопенией является неблагоприятным признаком.
На долю базофилов приходится 0–1 % в лейкоцитарной формуле. Они, как и эозинофилы, выполняют дезинтоксикационную функцию. Базофилы являются важным источником лейкотриенов. Гранулы базофилов содержат пероксидазу, гепарин, гистамин, калликреин, фактор хемотаксиса эозинофилов, фактор активации тромбоцитов.
Базофилия может быть относительной и абсолютной. Относительная базофилия — увеличение в крови относительного содержания базофилов (более 1 % всех белых клеток). Абсолютная базофилия — состояние, при котором в крови обнаруживается более 0,15×109/л базофилов.
Базофилия бывает при анафилактических, аллергических реакциях, при аутоиммунных заболеваниях (неспецифический язвенный колит, коллагенозы), некоторых гельминтозах (анкилостомидоз), ряде аутоиммунных эндокринопатий (микседема, тиреоидит, сахарный диабет первого типа), миелопролиферативных болезнях (эритремия, тромбоцитемия, миелоидная метаплазия, хронический миелолейкоз), гемофилии, пролиферативной фазе острого воспаления, вирусных заболеваниях (ветрянка, грипп), хронических инфекциях (туберкулез), дефиците железа в организме, при раке. Она может быть и у здоровых женщин в период лактации и в начале менструации, и у лиц, перенесших спленэктомию. Отсутствие базофилов в периферической крови (абазофилия) — обычное явление, не отклонение от нормы.
Моноциты после выхода из костного мозга циркулируют в кровотоке в течение 20–40 часов, затем уходят в ткани, где происходит их окончательная специализация.
Поступившие из кровяного русла в ткани моноциты представляют собой макрофаги (гистиоциты соединительной ткани, купферовские клетки печени, альвеолярные макрофаги, свободные и фиксированные макрофаги селезёнки, костного мозга, лимфоузлов, перитонеальные макрофаги, плевральные макрофаги, остеокласт, клетки микроглии нервной системы). В тканях длительность их жизни колеблется от нескольких месяцев до нескольких лет.
Кроме фагоцитоза, моноциты выполняют секреторную и синтетическую функции. Они синтезируют и выделяют ряд медиаторов воспаления: интерлейкины (ИЛ-1, ИЛ-6), интерферон-α, ФНО-α, факторы ангиогенеза, роста фибробластов, ряд прокоагулянтов, белков системы комплемента и др.
Увеличение количества моноцитов в крови: относительное (более 8 %, а для детей раннего возраста выше 10 %) или абсолютное (выше 0,800×109/л — у детей, 0,720×109/л — у взрослых) — моноцитоз. Основными этиологическими факторами моноцитоза являются:
- бактериемия и инфекционное воспаление, вызванное возбудителями, фагоцитируемыми, главным образом, моноцитами (микобактериоз, бруцеллез, сифилис, брюшной тиф, протозойные инфекции, оспа, сыпной тиф, корь, малярия);
- диссеминированный туберкулез, лепра.
С лимфомоноцитарной реакцией протекают сифилис, туберкулез, гистоплазмоз, малярия, трипаносомозы (сонная болезнь).
Неинфекционными причинами моноцитоза являются: неспецифический язвенный колит, хронический гранулематозный колит, некоторые формы аутоиммунного тиреоидита, иммунопатологического цирроза печени. С моноцитозом протекает ряд гемобластозов (хронический миелолейкоз, лимфогранулематоз, острый миелоидный лейкоз). Моноцитоз имеет место при врожденной нейтропении, состоянии регенерации костного мозга после его подавления, а также при действии некоторых лекарственных препаратов.
Уменьшение в крови процентного содержания или абсолютного числа моноцитов — моноцитопении. Они бывают при всех заболеваниях и синдромах, при которых происходит депрессия миелоидного ростка кроветворения (лучевая болезнь, агранулоцитоз, сепсис и т. п.). Транзиторная моноцитопения сопровождает глубокие лейкемоидные сдвиги в картине крови.
Лимфоциты — главные клетки иммунной системы. Они отвечают за формирование специфического иммунитета, осуществляют функцию иммунного надзора в организме, обеспечивают защиту от всего чужеродного, сохраняя генетическое постоянство внутренней среды. Лимфоциты — нефагоцитирующие лейкоциты, не имеют ферментативнорецепторного аппарата фагоцитоза, что используется для дифференцировки лимфоидных и миелоидных клеток-предшественниц.
Различают В-, Т- и NK -лимфоциты.
В -лимфоциты дифференцируются в костном мозге, являются предшественниками плазмоцитов — антителопродуцентов.
Т- лимфоциты образуются из стволовых клеток костного мозга, дифференцируются в тимусе, в результате чего формируются зрелые функционально полноценные Т- клетки, осуществляющие клеточный иммунитет
Выделяют следующие типы Т- лимфоцитов:
- Т-киллеры (обусловливают реакцию отторжения трансплантата и играют определенную роль в противоопухолевом иммунитете);
- Т-хелперы (принимают участие во всех иммунных реакциях — гуморальных и клеточных, продуцируют различные цитокины, необходимые как для гуморального, так и клеточного иммунного ответа, т. е. являются «помощниками» в иммунных реакциях, но сами антител не образуют);
- регуляторные Т-лимфоциты (блокируют процесс продуцирования антител В- клетками, воздействуют на их рецепторы и препятствуют их контакту с антигенами);
- NК - лимфоциты (естественные киллеры) образуются в костном мозге из предшественников лимфоидных клеток; участвуют в неспецифической цитотоксичности по отношению к внутриклеточно расположенным патогенам; проявляют цитотоксичность без предварительной антигенной стимуляции; атакуют аномальные клетки (поврежденные, инфицируемые вирусом, раковые); выделяют цитотоксические гранулы, способные убивать непосредственно или за счет антителозависимой клеточно-опосредованной цитотоксичности.
Состояние, характеризующееся увеличением количества лимфоцитов в крови — абсолютного (более 3000×109/л) или относительного (свыше 40 %), — лимфоцитоз.
Физиологический лимфоцитоз наблюдается на 4–5-й день после рождения (по количеству лимфоциты преобладают над гранулоцитами — «первый перекрест») и продолжается до 4–5 лет, когда происходит выравнивание относительного содержания лимфоцитов и нейтрофилов на уровне 40–45 % («второй перекрест»).
Патологический лимфоцитоз обусловлен иммунным ответом на инфекционный или неинфекционный антиген либо иммуностимулятор. Наблюдается при вирусных инфекциях (герпес, ветряная оспа, свинка, коклюш, опоясывающий лишай, вирусный гепатит и др.), а также при невирусных (болезнь «кошачьих царапин» — доброкачественный лимфоретикулёз, листериоз, токсоплазмоз) и хронически протекающих инфекциях (туберкулёз, сифилис), при некоторых эндокринопатиях (тиреоидизм, микседема, евнухоидизм, акромегалия), при неврастении и других заболеваниях центральной нервной системы, при алиментарной дистрофии. Относительный лимфоцитоз отмечается при брюшном тифе, гриппе, иммунном агранулоцитозе, преимущественно углеводном питании.
Состояние, при котором в периферической крови содержится менее 1,5×109/л лимфоцитов, — лимфопения. Если число лимфоцитов менее 1×109/л, говорят о выраженном иммунодефиците. Лимфопения развивается при угнетении лимфоцитопоэза, ускоренной гибели лимфоцитов, нарушении их миграции или при сочетании этих факторов. Ограничение процессов образования лимфоцитов наступает чаще всего при дефиците белков, например, при голодании, в частности, при квашиоркоре.
|
|
|


