 |
Помощь при кровотечении и травматическом шоке
|
|
|
|
Виды кровотечений
Кровотечение может быть артериальным, венозным, капиллярным и паренхиматозным.
В случае артериального кровотечения кровь - ярко-красного (алого) цвета, бьет из поврежденного сосуда прерывистой струей. Такое кровотечение представляет большую опасность из-за быстрой кровопотери.
При венозном кровотечении кровь - темно-красного цвета, вытекает она непрерывной струей.
В случае капиллярного кровотечения кровь сочится из раны каплями.
Паренхиматозное кровотечение наблюдается при повреждении внутренних органов (печени, почек и др.).
Кровотечение, которое происходит из открытой раны, называют наружным. Кровотечение, при котором кровь вытекает из сосуда в ткани и полости тела (грудную, брюшную и др.), называют внутренним.
Принято различать первичное и вторичное кровотечение. Первичное происходит сразу после травмы. Вторичное кровотечение начинается через определенное время после нее вследствие выталкивания тромба, закупорившего сосуд, или в результате ранения сосуда острыми осколками кости или инородными телами. Причиной вторичного кровотечения могут быть неосторожное оказание первой медицинской помощи, плохая иммобилизация конечности, тряска пострадавшего при транспортировании, развитие в ране нагноения.
Остановка кровотечения
Опасность кровотечения для здоровья и жизни человека определяется количеством излившейся крови, быстротой кровотечения, возрастом пострадавшего, характером сопутствующих поражений и др. Для взрослого человека угрожающей для жизни является кровопотеря 1,5 - 2 л. Кровотечение является основной причиной смерти на поле боя, и поэтому главным мероприятием первой помощи раненым является временная остановка кровотечения.
|
|
|
В случае ранения капилляров, венозных сосудов и мелких артерий кровотечение может останавливаться самопроизвольно в результате закупорки сосуда сгустком крови.
Различают временную и окончательную остановку кровотечения.
Временная остановка кровотечения достигается наложением давящей повязки, прижатием артерии к кости на протяжении, наложением жгута или закрутки (рис. 33).


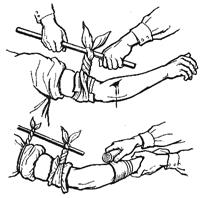
Рис. 33. Способы временной остановки кровотечения:
Окончательная остановка кровотечения производится при обработке хирургами ран в перевязочной и операционной.
При любом кровотечении, особенно при повреждении конечности, поврежденной области следует придать приподнятое положение и обеспечить покой. Это способствует понижению давления крови в кровеносных сосудах, уменьшению в них кровотока и образованию тромба.
Кровотечение из мелких ран и капиллярное удается остановить наложением давящей стерильной повязки. В целях лучшего сдавления сосудов ватно-марлевая подушечка ППИ или стерильная повязка накладывается на кровоточащую рану в виде тампона. Для временной остановки кровотечения на туловище пригоден лишь этот способ, так как другие неприемлемы.
Прижатие артерии на протяжении, т. е. по кровотоку, ближе к сердцу является простым и доступным в различной обстановке способом временной остановки артериального кровотечения. Для этого сосуд прижимают в месте, где та или иная артерия лежит не очень глубоко и ее удается прижать к кости. В указанных точках можно определить пульсацию артерий при ощупывании пальцами (рис. 34).
При кровотечении в области лица и волосистой части головы нужно прижать подчелюстную и височную артерии.


Рис. 34. Способы прижатия артерий головы
В случае кровотечения на шее прижимают сонную артерию к позвоночнику у внутреннего края грудинно - ключично - сосцевидной мышцы.
|
|
|
 Давящая повязка в области шеи накладывается таким образом, чтобы с неповрежденной стороны кровообращение сохранялось (рис. 35).
Давящая повязка в области шеи накладывается таким образом, чтобы с неповрежденной стороны кровообращение сохранялось (рис. 35).



Кровотечение у основания верхней конечности останавливается путем прижатия подключичной артерии в надключичной области. Плечевую артерию прижимают к кости плеча по краю двуглавой мышцы (рис. 36).

Кровотечение в области предплечья и кисти можно остановить при вкладывании в локтевой сгиб валика и максимальном сгибании руки в локтевом суставе (рис. 37).
Артерии голени прижимают в подколенной ямке, предварительно подложив в нее мягкий валик и максимально согнув ногу в коленном суставе. В случае артериального кровотечения в области нижней конечности прижимают бедренную артерию в паху или у внутреннего края четырехглавой мышцы (рис.38).

Для успешной остановки кровотечения артериальный сосуд необходимо сдавливать мякотью двух - четырех пальцев. Такой метод остановки кровотечения применяется как кратковременная мера. Ее необходимо дополнить быстрым наложением жгута.
Наложение жгута является основным способом временной остановки кровотечения на поле боя при ранении крупных артериальных сосудов конечности. Для этого используется резиновый ленточный жгут. Он состоит из резиновой ленты длиной 1 - 1,5 м, к одному концу которой прикреплена металлическая цепочка, а к другому - крючок.
Перед наложением жгут растягивают, затем обматывают им 2 - 3 раза вокруг конечности так, чтобы витки ложились рядом. Концы жгута закрепляют с помощью цепочки и крючка или завязывают узлом (рис.39). 
Жгут накладывают выше раны (ближе к сердцу) непосредственно на одежду, либо место предстоящего наложения жгута обертывают несколькими слоями бинта или другого материала. Важно, чтобы жгут не был наложен чересчур слабо или слишком туго.
При слабом наложении жгута артерии пережимают не полностью и кровотечение продолжается. В связи с тем что вены пережаты жгутом, конечность наливается кровью, кожа ее становится синюшной и кровотечение может усилиться. В случае сильного сдавления конечности жгутом травмируются нервы, что может привести к параличу конечности.
|
|
|
Правильное наложение жгута приводит к остановке кровотечения и побледнению кожи конечности. Степень сдавления конечности жгутом определяется по пульсу на артерии ниже места его наложения. Если пульс исчез, значит, артерия оказалась сдавленной жгутом. Конечность, на которую наложен жгут, следует тепло укутать.
Жгут, который наложен, нельзя держать продолжительное время. Оно не должно превышать 2 часа иначе может наступить омертвение конечности. Поэтому на повязке или на коже делают несмываемым карандашом надпись, указывающую время наложения жгута. Для этой цели можно использовать записку.
Если через 2 часа раненый не доставлен в перевязочную или операционную для окончательной остановки кровотечения, следует временно ослабить жгут. Для этого прижимают пальцами артерию выше места наложения жгута, затем медленно, чтобы поток крови не вытолкнул образовавшийся тромб, жгут распускают на 5 - 10 мин и вновь затягивают его. Временное ослабление жгута таким способом повторяют через каждый час, пока пострадавший не получит хирургическую помощь. За раненым со жгутом необходимо наблюдение, так как жгут может ослабнуть, что приведет к возобновлению кровотечения.
При отсутствии жгута для временной остановки кровотечения можно использовать подручные материалы веревку, ремень, скрученный носовой платок и т. п.
Подручными средствами конечность перетягивают так же как резиновым жгутом, либо делают закрутку, конец которой прибинтовывают к конечности.
Острая кровопотеря
При острой кровопотере у пострадавших отмечаются потемнение в глазах, одышка, головокружение, шум в ушах, жажда, тошнота (иногда рвота), побледнение кожных покровов, особенно конечностей, и губ. Пульс частый, слабый или почти не прощупываемый, конечности холодные. Иногда наблюдается обморок.
В случае повреждения легких, желудочно-кишечного тракта или мочеполовых органов кровь может быть соответственно в мокроте, рвотных массах, испражнениях и в моче.
Большая кровопотеря приводит к утрате пострадавшим сознания. Потеря крови, как уже отмечалось, является основной причиной смерти на поле боя.
|
|
|
При острой кровопотере после остановки кровотечения следует для восполнения недостатка циркулирующей крови ввести в организм большое количество жидкости. Раненым дают пить крепкий чай, кофе, воду. Следует помнить, что при ранении внутренних органов живота пить пострадавшему давать нельзя.
В целях улучшения кровоснабжения мозга и других жизненно важных органов нужно приподнять ноги пострадавшего. Раненого следует согреть.
Кровопотерю восполняют путем переливания раненым крови, плазмы крови, кровезамещающих жидкостей. Им показана дача кислорода.
Травматический шок
Опасным последствием тяжелых ранений и закрытых повреждений является травматический шок. Его развитию способствуют болевая импульсация, кровопотеря, нарушение дыхания, повреждение жизненно важных органов.
В течении травматического шока различают фазы возбуждения и угнетения. Первая фаза кратковременна и часто не фиксируется медицинским персоналом. Этот период наступает вслед за травмой и характеризуется общим возбуждением, страхом пострадавшего, бледностью кожных покровов, нормальным или повышенным артериальным давлением.
В фазу угнетения происходит снижение деятельности всех функций органов и систем. Пострадавший резко заторможен, безразличен к окружающему, кожные покровы бледные и холодные на ощупь, отмечаются цианоз губ, неподвижный взгляд. Пульс частый и слабый, болевые реакции снижены.
В период Великой Отечественной войны 1941 - 1945 гг. шок развивался у 10% раненых. В условиях войны с применением оружия массового поражения возможно увеличение его частоты, которая может составить 20 - 30% от числа пораженных.
Возникновению шока способствуют несвоевременное оказание медицинской помощи, плохая иммобилизация, тяжелые условия транспортирования, перегревание или переохлаждение и другие неблагоприятные факторы.
В целях предупреждения развития травматического шока при оказании первой помощи на поле боя следует быстро остановить кровотечение, произвести при необходимости реанимационные мероприятия, наложить первичную повязку, осуществить иммобилизацию поврежденной области в случае перелома, ввести обезболивающее средство из шприц-тюбика при тяжелых повреждениях, быстро и бережно вынести и осторожно эвакуировать раненых. Важно не допускать их переохлаждения. Если у пострадавшего не повреждены внутренние органы, его следует напоить горячим чаем, водой, дать 50-100 мл водки.
Ранения и повреждения глотки, гортани и трахеи
|
|
|
Ранения и повреждения глотки, гортани и трахеи часто сопровождаются значительным кровотечением, в результате чего кровь попадает в дыхательные пути. Это может вызвать воспаление легких, привести к смерти.
В случае повреждения гортани и трахеи отмечается хриплый голос либо сохраняется лишь шепотная речь. Нередко развивается удушье. При кашле усиливаются боли в области ранения, из раны может выходить воздух. Ранение глотки приводит к нарушению глотания.
Ранения шеи, как правило, вовлекают несколько органов. Кроме того, повреждение магистральных сосудов: сонных артерий, яремных вен - обусловливает массивную кровопотерю и приводит к смерти в течение нескольких минут. Наиболее угрожающие для жизни состояния - это асфиксия (удушье) и кровотечение.
Помощь при повреждениях глотки, гортани или трахеи заключается прежде всего в остановке угрожающего жизни кровотечения и предотвращении удушья. На рану следует наложить стерильную повязку.
В случае скопления крови во рту у пострадавшего, находящегося в бессознательном состоянии, его голову поворачивают набок и рот очищают пальцем, обернутым чистой салфеткой. Язык захватывают через салфетку, вытягивают и прокалывают безопасной булавкой с привязанным к ней бинтом. Прокол языка рекомендуется делать по его средней линии, отступив на 2 - 2,5 см от кончика. Это предотвращает опасность повреждения сосудов. Язык подтягивается вперед к внутренней поверхности зубов и концы бинта завязывают под подбородком. Для предотвращения западения языка и удушья можно ввести в полость рта проволочный или резиновый воздуховод.
Раненых эвакуируют в положении лежа лицом вниз, чтобы в легкие не затекала кровь и слюна.
В случае развития опасного для жизни удушья врачом делается трахеостомия. При этой операции делают разрез трахеи, через который вводится трахеостомическая трубка для прохождения воздуха.
Необходимо следить, чтобы трахеостомическая трубка не забилась слизью и кровью. Для этого через 2 - 3 ч внутреннюю трубку извлекают, очищают и дезинфицируют, стерильную трубку смазывают тонким слоем вазелина и вновь вставляют в наружную трубку.
Чтобы предотвратить высыхание слизистой оболочки трахеи при дыхании через трубку, 3 - 4 раза в сутки в трахею закапывают по 4 - 5 капель подсолнечного или оливкового масла. Кожу вокруг трахеостомы смазывают вазелином, под трубку подкладывают клеенчатый фартук, который меняется по мере загрязнения.
Пострадавшие с повреждением глотки, гортани, трахеи и челюсти не могут самостоятельно принимать пищу. Их питание осуществляется через резиновый зонд, вводимый через нос или рот, с помощью воронки или большого шприца. Когда зонд ввести невозможно, раненым делают питательные клизмы.
Ожоги
Ожогом называется повреждение тканей, возникающее от местного теплового, химического, электрического или радиационного воздействия. В зависимости от вызвавшей ожог причины различают термические, лучевые, световые, химические, электрические и фосфорные ожоги.
Термические ожоги возникают от воздействия высокой температуры. В боевой обстановке они могут наблюдаться от воздействия напалма, других огнесмесей, зажигательных бомб, снарядов, воспламенения одежды и т. п. В мирное время термические ожоги могут быть при неосторожном обращении с огнем, горячей водой, несоблюдении правил техники безопасности на производстве.
В зависимости от глубины поражения тканей различают ожоги четырех степеней:
I степень - характеризуется покраснением и припухлостью кожи, жжением и болью в пораженном участке. Спустя 4 - 5 суток отмечаются шелушение кожи и выздоровление;
2 степень - сопровождается появлением на покрасневшей и отечной коже пузырей, наполненных прозрачной желтоватой жидкостью. Обожженный участок кожи резко болезнен. При разрыве или удалении пузырей видна болезненная поверхность ярко-красного цвета. В случае благоприятного, без нагноения, течения ожог заживает без образования рубцов в течение 10 - 15 суток;
3 степень - может быть с поражением собственно кожи на всю ее толщину (III А степень) либо с поражением всех слоев кожи (III Б степень). На коже образуется струп серого или черного цвета. Омертвевшие участки кожи постепенно отделяются, отмечается нагноение, образуется вяло заживающая рана;
4 степень - проявляется омертвением не только кожи, но и глубжележащих тканей (фасций, мышц, костей).
В случаях ожогов III-IV степени происходит нагноение. Омертвевшие ткани в течение 2 - 3 недель отторгаются. Заживление происходит медленно и требует пересадки кожи. Без этой операции часто образуются грубые рубцы, ограничивающие подвижность суставов и приводящие к инвалидности.
Тяжесть ожогов определяется не только глубиной, но и площадью поражения, исчисляемой обычно в процентах к общей поверхности тела. Небольшие ожоги измеряют ладонью, не касаясь поверхности поражения. Площадь ладони взрослого человека равна примерно 1 % всей поверхности тела.
Площадь ожога можно определить и по «правилу девятки». Согласно этому правилу поверхность головы и шеи составляет 9% площади всего кожного покрова; верхней конечности - 9%; передней поверхности туловища - 18% (9х2); задней поверхности туловища - 18%; поверхность нижней конечности - 18%. Около 1% составляет площадь промежности и половых органов.
При ожогах II-IV степени, превышающих 10 - 15% поверхности тела, а также при ожогах I степени, когда площадь поражения более 30 - 50%, развивается ожоговая болезнь, первоначально проявляющаяся ожоговым шоком.
В случае ожогового шока пострадавший вначале возбужден, жалуется на выраженную боль, затем становится угнетенным. Нередко отмечаются рвота, жажда, слабого наполнения частый пульс. Резко уменьшается, а иногда и полностью прекращается выделение мочи. Ожоговый шок длится примерно 1 - 2 дня. При этом происходит нарушение проницаемости капилляров, выпотевание жидкой части крови в ткани (при ожогах II степени, кроме того, через ожоговую рану). Наблюдаются потеря белков, сгущение крови, нарушение водно-электролитного баланса. Поэтому пострадавшие в первые дни нуждаются во внутривенном введении большого количества белковых и солевых кровезамещающих жидкостей, крови и плазмы. Иногда у обожженных наблюдается отек легких, характеризующийся резкой одышкой, клокочущим дыханием, обильным выделением мокроты, что требует срочного врачебного вмешательства. Обожженные нуждаются в бережном транспортировании, профилактике охлаждения.
В случае обширных и глубоких ожогов у пострадавших наступает тяжелое отравление - ожоговая токсемия, часто развиваются воспаление легких, заболевания различных внутренних органов. Течение ожоговой болезни значительно утяжеляет ее сочетание с лучевой болезнью.
При воздействии раскаленного воздуха или токсических газов и дыма возникают ожоги дыхательных путей, которые часто сочетаются с ожогами лица. Эти ожоги характеризуются затруднением дыхания, одышкой, хриплым голосом, кашлем, бледностью пострадавшего. У таких лиц может развиться дыхательная недостаточность, поэтому за ними необходимо тщательное наблюдение.
В случае воздействия фосфора, содержащегося в газосмесях, происходит его всасывание в кровь и тяжелое отравление организма.
Химические ожоги вызываются кислотами, щелочами, отравляющими веществами кожно-резорбтивного действия, ядовитыми техническими жидкостями. Они также нередко сопровождаются общим отравлением организма при всасывании указанных веществ.
Солнечные ожоги характеризуются, как правило, небольшой глубиной поражения. Обширные солнечные ожоги I и II степени могут привести к развитию шока.
Период острой ожоговой токсемии сменяется ожоговой сеп-тикотоксемией, сопровождающейся нагноением ожоговых ран. Обширные глубокие ожоги часто приводят к ожоговому истощению.
Первая помощь при ожогах должна быть направлена на быстрое прекращение действия высокой температуры или другого поражающего фактора. Нужно срочно погасить горящее обмундирование, для чего следует сорвать его либо окутать горящий участок плотной тканью (шинель, плащ-палатка), прекратив этим доступ воздуха, залить водой.
В случае горения напалма заливание водой не помогает, а попытки стряхнуть его приводят лишь к распространению ожога. Поэтому необходимо сбросить одежду, засыпать горящее место песком или землей. На обожженные участки накладывают асептическую или специальную ожоговую повязку. Приставшие к обожженным участкам остатки одежды не отдирают, пузыри не вскрывают.
При ограниченных ожогах обожженную часть тела погружают на 5 - 10 мин в чистую холодную воду. Ограниченные ожоги I степени протирают спиртом.
Пострадавшим вводят противоболевое средство из шприц-тюбика, кордиамин и эвакуируют их, оберегая от охлаждения.
В случае химического ожога необходимо прежде всего удалить с поверхности тела капли химического вещества с помощью тампона или ветоши и обильно промыть пораженный участок водой. При ожоге щелочью рекомендуется также промывание 2% раствором уксусной или лимонной кислоты. В случае ожогов кислотами применяют 2% раствор натрия гидрокарбоната или раствор мыла.
При воздействии отравляющих веществ соответствующие участки кожи обрабатывают содержимым индивидуального противохимического пакета или сумки противохимических средств.
Мероприятия по спасению жизни пострадавших, находящихся в состоянии клинической смерти
При ранениях, различных травмах, несчастных случаях, тяжелых заболеваниях смерть не наступает мгновенно. Истинной или биологической смерти предшествует переходный период, когда сердечная деятельность и дыхание отсутствуют. Это состояние называется терминальным, при котором прогрессирующие функциональные и метаболические нарушения создают угрозу жизни больного. В зависимости от характера и глубины расстройств жизнедеятельности организма различают три стадии терминального состояния: 1) преагония; 2) агония; 3) клиническая смерть. При своевременном оказании реанимационной помощи стадия клинической смерти может быть обратимой, т. е. возможно оживление больного. После стадии клинической смерти следует биологическая смерть, которая является необратимым состоянием. В этой стадии реанимационные меры безуспешны и бесцельны.
Преагональная стадия характеризуется преобладанием расстройств дыхания и кровообращения. Прогрессирование этих расстройств способствует переходу в следующие стадии терминального состояния. В преагональной стадии больной обычно заторможен, артериальное давление понижено до 60 мм рт. ст. и ниже), пульс на периферических сосудах не определяется или частый малого наполнения, глухие тоны сердца, одышка, бледность или синюшность кожных покровов. Может быть нарушено сознание. Преагональная стадия в зависимости от причины терминального состояния может продолжаться от нескольких минут до многих часов и даже суток. Переходным этапом от преагонии к агонии является терминальная пауза. Она наиболее четко выражена при относительно медленном умирании и проявляется тем, что на фоне учащенного дыхания наступает внезапное прекращение дыхания, угасают роговичные рефлексы, ухудшается кровообращение. Длительность терминальной паузы от 10 - 15 с до 2 - 3 мин. Агональная стадия характеризуется мобилизацией последних адаптационных реакций организма, непосредственно предшествующих смерти. В агональной стадии за счет мобилизации последних энергетических ресурсов организма несколько улучшаются дыхание и кровообращение, особенно в коронарных и мозговых сосудах. В силу этого может повыситься артериальное давление до 70 - 75 мм. рт. ст., временно проясниться сознание. Длительность агональной стадии может быть от нескольких минут до 1 - 2 часов, заканчиваясь прекращением сердечной деятельности и дыхания.
Клиническая смерть - это состояние, переживаемое организмом человека после прекращения функции ЦНС, дыхания и кровообращения, в течение которого в наиболее чувствительных к недостатку кислорода тканях еще не наступили необратимые изменения. Это обусловливает возможность оживления организма как целого и восстановление высших функций ЦНС. После стадии клинической смерти следует биологическая смерть, которая является необратимым состоянием. В течение первых 5 - 6 мин. клинической смерти в тканях головного мозга снижается содержание энергетических веществ. Однако запасы энергетических веществ обеспечивают в течение 5 - 6 мин. сохранение структуры и жизнеспособности большинства нервных клеток, восстановление их функции после оживления, поэтому для спасения жизни пострадавшего надо успеть начать оживление не позднее 4 - 6 мин. - времени, в течение которого кора головного мозга сохраняет жизнеспособность после прекращения кровообращения в организме.
При обычных температурных условиях длительность стадии клинической смерти у взрослого человека, как правило, не превышает 3 - 6 мин. Более благоприятны перспективы реанимации, если срок умирания непродолжителен, а повреждающий фактор не является чрезмерно разрушительным для организма. Продолжительность стадии клинической смерти сокращается при быстром умирании, а при длительном процессе умирания оживление может оказаться невозможным даже через несколько секунд, после наступления клинической смерти. Причины терминального состояния, в том числе клинической смерти, многочисленны и разнообразны. Наиболее частыми причинами терминального состояния являются кровопотеря, гиповолемия, шок (травматический, ожоговый, аллергический и др.), электротравма, асфиксия, утопление, переохлаждение, расстройства кровообращения в связи с нарушением сердечной деятельности, дыхательная недостаточность, инфекция, интоксикация. Нередко несколько причин действуют одновременно.
При развитии клинической смерти возможны два варианта: а) вначале останавливается кровообращение (сердце), а затем угасает дыхание; б) первоначально прекращается дыхание и по мере нарастания гипоксии происходит остановка сердца.
Основными признаками остановки сердца (кровообращения) являются:
1) потеря сознания через 10 - 12 секунд после остановки сердца;
2) прекращение дыхания - оно приобретает агональный характер после остановки сердца и останавливается через 20 - 30 секунд, но возможна и первичная остановка дыхания;
3) отсутствие пульсации магистральных сосудов - признак ранний, но не всегда своевременно выявляемый;
4) отсутствие сердечных тонов;
5) судороги, появляющиеся одновременно с потерей сознания или через несколько секунд (обычно этот признак улавливается окружающими);
6) расширение зрачков - через 20 - 30 секунд после остановки сердца;
7) изменение окраски кожных покровов - бледность или цианоз.
При клинической смерти реанимационные меры носят стандартный характер независимо от причины умирания. Успешная реанимация возможна лишь в случаях, где причина терминального состояния может быть устранена. К такого рода случаям относится терминальное состояние, вызванное асфиксией, кровопотерей, электротравмой, утоплением, рефлекторной остановкой сердца, нарушением ритма сердечных сокращений и др. Однако при возникновении терминального состояния, особенно клинической смерти, часто невозможно сразу установить, устранима или нет его причина. В таких случаях возможность оживления выясняют в процессе проведения реанимации, которую начинают немедленно по прибытии на место происшествия.
При оказании помощи раненым и пострадавшим необходимо соблюдать следующие правила:
а) по возможности устранить причину, вызвавшую смерть, однако не терять времени на длительное прощупывание пульса, выслушивание тонов сердца, если есть сомнение в их наличии, поскольку это неизменно ведет к нерациональному расходованию крайне ограниченного бюджета времени, отпущенного на своевременное начало реанимации;
б) не терять хладнокровия и действовать планомерно.
Основными реанимационными (направленными на оживление организма) мероприятиями являются: искусственная вентиляция легких (искусственное дыхание) и закрытый массаж сердца. Они позволяют восстановить дыхание и кровообращение.
Вначале необходимо обеспечить проходимость дыхательных путей. Восстановления и поддержания проходимости дыхательных путей достигают укладыванием больного на спину и «выполнением так называемого тройного приема, включающего запрокидывание головы, выдвигание нижней челюсти вперед и раскрытие рта (рис. 40).
Этот прием обеспечивает смещение передней группы мышц шеи и корня языка кпереди, что восстанавливает проходимость глотки. Облегчает поддержание проходимости дыхательных путей подкладывание небольшого валика под спину больного на уровне лопаток (рис. 41).

Если в ротовой полости или в глотке оказываются инородные тела, кровь или рвотные массы, их необходимо удалить пальцем, обернутым марлей, платком, тканью. При наличии отсасывателя используют его. Если после обеспечения проходимости воздухоносных путей дыхание не восстанавливается, немедленно начинают искусственную вентиляцию легких (ИВЛ). ИВЛ в процессе реанимации осуществляют простейшими методами: «рот в рот» или «рот в нос». При этом оказывающий помощь находится сбоку от больного, делает глубокий вдох, а затем с силой выдыхает воздух в дыхательные пути больного, плотно прижав свои губы к его губам непосредственно либо через платок или марлю, зажав его нос своей щекой или пальцем. Выдох происходит пассивно (рис. 42).
При использовании метода «рот в нос» выдыхаемый воздух вдувают через нос, зажав рот больного. Для удобства и эффективности проведения ИВЛ можно использовать воздуховод или трубку дыхательную (S-образная, ТД-1.02).
Имеющийся на оснащении воздуховод представляет собой плотную резиновую S-образную трубку с круглым щитком посредине (рис. 43).

Рис. 42. Искусственное дыхание «изо рта в рот».
Воздуховод сначала вводят между зубами выпуклой стороной вниз, а затем поворачивают указанной стороной вверх и продвигают к языку до его корня. Язык оказывается прижатым воздуховодом ко дну полости рта.
После этого, сжимая нос пострадавшего с обеих сторон большими и указательными пальцами, придавливают щиток воздуховода ко рту. Другими пальцами обеих рук поднимают подбородок вверх. Оказывающий помощь делает глубокий вдох, берет в рот мундштук воздуховода и вдувает через него воздух. Это сопровождается подъемом грудной клетки пострадавшего. При выпускании трубки изо рта спасателя грудная клетка спадает и происходит выдох (рис. 44).

Рис. 43. Трубка (воздуховод) для проведения искусственного
дыхания «изо рта в рот»
При наличии на месте происшествия необходимого оснащения предпочтение следует отдать на этой стадии оживления ручным аппаратам ИВЛ (АДР-1200, ДП-11) (рис. 45). При начале реанимационных мероприятий делают 2-3 вдувания воздуха и проверяют наличие пульсации сонных артерий. Если эти вдувания не приводят к восстановлению самостоятельного дыхания и

Рис. 44. Дыхание с помощью S-образной трубки
восстановлению или усилению сердечной деятельности, начинают массаж сердца, сочетая его с ИВЛ. Эффективность ИВЛ контролируют по экскурсиям грудной стенки. Вдувать большой объем воздуха нецелесообразно, так как это не увеличивает эффективность ИВЛ, а только способствует попаданию воздуха в желудок и раздуванию его. При попадании большого количества воздуха в желудок его опорожняют при помощи зонда. ИВЛ осуществляют с частотой 15 вдуваний в минуту.

Рис. 45. Дыхание с помощью маски и дыхательного мешка
Для поддержания кровообращения необходимо проводить непрямой массаж сердца (рис. 46). Для этого больного следует уложить на спину на твердой поверхности (земля, пол, каталка, щит, специальная подкладка на койке). Оказывающий помощь находится с любой стороны от него и кладет кисть ладонной поверхностью на нижнюю треть грудины на 2-3 сантиметра выше основания мечевидного отростка так, чтобы поперечная ось кисти соответствовала продольной оси грудины. Ладонь второй руки накладывают на тыл первой, чтобы усилить давление. Надавливание на грудину производят ладонной поверхностью кисти, причем пальцы ее не должны касаться поверхности груди.
Давление на грудину осуществляют толчком строго вертикально выпрямленными в локтевых суставах руками, главным образом, за счет тяжести тела оказывающего помощь. При этом делают толчки (60-80 в мин) с таким усилием (30-40 кг), чтобы у взрослого грудина смещалась в сторону позвоночника на 4-5 см, после чего быстро прекращают давление, не отрывая рук от грудины. При нажатии на грудину сердце сдавливается между ней и позвоночником, а кровь из его камер поступает в сосуды большого и малого круга кровообращения. В период прекращения надавливания кровь пассивно заполняет камеры сердца.
Во избежание переломов ребер нельзя смещать руки с грудины и надавливать на ребра. Смещение рук при массаже ниже или выше рекомендуемой точки может привести к переломам грудины.
Успех реанимации в немалой степени зависит не только от раннего ее начала, но и от строгой координированности действий лиц, оказывающих помощь. Если на месте происшествия оказывается один, кто может обеспечить помощь, то он проводит реанимационные мероприятия, чередуя 2 вдоха с 15 толчками массажа сердца. В случаях, когда оказывающих помощь 2 и более, один из них берет роль старшего и координирует действия остальных (рис. 47). При этом один обеспечивает проходимость дыхательных путей и ИВЛ, а также контролирует эффективность массажа сердца. Второй осуществляет массаж сердца, делая 5 толчков массажа на одно вдувание воздуха. При этом следует обеспечить согласованность: толчок при массаже сердца производится сразу же после окончания очередного вдувания воздуха при ИВЛ, а вдувание начинается сразу после окончания 5-го нажатия на грудину при массаже сердца. Во время вдувания массаж сердца приостанавливают. В связи с тем, что массаж сердца и ИВЛ методом «рот в рот», «рот в нос» утомительны для оказывающих помощь, то в зависимости от самочувствия они должны периодически меняться местами.

Рис. 46. Непрямой массаж сердца.

Рис. 47. Искусственное дыхание и непрямой массаж сердца
Об эффективности массажа сердца и ИВЛ в процессе реанимации свидетельствуют следующие признаки:
а) отчетливая пульсация магистральных артерий (сонная, подвздошная);
б) сужение зрачков и восстановление глазных рефлексов;
в) нормализация окраски кожных покровов;
г) восстановление самостоятельного дыхания;
д) восстановление сознания при своевременно начатой реанимации.
При необходимости массаж сердца и ИВЛ продолжают непрерывно во время транспортировки больного в лечебное учреждение.
Начав реанимацию, нужно обязательно остановить наружное кровотечение, если оно возникает, любым доступным методом (жгут, пальцевое прижатие сосуда, давящая повязка). Во время реанимации для увеличения притока венозной крови к сердцу и улучшения мозгового кровотока, особенно при кровопотере, целесообразно приподнять ноги или вообще придать больному положение с опущенным головным концом.
Четких и ранних критериев перехода клинической смерти в биологическую нет. Абсолютно достоверными признаками наступления биологической смерти являются: окоченение мышц и трупные пятна, однако они появляются поздно. В сомнительных случаях можно ориентироваться на 30-минутный от начала проведения период безуспешной реанимации.
Глава 8. Современная система лечебно - эвакуационных мероприятий
Введение. В условиях крупномасштабной войны с применением современных средств вооруженной борьбы, в т.ч. включая оружие массового поражения, вследствие уничтожения лечебно-профилактических учреждений, запасов медицинского имущества и выхода из строя медицинского персонала в очагах поражения, как правило, будет отсутствовать возможность для оказания на месте исчерпывающей медицинской помощи пораженным. Поэтому в целях оказания полноценной медицинской помощи пораженному населению и осуществления стационарного лечения планируется его эвакуация в лечебные учреждения ГО здравоохранения, разверну
|
|
|


