 |
Проекционная линия n. tibialis проходит от середины подколенной ямки к середине расстояния между медиальной лодыжкой и ахиловым сухожилием.
|
|
|
|
Оперативные доступы к n. tibialis на голени аналогичны доступу предложенным для перевязки a. tibialis posterior, т.е. разрезы проводят по линии, соединяющей точку, расположенную на 1 см кзади от медиального края tibia (вверху) с срединой расстояния между медиальной лодыжкой и ахиловым сухожилием (внизу).
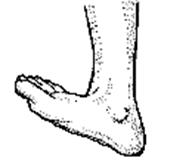
Рис.19. Схема положения конечности при повреждении n. tibialis.
ТРАХЕОСТОМИЯ (TRACHEOSTOMIA).
Трахеостомия – операция вскрытия трахеи с последующим введением в ее просвет канюли с целью восстановления доступа воздуха в легкие при непроходимости верхних дыхательных путей. Это операция, которую должен иметь произвести врач любой специальности, потому что состояние больного в ряде случаев требует срочного вмешательства и может быть даже в бытовых условиях (дома, на улице, в лесу и т.д.).
Показания к трахеостомии.
1. Инородные тела дыхательных путей при невозможности удаления их при прямой ларингоскопии и трахеобронхоскопии;
2. Нарушение дыхания при ранениях и закрытых травмах гортани и трахеи;
3. Острые стенозы гортани при инфекционных заболеваниях (дифтерия, корь, сыпной и возвратный тиф, рожа);
4. Острый стеноз гортани при неспецифических воспалительных заболеваниях (абсцедирующий ларингит, ложный круп, ангина);
5. Стенозы гортани при специфических инфекционных гранулемах (туберкулез, сифилис, склерома и др.);
6. Сдавление колец трахеи извне увеличенной щитовидной железой, воспалительными инфильтратами, аневризмой;
7. Стенозы гортани, вызванные злокачественными и доброкачественными опухолями;
8. Стенозы после химических ожогов слизистой оболочки трахеи (парами кислот, уксусной эссенции, каустической содой, отравляющими веществами и т.д.);
|
|
|
9. Острый аллергический отек гортани;
10. Необходимость подключения аппаратов искусственного дыхания, искусственной вентиляции легких, управляемого дыхания:
а) при нарушении дыхания в результате черепно-мозговых травм;
б) лечения или предупреждения острой дыхательной недостаточности и послеоперационных пневмоний при операциях на сердце, легких и брюшной полости;
в) при отравлении барбитуратами;
г) при ожоговой болезни.
Трахеостомия нередко является предварительной операцией перед хирургическим вмешательством в челюстно-лицевой области, в ряде случаев для проведения наркоза через трахеостому.
В зависимости от уровня вскрытия трахеи по отношению к перешейку щитовидной железы различают 3 вида трахеостомии: верхнюю, среднюю, нижнюю.
При верхней трахеостомии рассекают 2-3 – е кольца трахеи или в промежутке между этими кольцами выше перешейка щитовидной железы. При нижней трахеостомии рассекают 4-5 – ое кольца трахеи ниже перешейка щитовидной железы. При средней трахеостомии перешеек щитовидной железы пересекают и вскрывают 3-4 – ое кольца трахеи.
Особенности трахеостомии у детей.
При выполнении трахеостомии у детей необходимо учитывать ряд возрастных топографо-анатомических особенностей. Шея у детей относительно короткая и широкая, гортань располагается высоко и обладает значительной подвижностью. Трахея имеет эллипсовидную форму, хрящи ее мягкие, тонкие, обладают малой упругостью. Трахея у детей отклонена вправо от средней линии; в нижнем отделе к трахее прилежит вилочковая железа. Щитовидная железа у детей большого размера, располагается относительно высоко, перешеек широкий, верхний край его лежит на уровне перстневидного хряща, - нижний на уровне 5-6 – го колец трахеи. Висцеральный листок 4 фасции шеи сильно и прочно фиксирует перешеек щитовидной железы к трахее.
|
|
|
С учетом топографо-анатомических особенностей, у детей рекомендуется делать только нижнюю трахеостомию.
В бытовых условиях, при быстро нарастающем стенозе и тяжелой стадии асфиксии производят крикотомию, коникотомию или крикоконикотомию. В этих случаях больные теряют чувствительность, поэтому оперируют без анестезии, используя любые режущие инструменты, без их стерилизации.
Операция требует специального инструментария (рис. 5): набор трахеостомических канюль, однозубых острых крючков, расширителя трахеи.
Положение больного на спине с валиком под лопатками; голова находится в строго срединном положении и запрокинута назад.
Чаще пользуются местной анестезией, иногда наркозом. В случае тяжелой асфиксии оперируют без обезболивания.
Осложнения при трахеостомии.
При трахеостомии возможны осложнения:
1) ранение кровеносных сосудов;
2) потеря ориентировки в ране, уклонение в сторону от трахеи. Описаны примеры ранения сосудов основного пучка шеи;
3) возникновение внутритканевой эмфиземы при создании в трахее отверстия больше поперечника трубки;
4) перегиб кольца трахеи и в дальнейшем некроз его участка при создании отверстия в трахее, тесного для трубки;
5) удушение или аспирационная пневмония в результате затекания крови в дыхательную трубку при плохом гемостазе;
6) введение трубки под отслоенную дифтерийную пленку или отделенную слизистую оболочку трахеи.
ВЕРХНЯЯ ТРАХЕОСТОМИЯ.
Кольца трахеи рассекают выше перешейка щитовидной железы. Хирург располагается справа от больного. Разрез длиной 4—6 см делают по средней линии шеи от кадыка вниз. Рассекают кожу, подкожную клетчатку, поверхностную фасцию. Расположенную у средней линии v. mediana соlli смещают в сторону или перерезают после перевязки. Шейный апоневроз рассекают по желобоватому зонду, тупо раздвигают mm. sternohyoidea, sternothyreoidei и разводят крючками в стороны. В поперечном направлении пересекают фасцию, являющуюся связкой, фиксирующей перешеек щитовидной железы к перстневидному хрящу.

Рис. 20. Трахеостомия (верхняя).
А — разрез кожи по средней линии шеи; Б — в раскрытой ране видна средняя линия шеи; В — внутреностная фасция рассекается поперечным разрезом под перстневидным хрящом; Г — трахея взята на крючки, рассечены ее кольца;
|
|
|
Д — первый момент введения трубки; Е — трубка введена в трахею.
Инструменты для трахеостомии: 1 — острый крючок; 2 — расширитель трахеи; 3 — трахеостомическая канюля; 4 — внутренняя трубка канюли.
Перешеек железы отводят вниз тупым крючком; обнажают кольца трахеи. Однозубыми крючками фиксируют трахею, для чего вкалывают в нее два крючка по бокам от средней линии или одним крючком подхватывают перстневидный хрящ.
Хирург берет в правую руку скальпель, укладывая на боковую поверхность лезвия указательный палец с таким расчетом, чтобы свободным от пальца был лишь кончик ножа протяжением не более 1 см. Это делается для того, чтобы случайно не рассечь заднюю стенку трахеи. Острие ножа должно быть направлено в сторону перстневидного хряща, иначе возможно ранение перешейка железы. Быстрым движением скальпеля рассекают 2—3 кольца трахеи. При продольном рассечении трахеи нарушается целостность хрящей, что в дальнейшем может привести к рубцовой деформации и развитию стеноза трахеи. Поперечное рассечение (на ½ диаметра) трахеи между кольцами по Воячеку менее травматично, но есть опасность повреждения возвратных гортанных нервов.
В раскрытую трахеорасширителем рану трахеи вводят трахеостомическую канюлю. Во избежание введения канюли в подслизистый слой или отслойки слизистой, при введении канюли щиток ее вначале должен находиться в сагиттальном направлении. Только после того как конец канюли войдет в трахею, щиток ее переводят во фронтальную плоскость и канюлю свободно проводят кзади и вниз, достигают щитком уровня кожи. При правильном положении канюли дыхание приобретает характерный свистящий оттенок, становится ровным, асфиксия устраняется. Проведя гемостаз, рану зашивают 2—3 швами. Канюлю фиксируют полосками марли, подвязанными к ушкам ее щитка и обведенными вокруг шеи.
НИЖНЯЯ ТРАХЕОСТОМИЯ.
Хирург располагается слева от больного. Кольца трахеи рассекают ниже перешейка щитовидной железы. Разрез длиной 6—8 см делают по средней линии от грудинной вырезки вверх. Рассекают кожу, подкожную клетчатку, поверхностную фасцию и собственную фасцию шеи. В надгрудинном клетчаточном пространстве тупым путем смещают вниз arcus venosus juguli, защищая ее крючком. По зонду рассекают следующую фасцию шеи и края ее разреза вместе с длинными мышцами гортани крючками разводят в стороны. Клетчатку перед трахеей проходят тупым путем, смещая в сторону а. и v.
|
|
|
thyreoidea ima. Ранение этих сосудов, особенно артерии, вызывает сильное кровотечение. К нижнему углу раны может прилежать tг. bгасhio-серhalicus, повреждение которого бывает смертельным. Дальнейшая тактика хирурга ничем не отличается от описанной выше.
Канюлю оставляют в трахее, пока не ликвидируются явления, вызывающие затруднение дыхания. При закупорке канюли слизью ее очищают, извлекая лишь внутреннюю трубку. После извлечения канюли рану обычно не зашивают, она закрывается самостоятельно. Выполняя трахеостомию, Бьерк предлагает выкраивать из передней стенки трахеи прямоугольный лоскут с основанием у каудального полюса. Отверстие в трахее должно быть ниже кожного разреза, иначе трубка будет давить на перепончатую часть трахеи. Свободный край лоскута подшивают к коже: это предотвращает западание канюли в предтрахеальную клетчатку, позволяет больному дышать без канюли. Подчеркиваем, что при узкой трахее у детей метод неоправдан.
ПРОКОЛ (ПУНКЦИЯ) СУСТАВОВ.
Прокол сустава производят с целью выяснения характера содержимого полости сустава (гной, кровь), для эвакуации патологической жидкости, для введения антибиотиков.
С целью обезболивания зоны прокола применяют 0,5% раствор новокаина, который вводят с помощью тонкой иглы. Перед проколом сустава проводят подготовку инструментария, рук хирурга и операционного поля, как при проведении всякого хирургического вмешательства. Необходимо помнить о том, что суставы восприимчивы к инфекции, так как суставная жидкость является как бы питательной средой для развития микрофлоры, поэтому воспаление суставов часто протекает с септическими явлениями.
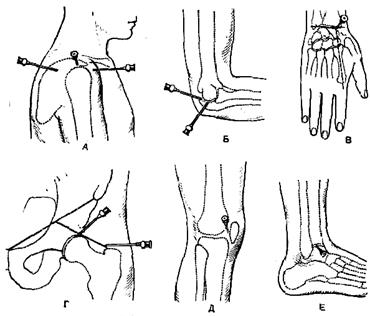
Рис. 21. Пункция суставов конечностей.
А — места прокола на передней, боковой и задней поверхностях плечевого сустава;
Б — места прокола локтевого сустава;
В — место прокола лучезапястного сустава;
Г — места прокола спереди и снаружи тазобедренного сустава;
Д — место прокола коленного сустава (снаружи);
Е — место прокола голеностопного сустава (снаружи).
Кожу в месте прокола сдвигают в сторону, чем достигается искривление раневого канала при возвращении кожи на свое место после окончания пункции. На шприц надевают толстую иглу (иногда пользуются даже тонким троакаром) и вводят ее в полость сустава. В момент попадания иглы в сустав исчезает сопротивление, которое отмечалось во время прохождения через мягкие ткани. После извлечения иглы место прокола следует заклеить коллодием или пластырем. Схема пункций суставов представлена на рис. 21.
|
|
|
Прокол плечевого сустава. Спереди иглу вводят под клювовидный отросток лопатки и продвигают кзади между ним и головкой плечевой кости на глубину 3—5 см. Снаружи можно попасть в сустав, проводя иглу между плечевым отростком лопатки и головкой плечевой кости снаружи внутрь и книзу. Сзади иглу вкалывают в ямку, образованную плечевым отростком лопатки и задним краем дельтовидной мышцы, проводят ее снизу вверх и кпереди, нацеливая на клювовидный отросток, на глубину 4—5 см.
Прокол локтевого сустава. Предплечье сгибают в локтевом суставе под прямым углом. Иглу вкалывают снаружи между наружным мыщелком плеча и локтевым отростком и продвигают в полость сустава над головкой лучевой кости. Для пункции верхнего заворота сустава прокол иглой делают над верхушкой оleсгаnon и следуют вниз и кпереди.
Прокол лучеза п ястного сустава делают на тыле кисти. Проекция сустава соответствует линии, соединяющей шиловидные отростки локтевой и лучевой костей. Пунктируют сустав в точке пересечения указанной линии с линией, являющейся продолжением второй метакарпальной кости. Игла проникает в сустав между сухожилиями длинного разгибателя большого пальца и собственного разгибателя II пальца.
Прокол тазобедренного сустава. Иглу продвигают во фронтальной плоскости снаружи внутрь над верхушкой большого вертела бедра по направлению к вертлужной впадине. Можно произвести пункцию и с передней поверхности бедра. Большой вертел и середину пупартовой связки соединяют линией, середина которой соответствует головке бедренной кости. Иглу вкалывают в этой точке под прямым углом к коже и направляют затем вглубь и кнутри.
Прокол коленного сустава. Иглу вводят с наружной или внутренней стороны надколенника на уровне середины его высоты, проникая между его задней поверхностью и передней поверхностью нижнего метафиза бедра. Верхний заворот пунктируют, проводя иглу под верхний полюс надколенника.
Прокол голеностопного сустава. Иглу вкалывают на 1,5—2 см выше и кнутри от верхушки наружной лодыжки. Иглу при горизонтальном положении с некоторым наклоном вниз проводят спереди назад и медиально между наружной лодыжкой и сухожилием общего длинного разгибателя пальцев. Попасть в полость сустава можно и с медиальной стороны. Для этого иглу вкалывают на 1 ем выше верхушки внутренней лодыжки. Игла проходит между внутренней лодыжкой и сухожилием передней большеберцовой мышцы.
ПУНКЦИЯ ПОЛОСТИ ПЛЕВРЫ.
Пункция, или прокол, полости плевры выполняется с целью диагностики, удаления жидкости или воздуха, введения лекарственных растворов или воздуха с лечебной целью. Во время манипуляции больной сидит, полусидит или лежит на здоровом боку в зависимости от его клинического состояния.
|
|
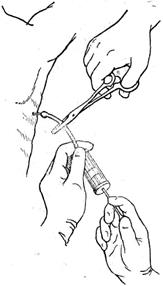
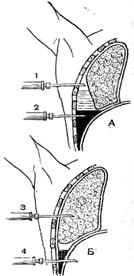
Рис. 22. Плевральная пункция.
Игла введена в полость плевры. А и Б — примеры неудавшейся пункции:
1 — игла находится над уровнем жидкости; 2 — игла попала в отложения фибрина; 3 — игла прошла в легкие; 4 — игла проникла в брюшную полость.
Обезболивание: местная анестезия.
Техника операции. Прокол производят насаженной на шприц иглой длиной 5—8 см, диаметром 0,5—1 мм (рис. 7). Выбор места пункции зависит от цели пункции и расположения патологического очага. При свободном выпоте ее проводят в седьмом — восьмом межреберье в пределах между задней подмышечной и лопаточной линией, ориентируясь на реберно-диафрагмальный синус плевры. Иглу проводят на уровне верхнего края ребра, так как вдоль нижнего его края проходят сосуды и нервы межреберного промежутка. Учитывая подвижность грудной клетки, перед введением иглы кожу фиксируют к верхнему краю ребра указательным пальцем левой руки. Перпендикулярно к коже иглу ведут вглубь до ощущения свободной полости. При проведении троакара кожу на месте прокола предварительно надсекают скальпелем. Пункция может быть неудачной, если игла находится выше уровня жидкости, в легочной ткани, если игла, проколов диафрагму, вошла в брюшную полость. При удалении жидкости (гной, кровь) на канюлю иглы надевают тонкую резиновую трубку длиной 10 см, которую пережимают зажимом Кохера или Бильрота. После проведения иглы через межреберье в полость плевры в свободный конец резиновой трубки вставляют конец шприца, снимают зажим и обратным движением поршня всасывают в шприц содержимое полости плевры. Когда шприц заполнится жидкостью, резиновую трубку вновь пережимают, шприц снимают и освобождают от содержимого. Эту процедуру можно отсасывать с помощью шприца или специального аппарата Потена, состоящего из стеклянной банки с искусственно создаваемым разреженным пространством.
Для постоянного оттока жидкости из полости плевры может быть использована дренажная система по Бюлау, представляющая собой резиновую трубку, проведенную через седьмое или восьмое межреберье, к которой присоединяется отсасывающая система. При активной пункции удалять можно не больше 1 литра жидкости из-за возможности развития коллапса.
ПУНКЦИЯ ПОЛОСТИ ПЕРИКАРДА.
Пункцию полости перикарда производят при ранении сердца. При этом она является эффективным способом оказания первой помощи при развитии тампонады сердца.
Клинически установлено, что быстрое накопление даже незначительного количества крови (до 200 мл) в полости перикарда может привести к механической блокаде сократительной способности миокарда.

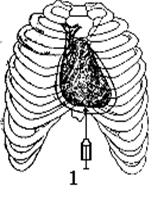
Рис. 23. Пункция перикарда: 1 – место вкола иглы.
Под местной анестезией 0,25% раствором новокаина в положении больного полусидя, иглу вкалывают в углу под мечевидным отростком строго по срединной линии и продвигают иглу снизу вверх на глубину около 4 см, а затем ее острие направляют несколько кзади и проникают в полость перикарда (способ Марфина). Пункцию перикарда можно проводить в 6 межреберье, слева от грудины (способ Делорма и Миньона).
ВАГОСИМПАТИЧЕСКАЯ БЛОКАДА ПО А. В. ВИШНЕВСКОМУ.
Операцию проводят для предупреждения плевропульмонального шока, возникающего при ранениях грудной клетки и сложных операциях на органах грудной полости.
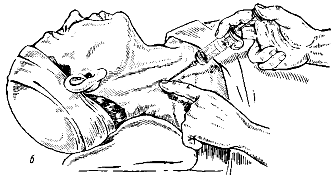
Рис. 24. Вагосимпатическая блокада по Вишневскому.
Положение больного на спине, голова отведена в противоположную сторону, рука на оперируемой стороне оттянута вниз.
Техника операции. Указательный палец левой руки устанавливают на середине протяжения заднего края грудино-ключично-сосцевидной мышцы и при надавливании фиксируют его на поперечном отростке позвонка. Этот прием позволяет отвести кнутри сосудисто-нервный пучок шеи. После инфильтрации раствором новокаина кожи иглу длинной 10-12 см вводят по пальцу в ткани до ощущения кости. С продвижением иглы непрерывно нагнетают раствор новокаина, что создает обезболивание и смещение инфильтратом кровеносных сосудов. После ощущения контакта с позвоночником иглу оттягивают на 1-2 мм. Обратно. Убедившись, что в шприц не поступает кровь, вводят 40-50 мл. 0,25 % раствора новокаина. Введенный раствор растекается по предпозвоночной фасции и блокирует блуждающий, симпатический, а иногда и диафрагмальный нервы. При успешном выполнении блокады возникает гиперемия лица и белковой оболочки глаза, нередко появляется синдром Клода-Бернара-Горнера: сужение зрачка, сужение глазной щели и западение глазного яблока.
ПУНКЦИЯ БРЮШНОЙ ПОЛОСТИ.
П о к а з а н и я. Аспирация содержимого брюшной полости, наложение пневмоперитонеума с диагностической целью (патология диафрагмы), удаление асцитической жидкости, введение лекарственных веществ.
Т е х н и к а. Прокол передней стенки брюшной полости при асците обычно производится по срединной линии на середине расстояния между пупком и лобком, при положении больного сидя или на середине расстояния между пупком и передней верхней остью подвздошной кости (линия Монро-
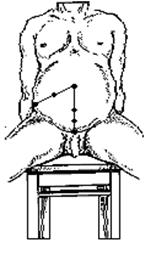
Рис. 25. Пункция брюшной полости.
Рихтера), при положении больного лежа. Мочевой пузырь перед манипуляцией следует опорожнить, чтобы не ранить его.
Кожа в области прокола обрабатывают спиртом или 5 % раствором йода и обезболивают 0,5% раствором новокаина (10-20 мл.). Сделав внутрикожный желвак раствором новокаина, в его центре делают острым скальпелем насечку кожи.
Оператор берет троакар правой рукой, захватывая его всеми пальцами. Указательный палец протягивают по троакару к острию до уровня, достаточного для прохождения толщи брюшной стенки. Попадание троакара в брюшную полость ощущается по отсутствию сопротивления со стороны стенки живота и незамедлительному истечению жидкости по извлечении его стилета.
В целях предупреждения коллапса опорожнение брюшной полости от жидкости производят постепенно, с периодическим закрыванием отверстия канюли пальцем, с измерением артериального давления. Одномоментно можно удалять не более 10 литров жидкости. На протяжении пункции живот больного стягивают полотенцем, располагая одно выше троакара, а другое – ниже его, что ускоряет истечение оставшейся жидкости. После извлечения стилета, на ранку накладывают скобку или зашивают одним швом. В случаях внезапного прерывания тока жидкости, вызываемого закупоркой отверстия канюли сальником или стенкой кишки, следует повернуть канюлю и осторожно передвинуть на другое место. Если это не помогает, то через отверстие в канюли вводят катетер и кончиком его отстраняют сальник или кишку.
Осложнения. Повреждения кишок. Коллапс. Ранение мочевого пузыря.
ПАРАНЕФРАЛЬНАЯ БЛОКАДА ПО ВИШНЕВСКОМУ.
Для выполнения паранефральной блокады вводится 60 – 100 мл. 25% раствора новокаина. Блокада может производиться с двух сторон.
Показаниями паранефральной блокады являются: почечные и печеночные колики, панкреатит, перитонит, дискенезия желчных путей, холецистит, динамическая кишечная непроходимость, облитерирующие заболевания артерий нижней конечностей.
Само название блокады — поясничная паранефральная — свидетельствует о том, что конечной целью блокады должна быть посылка новокаина в область паранефральной клетчатки, где раствор, распространяясь вокруг почки (рис. 139, а), может блокировать нервные узлы и стволовые проводники вегетативной нервной системы (печеночное, околопочечное сплетение, солнечное сплетение, чревные нервы пр.). Последовательно игла должна пройти через кожу с подкожной клетчаткой, пояснично-спинную фасцию, мышечные волокна крестцово-остистой мышцы, сухожилие внутренней косой мышцы живота, поперечную мышцу, фасцию квадратной мышцы и внедриться в забрюшинную клетчатку.
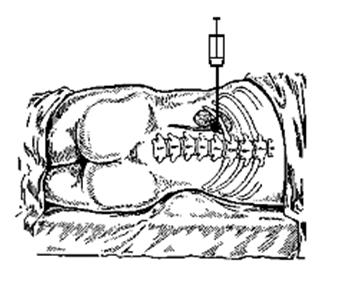
Рис. 26. Поясничная блокада.
Техника блокады. Больной лежит на боку. Если блокаду делают слева, то больной лежит на правом боку. Под поясничную область подкладывают валик, правая нога находится в согнутом положении в колене, левая вытянута. Правая рука кладется под голову, левая — за голову. Врач, выполняющий блокаду, стоит сзади больного. После обработки спиртом и йодом кожных покровов поясничной области левым указательным пальцем отыскивают место, где палец легко проваливается в глубь тканей, в углу, образуемом XII ребром и наружным краем мышцы выпрямляющей позвоночник. В этом месте делают кожный желвак тонкой иглой. Черезполученный кожный желвак длинной иглой на шприце делают прокол. Иглу вводят медленно. Впереди иглы предпосылают раствор.
При прохождении через мышечный слой игла ощущает некоторое сопротивление тканей. После прокола квадратной мышцы и фасции она «проваливается» в слой околопочечной клетчатки, II тогда раствор начинает поступать свободно. Шприц снимают. Из отверстия иглы раствор не должен вытекать обратно. Он свободно должен уходить вглубь, выполняя паранефральное пространство. Если из иглы вытекает каплями раствор, то игла еще не попала в это пространство. Если из иглы начинает капать каплями кровь – это означает, что кончиком иглы проколота паренхима почки. Иглу следует в этом случае оттянуть назад. По окончании блокады иглу вынимают между двумя пальцами, прижимающими покровы. Место вкола смазывают йодом и на сутки накладывают наклейку.
После блокады, выполненной в поликлинике, больной должен полежать в течении получаса.
ПРОКОЛ (ПУНКЦИЯ) МОЧЕВОГО ПУЗЫРЯ.
|
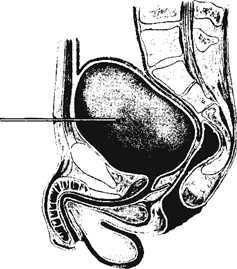
Прокол мочевого пузыря делают для его опорожнения при острой задержке мочи и невозможности катетеризации.
Рис. 27. Пункция мочевого пузыря.
Техника операции. Иглу длиной 10—12 см вкалывают по средней линии живота на 2 ом выше лонного сочленения и направляют перпендикулярно к поверхности кожи. Прободая стенку живота, игла на глубине 6—8 см проникает в мочевой пузырь. После опорожнения пузыря иглу извлекают, место вкола смазывают настойкой йода.
Список литературы:
1. Большаков О.П., Семенов Г.М. Оперативная хирургия и топографическая анатомия. Практикум. С.-Петербург, 2001.
2. Гудимов В.С. Практикум по топографической анатомии. Минск. 1991.
3. Кованов В.В. Оперативная хирургия и топографическая анатомия. Атлас. М., 1995.
4. Котович Л.Е., Леонов С.В. Техника выполнения хирургических операций. Справочник. Минск, 1985.
5. Островерхов Г.В. Оперативная хирургия и топографическая анатомия. М., 1995.
6. Сергиенко В.И., Петросян Э.А. Учебно-методическое пособие по топографической анатомии и оперативной хирургии для лечебных факультетов. М., 2001.
7. Сергиенко В.И., Петросян Э.А. Учебно-методическое пособие по топографической анатомии и оперативной хирургии для педиатрических факультетов. М., 2001.
8. Сергиенко В.И., Петросян Э.А. Топографическая анатомия и оперативная хирургия. Учебник. Т. 1. М., 2001.
|
|
|


