 |
Измерение артериального давления
|
|
|
|
Уровень артериального давления зависит главным образом от объема крови, выбрасываемой в аорту левым желудочком во время систолы, и от величины сопротивления периферических (резистивных) сосудов. При этом давление в артериальном русле ритмически колеблется, достигая наиболее высоких значений в период систолы (систолическое давление) и снижаясь до определенного уровня во время диастолы (диастолическое давление).
Артериальное давление измеряют с помощью сфигмоманометра, который состоит из матерчатой манжеты, содержащей внутри герметичный резиновый резервуар, соединенный гибкими трубками с манометром и резиновым баллоном (насосом) для нагнетания воздуха. Кроме того, сфигмоманометр имеет регулировочный вентиль, обычно соединенный с баллоном. Вентиль позволяет изменять скорость выхода воздуха из манжеты и удерживать давление воздуха в системе сфигмоманометра на необходимом уровне. Артериальное давление измеряют в миллиметрах ртутного столба. Шкала манометра градуирована от 0 до 300 мм ртутного столба (рт. ст.).
Для измерения артериального давления, как правило, используют непрямой аускулыпативный метод, предложенный в 1905 году хирургом Санкт-Петербургской медико-хирургической академии Н. С. Коротковьгм. Он основан на уже описанном феномене появления тонов над артериями при определенной степени их сдавления. Поскольку давление в артериях среднего калибра мало отличается от давления в аорте, измерение обычно проводят на плечевой артерии (рис. 12). Если позволяет состояние больного, исследование осуществляют в положении сидя. На обнаженную поверхность нижней половины плеча плотно накладывают манжету и закрепляют ее так, чтобы окружность плеча была полностью закрыта манжетой, а нижний край ее с отходящими трубками располагался на 2—3 см выше локтевой ямки. Затем больного просят положить на стол руку с наложенной манжетой ладонью вверх и расслабить мышцы плеча. Врач закрывает регулировочный вентиль, прикладывает к медиальной части локтевой ямки резонансную камеру стетоскопа и начинает быстро нагнетать баллоном воздух в манжету, одновременно выслушивая плечевую артерию и следя за показанием манометра. Раздувание манжеты вызывает постепенное сдавливание плечевой артерии, что в определенный момент приводит к появлению в ней тонов, синхронных с деятельностью сердца (тоны Короткова). Продолжают нагнетать в манжету воздух до исчезновения тонов, что свидетельствует о полном сдавлении плечевой артерии. Отметив показание манометра, дополнительно повышают давление еще на 20—30 мм рт. ст. После этого, слегка открыв регулировочный вентиль, медленно выпускают воздух из манжеты, продолжая выслушивать плечевую артерию и следить за показанием манометра. Давление в манжете должно снижаться не более чем на 5 мм рт. ст. в секунду. Отмечают уровень давления, при котором вновь появляются устойчивые тоны Короткова, что соответствует систолическому (максимальному) давлению. После этого продолжают постепенно выпускать воздух из манжеты и отмечают уровень давления, при котором тоны Короткова полностью исчезнут. Этот уровень соответствует диастолическому (минимальному) давлению.
|
|
|
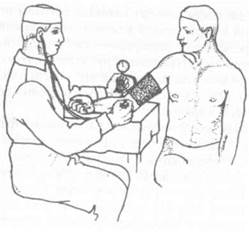
Рис. 12. Измерение артериального давления на плече
Измерение артериального давления проводят с точностью до 5 мм рт. ст., например 100/60, 125/75, 215/105 и т. п. Повторяют измерения 2—3 раза с интервалом в 1—2 мин, предварительно полностью выпуская воздух из манжеты, но не снимая ее с плеча. Учитывают наименьшие показатели. Обычно давление измеряют последовательно на обеих плечевых артериях. При этом разница показателей не должна превышать 10 мм рт. ст. В случае обнаружения повышенного артериального давления исследование повторяют через 15 мин и измеряют артериальное давление на обеих бедренных артериях.
|
|
|
В некоторых случаях, когда тоны Короткова выслушиваются неотчетливо, для измерения давления может быть использован пальпаторный метод, предложенный Рива-Роччи. Он отличается от уже описанного тем, что момент восстановления проходимости предварительно сдавленной плечевой артерии определяют не аускультативно, а по возобновлению пульсации лучевой артерии, что примерно соответствует появлению тонов Короткова, т. е. систолическому давлению. Однако полученные при этом цифры обычно на 5—15 мм рт. ст. ниже, чем при определении систолического давления По методу Короткова. Диастолическое давление пальпаторный метод определить не позволяет, что ограничивает его диагностическое значение.
В норме допустимые колебания систолического (максимального) Давления составляют 90—140 мм рт. ст., а диастолического (минимального) — 60—90 мм рт. ст. В зависимости от возраста ориентировочные нормативы систолического и диастолического давления в указанных пределах следующие: до 15 лет — 90—110/60—70 мм рт ст.; 15—30 лет - 110-120/70-75 мм рт. ст.; 30—45 лет - 120-130/ 75—80 мм рт. ст.; старше 45 лет — 130—140/80—90 мм рт. ст. У гиперстеников артериальное давление обычно на 10—15 мм рт. ст. выше, чем у астеников. В зависимости от различных факторов показатели артериального давления могут колебаться в пределах 10—20 мм рт. ст. В частности, более низкий уровень артериального давления обычно регистрируется утром, натощак, при горизонтальном положении и, особенно, во сне. Кратковременное повышение давления может наблюдаться при сильных болях, психоэмоциональных и физических напряжениях, после употребления чая, кофе, алкоголя, при охлаждении тела, колебаниях атмосферного давления и др.
Повышение систолического давления до 160 мм рт. ст., а диастолического до 95 мм рт. ст. носит название пограничной артериальной гипертензии и чаще всего свидетельствует о нарушениях нейроэндокринной регуляции сердечно-сосудистой системы (нейроциркуляторная дистония). Более высокие показатели артериального давления характерны для истинной артериальной гипертензии, которая может выступать в качестве самостоятельного заболевания (гипертоническая болезнь) либо быть одним из симптомов других заболеваний (симптоматические артериальные гипертензии), например, болезней почек, почечных сосудов, опухолевого поражения коркового и мозгового вещества надпочечников. Понижение артериального давления называется артериальной гипотонией и встречается при коллапсе, шоке, кровопотере, внутренних кровотечениях, обезвоживании организма, острой и хронической надпочечниковой недостаточности, гипотиреозе.
|
|
|
Разница между показателями систолического и диастолического давления называется пульсовым давлением и в норме составляет 40—70 мм рт. ст. Уменьшение пульсового давления чаще всего происходит за счет снижения систолического давления, например, при стенозе устья аорты, выпоте в полость перикарда или констриктивном (слипчивом) перикардите. Возрастание пульсового давления вследствие преимущественного повышения систолического давления характерно для больных, страдающих тиреотоксикозом либо распространенным атеросклерозом. Для недостаточности аортального клапана типично умеренное повышение систолического давления и значительное, вплоть до нуля, снижение диастолического («бесконечный тон»), что также ведет к существенному возрастанию пульсового давления. «Бесконечный тон», однако, иногда наблюдается и у совершенно здоровых, в частности у спортсменов.
Артериальное давление на бедренных артериях необходимо определять у всех больных с артериальной гипертензией, а также при подозрении на нарушение проходимости артерий нижних конечностей. Больной при исследовании лежит на животе (рис. 13). Измерение осуществляют последовательно с обеих сторон уже описанным методом. Манжету накладывают на нижнюю треть бедра. Тоны Короткова выслушивают в медиальной части подколенной ямки. В норме на бедренных артериях давление выше, чем на плечевых артериях: систолическое — на 35—40 мм рт. ст.; диастолическое — на 15—20 ммрт. ст. У больных с коарктацией аорты давление на бедренных артериях значительно ниже, чем на плечевых, где давление при этом, как правило, выше нормы. Значительное снижение артериального давления на одной из верхних или нижних конечностей обычно является признаком облитерирующего заболевания соответствующей магистральной артерии. Более высокий, чем в норме, уровень систолического давления на бедренных артериях наблюдается при недостаточности аортального клапана (симптом Гилля).
|
|
|
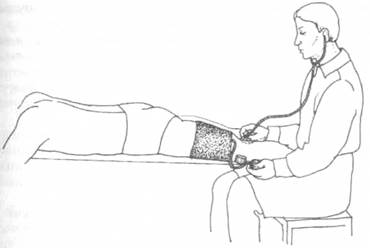
Рис. 13. Измерение артериального давления на бедре
Функциональные пробы
С целью выявления возможных нарушении вегетативной регуляции сердечной деятельности и артериального давления, а также для обнаружения начальных признаков сердечной недостаточности у больных, не имеющих явных признаков поражения сердечно-сосудистой системы, могут быть использованы некоторые простейшие функциональные пробы. Предварительно у обследуемого в положении сидя измеряют пульс и артериальное давление (АД). В случае отклонения показателей от нормальных величин измерение повторяют после 15 мин отдыха. При проведении каждой функциональной пробы частоту пульса подсчитывают в течение 10 с и умножают на 6, а АД измеряют однократно. Манжету сфигмоманометра при выполнении проб отсоединяют от аппарата, но не снимают с плеча обследуемого. Интервалы времени между пробами должны быть достаточно продолжительными для восстановления пульса и АД до исходного уровня.
1. Ортостатическая проба: больной встает из положения сидя или лежа, после чего сразу же подсчитывают частоту пульса — в норме он учащается не более чем на 20 в минуту.
2. Клиностатическая проба: больной ложится на кушетку из положения стоя, затем сразу же подсчитывают частоту пульса — в норме он замедляется не более чем на 20 в минуту.
3. Глазосердечная проба Ашнера: исследование проводят в положении лежа на спине, больного просят закрыть глаза, затем большими и указательными пальцами плавно надавливают одновременно на оба глазных яблока в течение 20—30 с, после чего сразу же подсчитывают частоту пульса — в норме он замедляется не более чем на 10 в минуту.
4. Проба с наклоном туловища: исследование проводят в положении стоя, больного просят наклониться вперед, опустив голову, на 5 с, после чего осматривают лицо (вазомоторная реакция) и подсчитывают частоту пульса — в норме цвет лица существенно не изменяется, а пульс учащается не более чем на 20 в минуту.
5. Проба с задержкой дыхания: больной делает неглубокий вдох и задерживает дыхание на 20 с, затем сразу же подсчитывают частоту пульса и измеряют АД — в норме пульс учащается не более чем на 20 в минуту, систолическое давление повышается не более чем на 20 мм рт. ст., а диастолическое может повышаться или понижаться, но не более чем на 10 мм рт. ст.
|
|
|
6. Проба с физической нагрузкой: больной в течение 30 с делает 15 приседаний, после чего подсчитывают частоту пульса и измеряют дД в положении сидя непосредственно после приседаний и в последующем каждую минуту до тех пор, пока пульс и АД не восстановятся до исходного уровня — в норме после указанной физической нагрузки пульс учащается не более чем на 50% от исходной его частоты, систолическое давление повышается не более чем на 20 мм рт. ст., а диастолическое может повышаться или понижаться, но не более чем на 10 мм рт. ст.; восстановление частоты пульса и АД до исходного уровня должно происходить в течение 3 мин.
Отклонение частоты пульса от должной величины в первых пяти пробах свидетельствует о нарушении вегетативной регуляции сердечной деятельности, а более высокая частота пульса в 6-й пробе в сочетании с задержкой его восстановления до исходного уровня может быть ранним признаком сердечной недостаточности. Отклонение показателей главным образом систолического давления от должных величин в 5-й пробе указывает на нарушение регуляции артериального давления. В то же время более значительное, чем в норме, повышение диастолического давления в этой пробе, а также более высокий уровень систолического и, особенно, диастолического давления в 6-й пробе в сочетании с задержкой восстановления их до исходного уровня свидетельствует о склонности обследуемого к гипертензивным реакциям и может быть проявлением начальной стадии гипертонической болезни.
|
|
|


