 |
Исследование других органов 11 глава
|
|
|
|
При повышении концентрации калия в плазме до 7,5 ммоль/л и выше клеточный потенциал покоя становится равным потенциалу действия, вследствие чего клетки полностью теряют возбудимость. В этих условиях может развиться остановка сердца.
Лечение гиперкалиемии включает следующие мероприятия.
1. Отмена калийсберегающих диуретиков, а также ингибиторов АПФ или уменьшение их дозировок.
2. Внутривенное введение 20 мл 10% раствора натрия хлорида или 40 мл 40% раствора глюкозы.
3. Лечение заболеваний, сопровождающихся задержкой К+ в организме (ХПН).
Гипонатриемия — это снижение уровня Nа+ в плазме крови ниже 135 ммоль/л. Абсолютная гипонатриемия (гипонатриемия “истощения”) развивается при применении больших доз мочегонных препаратов, особенно петлевых диуретиков. В результате происходит уменьшение ОЦК и притока крови к сердцу. Развивающаяся гиповолемия сопровождается чрезмерным снижением давления наполнения, сердечного выброса (СИ) и клубочковой фильтрации.
Клинические проявления. У больных с гипонатриемией появляется выраженная общая слабость, сонливость, мышечные судороги, олигурия. При физикальном исследовании определяется снижение тургора кожи, артериальная гипотензия, тахикардия, артериальный пульс малого наполнения и напряжения. Вследствие уменьшения притока крови к сердцу и величины ЦВД исчезает имевшееся ранее набухание шейных вен. Содержание Nа+ в плазме — на уровне нижней границы нормы или меньше 135 ммоль/л. Отмечается повышение гематокрита, азотемия, хотя относительная плотность мочи при этом повышена.
Лечение:
1. Временно отменить диуретики.
2. Временно увеличить поступление соли с пищей.
3. В тяжелых случаях — внутривенные капельные инфузии 10% раствора натрия хлорида.
|
|
|
Абсолютную гипонатриемию (“истощения”) следует отличать от относительной гипонатриемии (гипонатриемии “разведения”). В этих случаях избыточный диурез отсутствует, сохраняются все признаки задержки воды в организме, что объясняется характерной для многих больных ХСН гиперсекрецией АДГ, а также высоким содержанием ангиотензина II. Больные жалуются на общую слабость, жажду. Сохраняются массивные отеки, набухание шейных вен, снижается содержание Nа+ в плазме крови и уменьшается относительная плотность мочи.
Лечение:
1. Резкое ограничение приема жидкости (не более 750–800 мл в сутки).
2. Применение петлевых диуретиков, желательно в сочетании с приемом ингибиторов АПФ.
Клиническая картина и методы коррекции метаболического алкалоза и ацидоза, развивающихся, в частности, при длительном приеме диуретиков или сердечных гликозидов, подробно описаны в последующих главах руководства.
В табл. 2.13. представлены основные побочные эффекты, развивающиеся при лечении диуретиками.
Таблица 2.13
Основные побочные эффекты при лечении диуретиками различных классов
| Побочные эффекты | Ингибиторы карбоангидразы | Петлевые диуретики | Тиазидовые диуретики | Калийсберегающие диуретики |
| Скорость клубочк. фильтрации | Уменьш. | Увел. или 0 | Уменьш. | Уменьш. |
| Гипокалиемия | ++ | ++ | ++ | – |
| Гипомагниемия | + | +++ | ++ | – |
| Гипокальциемия | + | + | – | + |
| Гипонатриемия | + | +++ | ++ | + |
| Гиперкалиемия | – | – | – | ++ |
| Гиперкальциемия | – | – | + | – |
| Ацидоз | + | – | – | + |
| Алкалоз | – | + | + | – |
| Гипергликемия | – | + | + | + |
| Гиперурикемия | – | + | + | |
| Гиперлипидемия | – | + | + | – |
| Обострение аутоиммунных заболеваний | – | – | + | – |
Примечание: + наличие побочного эффекта; – его отсутствие
Противопоказания
Основные противопоказания к использованию диуретиков различных классов представлены в табл. 2.14.
Сердечные гликозиды
Сердечные гликозиды — это лекарственные средства, получаемые из некоторых растений (наперстянка, ландыш и др.) и обладающие сходной химической структурой, главной отличительной чертой которых является положительный инотропный эффект — увеличение сократимости миокарда. Сердечные гликозиды успешно используются для лечения больных ХСН более 200 лет. В большинстве случаев сердечные гликозиды существенно улучшают качество жизни больных ХСН: уменьшают выраженность клинических проявлений сердечной декомпенсации, снижают число госпитализаций в связи с обострениями ХСН, повышают толерантность больных к физической нагрузке и т.п. Тем не менее, в отличие от ингибиторов АПФ и b-адреноблокаторов, они практически не влияют на прогноз заболевания (летальность и выживаемость больных).
|
|
|
В последние годы сущестьвенно изменились представления о механизмах действия и основных принципах применения сердечных гликозидов, а также о месте гликозидотерапии в комплексном лечении больных ХСН. Если раньше, около 15–20 лет назад, сердечные гликозиды считались основным (если не единственным) средством лечения почти всех больных ХСН, причем их эффекты связывались исключительно с положительным инотропным действием этих препаратов, то в настоящее время отношение к использованию сердечных гликозидов при ХСН стало более осторожным и дифференцированным.
Таблица 2.14
Основные противопоказания к назначению диуретиков различных классов
| Класс диуретиков | Противопоказания |
| Осмотические (при ХСН не применяются) | · Выраженная почечная недостаточность · Выраженная сердечная недостаточность (значительное увеличение ОЦК и внеклеточной жидкости) · Печеночная недостаточность · Геморрагический инсульт |
| Ингибиторы карбоангидразы | Цирроз печени (риск развития печеночной энцефалопатии) |
| Петлевые | · Гипокалиемия и гипомагниемия · Гипонатриемия · Гипокальциемия · Тяжелая печеночная недостаточность · Тяжелая почечная недостаточность (с олиго- или анурией) · Механическая непроходимость мочевыводящих путей (форсированный диурез) · Первая половина беременности · Кормление грудью · Тяжелые формы сахарного диабета и подагры · Метаболический алкалоз |
| Тиазидовые и тиазидоподобные | · Гипокалиемия и гипомагниемия · Гипонатриемия · Гиперкальциемия · Тяжелая почечная недостаточность · Тяжелая печеночная недостаточность · Сахарный диабет · Подагра · Беременность и кормление грудью · Метаболический алкалоз |
| Калийсберегающие | · Гиперкалиемия · Гипокальциемия · Гипонатриемия · Умеренная и тяжелая ХПН · Мочекаменная болезнь · Беременность и кормление грудью |
Например, у больных ХСН с мерцательной аритмией сердечные гликозиды продолжают оставаться средством первого выбора, тогда как у пациентов с ИБС, постинфарктным кардиосклерозом и сохраненным синусовым ритмом следует особо учитывать возможные отрицательные эффекты сердечных гликозидов: увеличение потребности миокарда в кислороде и гипоксию сердечной мышцы, возникновение серьезных нарушений ритма и проводимости, гликозидную интоксикацию и т.д. Наконец, существует значительная группа больных ХСН с преимущественно диастолической дисфункцией ЛЖ, у которых применение сердечных гликозидов противопоказано.
|
|
|
Механизмы действия
Эффективность сердечных гликозидов при ХСН объясняется наличием нескольких различных механизмов действия, каждый из которых может иметь решающее значение в разных клинических ситуациях:
- положительный инотропный эффект (увеличение сократимости миокарда);
- отрицательный хронотропный эффект (уменьшение ЧСС);
- отрицательный дромотропный эффект (замедление проведения электрического импульса в АВ-соединении при сохранении проводимости в ножках и ветвях пучка Гиса);
- нейромодуляторное действие сердечных гликозидов (снижение повышенной активности САС и РААС).
1. Положительное инотропное действие сердечных гликозидов связано с угнетением К+-Nа+-зависимой АТФ-азы кардиомиоцитов. Как известно, К+-Nа+-насос обеспечивает высокие градиенты концентрации ионов Nа+ и К+ по обе стороны клеточной мембраны (сарколеммы): внутри клетки создается высокая концентрация ионов К+, а вне клетки — ионов Nа+. Низкое содержание внутриклеточного Nа+, создаваемое К+-Nа+-насосом, приводит к перемещению в клетку по электрохимическому градиенту ионов Nа+, обменивающихся на ионы Са2+, которые выходят из клетки против градиента концентрации (рис. 2.47, а).
|
|
|

|
| Рис. 2.47. Схема, поясняющая механизм положительного инотропного действия сердечных гликозидов. а — нормальная работа К + -Nа + -насоса обеспечивает эффективное функционирование Nа + -Са 2+ -обменного механизма и быстрое удаление ионов Са 2+ из клетки; б — сердечные гликозиды угнетают действие К + -Nа + -насоса и, соответственно, функционирование Nа + -Са 2+ -обменного механизма, что сопровождается увеличением концентрации ионов Са 2+ в кардиомиоцитах. Объяснение в тексте |
Таким образом, источником энергии для выведения Са2+ из кардиомиоцита является электрохимический градиент Nа+, создаваемый работой К+-Nа+-насоса. Чем эффективнее “работает” К+-Nа+-насос, тем больше ионов Са2+ удаляется из клетки согласно Nа+-Са2+-обменному механизму. Сердечные гликозиды прежде всего угнетают деятельность К+-Nа+-насоса, в связи с чем внутри клетки возрастает концентрация Nа+. В результате снижается интенсивность Nа+-Са2+-обменного механизма, и часть ионов Са2+ остается в цитоплазме кардиомиоцита (рис. 2.47, б). Поскольку уровень инотропизма определяется главным образом внутриклеточной концентрацией ионов Са2+, сократимость миокарда при воздействии сердечных гликозидов возрастает.
2. Отрицательное хронотропное действие сердечных гликозидов характеризуется уменьшением ЧСС за счет снижения автоматизма СА-узла. Этот эффект связывают с прямыми нейромодуляторными свойствами сердечных гликозидов, способных блокировать образование периферических симпатических импульсов и усиливать вагусные влияния.
3. Отрицательное дромотропное действие сердечных гликозидов заключается в замедлении проведения электрических импульсов в АВ-соединении при сохранении проводимости в ножках и ветвях пучка Гиса. Этот эффект связывают с увеличением продолжительности эффективного рефрактерного периода АВ-узла, возникающим в результате уменьшения активности САС и повышения тонуса парасимпатической нервной системы.
Отрицательный дромотропный эффект сердечных гликозидов лучше всего проявляется у больных с тахисистолической формой фибрилляции предсердий, а также при пароксизмах наджелудочковой тахикардии или тахиаритмии. В этих случаях увеличение длительности эффективного рефрактерного периода АВ-узла способствует тому, что далеко не все суправентрикулярные импульсы проводятся к желудочкам. В результате уменьшается ЧСС, удлиняется диастола, снижается внутримиокардиальное напряжение и улучшается внутрисердечная и системная гемодинамика.
|
|
|
В то же время следует учитывать, что у больных с исходным нарушением АВ-проводимости сердечные гликозиды могут вызывать возникновение или усугубление АВ-блокад, вплоть до развития полной АВ-блокады.
При синдроме WPW сердечные гликозиды, замедляя АВ-проводимость, могут способствовать проведению импульсов из предсердия в желудочки по дополнительным аномальным проводящим путям и провоцируют возникновение пароксизмальной тахикардии.
 Запомните
Сердечные гликозиды обладают следующими основными эффектами. 1. Положительное инотропное действие — увеличение сократимости миокарда за счет угнетения К+-Nа+-насоса и Nа+-Са2+-обменного механизма и возрастания внутриклеточной концентрации ионов Са2+. 2. Отрицательное хронотропное действие — снижение ЧСС за счет угнетения автоматизма СА-узла. 3. Отрицательное дромотропное действие — замедление АВ-проводимости за счет увеличения продолжительности эффективного рефрактерного периода АВ-узла. 4. Нейромодуляторное действие — снижение повышенной активности САС и РААС и повышение тонуса блуждающего нерва. Запомните
Сердечные гликозиды обладают следующими основными эффектами. 1. Положительное инотропное действие — увеличение сократимости миокарда за счет угнетения К+-Nа+-насоса и Nа+-Са2+-обменного механизма и возрастания внутриклеточной концентрации ионов Са2+. 2. Отрицательное хронотропное действие — снижение ЧСС за счет угнетения автоматизма СА-узла. 3. Отрицательное дромотропное действие — замедление АВ-проводимости за счет увеличения продолжительности эффективного рефрактерного периода АВ-узла. 4. Нейромодуляторное действие — снижение повышенной активности САС и РААС и повышение тонуса блуждающего нерва.
|
Показания
Применение сердечных гликозидов у больных ХСН показано в следующих клинических ситуациях (Б.А. Сидоренко и В.Ю. Мареев).
1. У больных ХСН ФК II–IV (по NYHA) с тахисистолической формой фибрилляции предсердий и признаками систолической дисфункции ЛЖ (ФВ менее 40%) (абсолютные показания). В этих случаях клинические эффекты сердечных гликозидов обусловлены преимущественно отрицательным дромотропным и хронотропным действием гликозидов, т.е. замедлением АВ-проводимости и уменьшением ЧСС за счет усиления тонуса парасимпатической нервной системы, тогда как положительное инотропное действие выражено в слабой степени.
2. У больных ХСН ФК II–IV (по NYHA) с сохраненным синусовым ритмом, признаками систолической дисфункции ЛЖ (ФВ менее 40%) и наличием протодиастолического ритма галопа и/или дилатации левого желудочка. В этих случаях отрицательные хронотропный и дромотропный эффекты сердечных гликозидов выражены в меньшей степени, чем при фибрилляции предсердий. Преобладает их положительное инотропное действие, которое сопровождается не только повышением сократимости миокарда и ФВ ЛЖ, но и значительным увеличением потребности миокарда в кислороде и возможным ухудшением коронарной перфузии ЛЖ, что следует учитывать при назначении сердечных гликозидов больным ИБС (на фоне синусового ритма).
3. У больных с пароксизмальной наджелудочковой тахиаритмией (фибрилляция и трепетание предсердий, пароксизмальная наджелудочковая тахикардия), независимо от наличия или отсутствия у них признаков ХСН (внутривенные инъекции или инфузии сердечных гликозидов).
 Запомните
Круг клинических состояний, при которых эффективно могут использоваться сердечные гликозиды, достаточно ограничен. Наилучшие результаты от применения сердечных гликозидов получаются у больных ХСН с фибрилляцией предсердий, тогда как у пациентов с сердечной декомпенсацией, развившейся на фоне синусового ритма, лечение менее эффективно и ассоциируется с более высоким риском возникновения аритмий. Запомните
Круг клинических состояний, при которых эффективно могут использоваться сердечные гликозиды, достаточно ограничен. Наилучшие результаты от применения сердечных гликозидов получаются у больных ХСН с фибрилляцией предсердий, тогда как у пациентов с сердечной декомпенсацией, развившейся на фоне синусового ритма, лечение менее эффективно и ассоциируется с более высоким риском возникновения аритмий.
|
Противопоказания
Применение сердечных гликозидов абсолютно противопоказано в нескольких клинических ситуациях:
- интоксикация сердечными гликозидами;
- выраженная брадикардия (ЧСС меньше 50 в мин);
- пароксизм желудочковой тахикардии (ЖТ) или частой желудочковой экстрасистолии (ЖЭ);
- наличие аллергических реакций на сердечные гликозиды в анамнезе.
Вместе с тем существует целый ряд клинических ситуаций, при которых прием сердечных гликозидов требует особой осторожности в связи с высоким риском развития побочных реакций (относительные противопоказания) или нецелесообразен из-за отсутствия заметного клинического эффекта. Перечень подобных клинических ситуаций представлен в табл. 2.15.
Кроме того, следует помнить, что у больных с сопутствующей почечной недостаточностью применение сердечных гликозидов, хотя и возможно, но требует снижения дозы препарата в связи с нарушением экскреции гликозидов и повышением риска гликозидной интоксикации. У больных с гипотиреозом возрастает чувствительность миокарда к действию сердечных гликозидов, быстрее происходит насыщение препаратами и в связи с этим повышен риск возникновения гликозидной интоксикации.
Методика лечения
В основе современной концепции применения сердечных гликозидов у больных ХСН лежит требование безопасности лечения и снижения риска гликозидной интоксикации и аритмий. Поэтому первый и основной принцип длительного лечения больных ХСН сердечными гликозидами — это применение малых доз препарата (например, дигоксина в дозе до 0,25 мг в сутки). Доказано, что более высокие дозировки сердечных гликозидов значительно увеличивают риск развития наджелудочковых и желудочковых, в том числе жизнеопасных, аритмий и гликозидной интоксикации. То же относится к тактике подбора доз на начальном этапе лечения.
Таблица 2.15
Клинические ситуации, при которых применение сердечных гликозидов (СГ) противопоказано или нецелесоообразно
| Клинические ситуации | Возможные неблагоприятные последствия при применении СГ |
| Абсолютные противопоказания | |
| Интоксикация СГ | Усиление интоксикации, возникновение жизнеопасных желудочковых аритмий, внезапная смерть |
| Выраженная брадикардия (меньше 50 в мин) | Прогрессирующее угнетение автоматизма СА-узла и нарушения СА-проводимости, АВ-проводимости, асистолия и внезапная смерть |
| Пароксизм ЖТ и ЖЭ высоких градаций | Усиление эктопической активности миокарда желудочков, фибрилляция желудочков (ФЖ), внезапная смерть |
| Аллергические реакции на СГ в анамнезе | Повторные аллергические реакции, анафилактический шок, смерть |
| Относительные противопоказания | |
| АВ-блокада I–II степени | Переход в АВ-блокаду III степени с приступами Морганьи–Адамса–Стокса, внезапная асистолия |
| СА-блокада II–III степени | Асистолия |
| СССУ | Выраженная брадикардия, асистолия |
| Синдром WPW | Возможность развития пароксизма ЖТ и ФЖ по механизму macro-re-entry |
| Субаортальный клапанный стеноз | Увеличение обструкции выносящего тракта |
| Активный миокардит | Жизнеопасные аритмии и нарушения проводимости |
| Изолированный митральный стеноз (на фоне синусового ритма) | Увеличение УО ПЖ, переполнение малого круга кровообращения, риск возникновения отека легких |
| Острый ИМ или НС | 1. Ухудшение коронарного кровотока за счет значительного повышения потребности миокарда в кислороде 2. Возникновение жизнеопасных нарушений ритма и проводимости |
| Применение СГ нецелесообразно | |
| ХСН с преобладающей диастолической дисфункцией: · ГКМП · амилоидоз сердца · выраженный аортальный стеноз · констриктивный перикардит · фиброэластоз | СГ неэффективны в связи с отсутствием систолической дисфункции ЛЖ |
| ХСН при заболеваниях с высоким сердечным выбросом (на фоне синусового ритма): · тиреотоксикоз · анемии · болезнь бери-бери · легочное сердце | То же |
Еще недавно такая тактика предусматривала несколько вариантов достижения так называемой средней насыщающей (полной) дозы сердечных гликозидов, т.е. такой дозы, при которой создается максимальная концентрация препарата в крови и достигается максимальное инотропное действие гликозида, не сопровождающееся признаками гликозидной интоксикации. В дальнейшем предлагалось переходить на поддерживающие дозы гликозидов.
В настоящее время в клинике практически не применяется методика быстрого насыщения сердечными гликозидами, когда средняя насыщающая доза препарата (например, для внутривенно вводимого дигоксина — 1,4 мг) вводится в течение первых суток лечения (дробно). Такая методика чрезвычайно опасна из-за частого возникновения признаков гликозидной интоксикации и нарушений ритма и проводимости.
Методика умеренно быстрого насыщения также используется достаточно редко и только при тяжелых обострениях систолической ХСН. Она заключается в том, что средняя насыщающая доза дигоксина вводится в течение 3-х суток, к концу которых обычно наступает терапевтический эффект. Например, чтобы в течение 3-х суток достичь средней насыщающей дозы дигоксина (1,4 мг), в первые сутки препарат вводят внутривенно в дозе 0,75 мг, разделенной на 2 приема (например, 0,5 мг и 0,25 мг). Учитывая, что суточная экскреция дигоксина составляет 33%, то количество препарата, оставшегося в организме к концу первых суток, составит: 0,75 мг ґ 0,67 = 0,5 мг. На вторые сутки внутривенно вновь вводят 0,75 мг дигоксина. Тогда количество препарата в организме больного достигнет: 0,5 мг + 0,75 мг = 1,25 мг. К концу 2-х суток количество дигоксина в организме составит 1,25 ґ 0,67 = 0,84 мг. На 3-й день внутривенно вводят 0,55 мг дигоксина, что вместе с оставшимися после 2-х суток 0,84 мг препарата составит 1,4 мг дигоксина. Это количество соответствует средней насыщающей дозе дигоксина для внутривенного введения. В последующем, чтобы поддерживать именно такое содержание гликозида в крови, требуется ежедневное введение поддерживающей дозы не более 0,46 мг дигоксина в сутки.
Однако в настоящее время убедительно доказано, что уже при достижении так называемой оптимальной насыщающей концентрации гликозидов в крови (около 2,0 мг/мл) и сохранении ее в течение длительного времени с помощью приема поддерживающих доз препарата, смертность больных ХСН возрастает примерно в 2 раза. Поэтому в настоящее время в клиниках не стремятся достичь рекомендуемых в справочной литературе средних насыщающих доз сердечных гликозидов, а с первого дня лечения назначают поддерживающие дозы препарата, ориентируясь при этом на минимальные их значения (методика медленного насыщения).
Для дигоксина, назначаемого внутрь, поддерживающая доза составляет 0,25 мг (1 таблетка) или (редко) — 0,5 мг (2 таблетки). При ежедневном приеме 0,25 мг дигоксина насыщающая доза (0,75 мг) достигается на 11-е сутки лечения (рис. 2.48). Этого обычно бывает вполне достаточно для получения удовлетворительного терапевтического эффекта.
| Рис. 2.48. Насыщение дигоксином при ежедневном приеме препарата внутрь в дозе 0,25 мг в сутки. Объяснение в тексте | 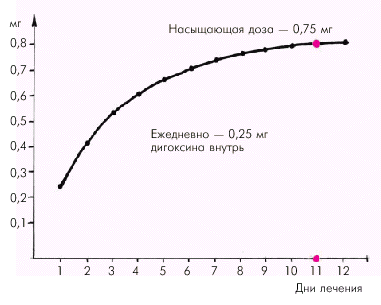
|
При необходимости внутривенного введения сердечных гликозидов, например, у больных с тяжелой сердечной декомпенсацией и выраженным снижением систолической функции ЛЖ или у пациентов с наджелудочковыми нарушениями ритма (фибрилляция предсердий, пароксизмальная наджелудочковая тахикардия) назначают:
- дигоксин — не более 0,25–0,5 мг в сутки или
- строфантин — не более 0,25–0,5 мг (0,5–1,0 мл 0,05% раствора) 2 раза в сутки или
- коргликон — не более 0,6 мг (1,0 мл 0,06% раствора) 2 раза в сутки.
Внутривенно сердечные гликозиды вводят очень медленно (в течение 7–10 мин) из-за возможного внезапного спазма коронарных сосудов.
 Запомните
При лечении больных ХСН минимальными дозами сердечных гликозидов следует ориентироваться не на достижение средней насыщающей дозы препарата, а на индивидуальный терапевтический эффект, критериями которого являются: уменьшение ЧСС до 60–70 уд. в мин; уменьшение одышки и отеков; увеличение диуреза; объективные подтверждения положительного инотропного действия сердечных гликозидов (увеличение ФВ); оптимальная концентрация сердечных гликозидов в крови, определяемая радиоиммунным методом (для дигоксина — не более 1,0–1,5 мг/мл). Запомните
При лечении больных ХСН минимальными дозами сердечных гликозидов следует ориентироваться не на достижение средней насыщающей дозы препарата, а на индивидуальный терапевтический эффект, критериями которого являются: уменьшение ЧСС до 60–70 уд. в мин; уменьшение одышки и отеков; увеличение диуреза; объективные подтверждения положительного инотропного действия сердечных гликозидов (увеличение ФВ); оптимальная концентрация сердечных гликозидов в крови, определяемая радиоиммунным методом (для дигоксина — не более 1,0–1,5 мг/мл).
|
Современная тенденция к использованию минимальных доз сердечных гликозидов требует соблюдения второго принципа лечения больных ХСН — обязательного сочетания инотропных препаратов с лечением ингибиторами АПФ, диуретиками и, при необходимости, b-адреноблокаторами (см. ниже). Такое комплексное лечение позволяет снизить дозы каждого из препаратов и значительно уменьшить риск возникновения побочных эффектов.
Наконец, третий принцип лечения сердечными гликозидами — это тщательный анализ клинической картины заболевания и данных лабораторных и инструментальных методов исследования, позволяющий учитывать все показания и противопоказания к назначению этих препаратов.
Побочные эффекты. Гликозидная интоксикация
Факторы, способствующие возникновению гликозидной интоксикации. Применение сердечных гликозидов у больных ХСН во многом ограничено высоким риском возникновения побочных эффектов. Токсическое действие сердечных гликозидов наблюдается у 4–23% больных ХСН и зависит, прежде всего, от суточной дозы препарата, точнее от концентрации сердечных гликозидов в крови. На рис. 2.49 показана зависимость между концентрацией дигоксина в крови, его клиническим эффектом и развитием гликозидной интоксикации. На рисунке видно, что токсичность препарата резко возрастает при концентрациях дигоксина в крови выше 2,0 нг/мл. Оптимальной концентрацией препарата, при которой клинический эффект достаточно выражен, а токсическое действие почти не проявляется, следует считать 1,0–1,2 нг/мл, что ориентировочно соответствует приему дигоксина в дозе 0,25 мг в сутки.
В то же время следует помнить, что признаки гликозидной интоксикации могут появиться при терапевтических концентрациях препарата в крови и приеме низких суточных доз препарата. Это связано с повышенной индивидуальной чувствительностью к сердечным гликозидам, наиболее частой причиной которой является гипокалиемия.
 Запомните
Возникновению гликозидной интоксикации сопособствуют следующие факторы: передозировка сердечных гликозидов, в том числе в результате неправильного выбора индивидуальных суточных доз препарата, недоучет противопоказаний к приему гликозидов и наличия у больных некоторых сопутствующих и фоновых заболеваний; электролитные нарушения (гипокалиемия, гиперкальциемия, гипомагниемия); почечная или печеночная недостаточность; поздние стадии ХСН (ФК III–IV по NYHA); острый ИМ, нестабильная стенокардия или наличие у больного гибернирующего миокарда (см. главы 5 и 6); преклонный возраст больных; гипотиреоз; выраженная дыхательная недостаточность; нарушения кислотно-щелочного состояния; гипопротеинемия; электроимпульсная терапия; нежелательная комбинация с некоторыми лекарственными препаратами (верапамил, амиодарон, хинидин, нифедипин, спиронолактоны, НПВС и др.); ХСН с высоким сердечным выбросом (например, декомпенсированное легочное сердце, анемии). Запомните
Возникновению гликозидной интоксикации сопособствуют следующие факторы: передозировка сердечных гликозидов, в том числе в результате неправильного выбора индивидуальных суточных доз препарата, недоучет противопоказаний к приему гликозидов и наличия у больных некоторых сопутствующих и фоновых заболеваний; электролитные нарушения (гипокалиемия, гиперкальциемия, гипомагниемия); почечная или печеночная недостаточность; поздние стадии ХСН (ФК III–IV по NYHA); острый ИМ, нестабильная стенокардия или наличие у больного гибернирующего миокарда (см. главы 5 и 6); преклонный возраст больных; гипотиреоз; выраженная дыхательная недостаточность; нарушения кислотно-щелочного состояния; гипопротеинемия; электроимпульсная терапия; нежелательная комбинация с некоторыми лекарственными препаратами (верапамил, амиодарон, хинидин, нифедипин, спиронолактоны, НПВС и др.); ХСН с высоким сердечным выбросом (например, декомпенсированное легочное сердце, анемии).
|
| Рис. 2.49. Зависимость между концентрацией дигоксина в крови, его клиническим эффектом (кривая красного цвета) и токсичностью препарата (кривая черного цвета). Оптимальная концентрация дигоксина в крови составляет 1,0–1,2 нг/мл | 
|
Клинические проявления гликозидной интоксикации включают следующие диспептические, неврологические и кардиальные расстройства.
1. Диспептические расстройства. Снижение аппетита (анорексия), тошнота, рвота, изредка диарея — относятся к числу наиболее ранних проявлений интоксикации гликозидами. Их возникновение, как правило, не связано с “раздражением” гликозидами слизистой оболочки желудка или кишечника, а имеет преимущественно центральное происхождение (стимуляция сердечными гликозидами продолговатого мозга).
2. Неврологические расстройства заключаются в появлении быстрой утомляемости, головокружений, выраженной сонливости или, наоборот, бессонницы, ночных кошмаров, беспокойства и, наконец, спутанного сознания, психоза и делирия.
Характерны нарушения зрения, в частности, появление вокруг предметов ореолов желтого или желто-зеленоватого цветов (ксантоксия), особенно при взгляде на источник света, снижение остроты зрения, восприятие предметов в уменьшенном или увеличенном виде.
3. Кардиальные расстройства — это наиболее тяжелые и опасные проявления гликозидной интоксикации. В половине случаев они могут предшествовать диспептическим и неврологическим нарушениям. Чаще всего встречаются следующие нарушения ритма и проводимости:
|
|
|


