| 2.7. Хроническая диастолическая сердечная недостаточность |

|
| 2.7.1. Этиология |

|
|
|
|
- нарушение активного расслабления миокарда желудочка, что связано с повреждением энергоемкого процесса диастолического транспорта Са2+;
- ухудшение податливости стенок ЛЖ, которое обусловлено изменением механических свойств кардиомиоцитов, состоянием соединительно-тканной стромы (фиброз), перикарда, а также изменением геометрии желудочка.
 Запомните
Наиболее частыми причинами диастолической ХСН являются: артериальная гипертензия; ИБС, в том числе постинфарктный кардиосклероз; ГКМП; амилоидоз сердца; констриктивный перикардит; сахарный диабет (“диабетическое сердце”). Запомните
Наиболее частыми причинами диастолической ХСН являются: артериальная гипертензия; ИБС, в том числе постинфарктный кардиосклероз; ГКМП; амилоидоз сердца; констриктивный перикардит; сахарный диабет (“диабетическое сердце”).
|
Следует отметить, что у больных митральным стенозом, несмотря на нарушение наполнения ЛЖ, речь не идет о диастолической форме СН, поскольку эти нарушения возникают не вследствие повреждения миокарда желудочка, а из-за механического препятствия току крови на уровне АВ-отверстия.
| 2.7.2. Патогенез |

|
| Рис. 2.53. Зависимость КДД от КДО ЛЖ при диастолической форме ХСН. Диастолическая СН характеризуется значительно более крутым подъемом кривой, чем у здоровых лиц или больных с систолической ХСН. Объяснение в тексте | 
|
Как известно, поступление крови из предсердия в желудочки осуществляется в две фазы (см. рис. 1.25–1.27):
|
|
|
- в фазу быстрого наполнения, когда под действием градиента давления между предсердием и желудочком в последний поступает около 60–75% всего диастолического объема крови;
- в период систолы предсердия в результате его активного сокращения (около 25% от общего объема крови).
Ранние стадии нарушения диастолической функции ЛЖ характеризуются умеренным уменьшением скорости изоволюмического расслабления и объема раннего наполнения. В результате такой структурной перестройки диастолы происходит выраженная перегрузка ЛП, увеличение его объема и давления в нем. На более поздних стадиях развивается “рестриктивный” тип диастолической дисфункции (подробнее — см. ниже).
Перегрузка ЛП способствует раннему возникновению наджелудочковых нарушений сердечного ритма, в частности, развитию фибрилляции и трепетания предсердий.
Наконец, третьим следствием диастолической дисфункции является рост давления в венозном русле малого круга кровообращения и застой крови в легких.
Следует заметить, что в отличие от систолической ХСН, для которой на самых ранних стадиях заболевания характерно расширение ЛЖ, для диастолической ХСН дилатация ЛЖ не характерна, до тех пор пока к диастолической дисфункции не присоединится нарушение насосной функции сердца.
|
|
|
 Запомните
Наиболее характерными гемодинамическими следствиями диастолической ХСН являются: 1. Рост конечно-диастолического давления в желудочке при нормальных или малоизмененных значениях СИ и ФВ. 2. Изменение структуры диастолического наполнения желудочка и перегрузка левого предсердия (его дилатация и повышение давления в нем). 3. Повышение давления в венозном русле малого круга кровообращения и застой крови в легких. 4. Отсутствие заметной дилатации ЛЖ. Запомните
Наиболее характерными гемодинамическими следствиями диастолической ХСН являются: 1. Рост конечно-диастолического давления в желудочке при нормальных или малоизмененных значениях СИ и ФВ. 2. Изменение структуры диастолического наполнения желудочка и перегрузка левого предсердия (его дилатация и повышение давления в нем). 3. Повышение давления в венозном русле малого круга кровообращения и застой крови в легких. 4. Отсутствие заметной дилатации ЛЖ.
|
Так же как и при систолической ХСН, диастолическая дисфункция ЛЖ, рост КДД в желудочке и давления в малом круге кровообращения так или иначе способствуют активации нейрогормональных систем организма — САС, РААС и АДГ-вазопрессина. Это способствует задержке Nа+ и воды в организме, развитию отечного синдрома и склонности к вазоконстрикторным эффектам.
Поздние стадии диастолической ХСН характеризуются значительным ростом КДД ЛЖ, неэффективностью систолы ЛП и критическим снижением наполнения ЛЖ. Это сопровождается падением сердечного выброса, еще большим снижением толерантности к физической нагрузке и застоем крови в легких. В связи с высоким давлением в легочной артерии развивается гипертрофия и дилатация ПЖ и со временем присоединяются признаки правожелудочковой СН. Следует, правда, отметить, что для диастолической ХСН больше характерно преобладание левожелудочковой недостаточности.
| 2.7.3. Особенности клинической картины |

|
 Запомните
К числу неспецифических признаков, часто выявляемых у пациентов с диастолической ХСН, относятся: 1. Физикальные данные, указывающие на наличие концентрической гипертрофии ЛЖ. 2. Мало измененные размеры ЛЖ при наличии симптомов левожелудочковой недостаточности. 3. Пресистолический ритм галопа (патологический IV тон). 4. “Двойной” верхушечный толчок. 5. Мерцательная аритмия и другие суправентрикулярные нарушения ритма сердца. Запомните
К числу неспецифических признаков, часто выявляемых у пациентов с диастолической ХСН, относятся: 1. Физикальные данные, указывающие на наличие концентрической гипертрофии ЛЖ. 2. Мало измененные размеры ЛЖ при наличии симптомов левожелудочковой недостаточности. 3. Пресистолический ритм галопа (патологический IV тон). 4. “Двойной” верхушечный толчок. 5. Мерцательная аритмия и другие суправентрикулярные нарушения ритма сердца.
|
|
|
|

|
| Рис. 2.54. Верхушечная кардиограмма (апекскардиограмма), зарегистрированная у здорового человека (а) и больного с диастолической формой ХСН (б). В последнем случае у больного с ригидной стенкой ЛЖ наблюдается «двойной» верхушечный толчок, обусловленный высокой предсердной волной «а» |
| 2.7.4. Инструментальная диагностика |

|
 Запомните
Эхокардиографическими критериями отсутствия систолической дисфункции ЛЖ являются: 1. Фракция выброса ЛЖ (ФВ) более 45–50%. 2. Индекс КДО ЛЖ меньше 102 мл/м2. 3. СИ больше 2,2 л/мин/м2. Запомните
Эхокардиографическими критериями отсутствия систолической дисфункции ЛЖ являются: 1. Фракция выброса ЛЖ (ФВ) более 45–50%. 2. Индекс КДО ЛЖ меньше 102 мл/м2. 3. СИ больше 2,2 л/мин/м2.
|
Следует заметить, что нередко при наличии диастолической дисфункции ФВ не только остается нормальной, но может быть повышена (более 60%), что указывает на наличие гиперкинетического типа кровообращения у части больных с диастолической ХСН.
|
|
|
Кроме того, более чем у 70% больных диастолической ХСН обнаруживают эхокардиографические и электрокардиографические признаки выраженной гипертрофии ЛЖ (подробнее — см. главу 7).
Диагностика диастолической дисфункции ЛЖ основана на оценке характера трансмитрального диастолического потока крови, определяемого с помощью эхокардиографии в импульсном допплеровском режиме. Исследование проводят из верхушечной позиции четырехкамерного сердца, причем ультразвуковой луч направлен строго параллельно потоку крови (рис. 2.55, а).
Для оценки диастолической функции ЛЖ определяют (рис. 2.55, б):
1. Максимальную скорость раннего пика диастолического наполнения (Vmax Peak Е).
2. Максимальную скорость трансмитрального кровотока во время систолы левого предсердия (Vmax Peak А).
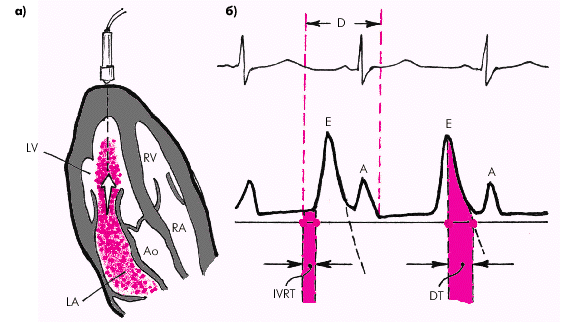
|
| Рис. 2.55. Оценка диастолической функции левого желудочка по данным допплеровского исследования трансмитрального кровотока в диастолу: а — схема допплер-локации из апикального доступа, б — схема допплерограммы трансмитрального потока крови. Е — пик диастолического наполнения во время фазы быстрого наполнения ЛЖ, А — пик диастолического наполнения ЛЖ во время систолы ЛП, IVRT — продолжительность фазы изоволюмического расслабления, DT — время замедления раннего диастолического наполнения |
3. Отношение максимальных скоростей раннего и позднего наполнения (Е/А).
4. Время изоволюмического расслабления ЛЖ — IVRT (измеряется при одновременной регистрации аортального и трансмитрального кровотока в постоянно-волновом режиме из апикального доступа).
5. Время замедления раннего диастолического наполнения (DT).
В норме диастолический поток крови через митральный клапан при регистрации в допплер-режиме имеет двухволновую форму (рис. 2.56). После открытия митрального клапана скорость потока крови через левое атриовентрикулярное отверстие быстро увеличивается до максимальной и затем так же быстро уменьшается почти до нулевой линии. Этот ранний диастолический пик (Peak Е) соответствует фазе быстрого наполнения ЛЖ и в норме составляет около 0,62 м/с (табл. 2.17). Время изоволюмического расслабления ЛЖ (IVRT), представляющее собой интервал между окончанием потока в выходном тракте ЛЖ и началом потока через митральный клапан, является хорошим показателем скорости начальной релаксации желудочка. В норме IVRT ЛЖ составляет не более 70–75 мс, а время замедления раннего диастолического наполнения (DТ) — 200 мс (рис. 2.56 и табл. 2.17).
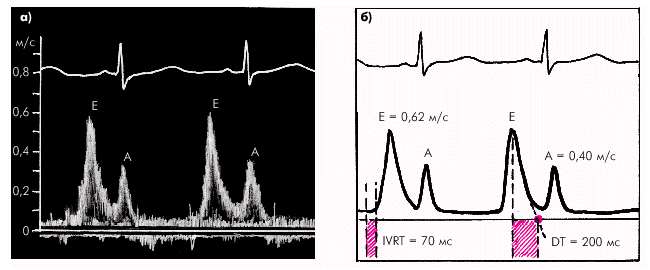
|
| Рис. 2.56. Нормальный трансмитральный диастолический поток крови (а) и измерение основных параметров диастолической функции ЛЖ (б) |
В конце диастолы во время сокращения ЛП скорость потока крови снова увеличивается, образуя второй пик (Peak А), и затем возвращается к нулевой линии, когда митральный клапан закрывается. При нормальной диастолической функции на допплерограмме преобладает пик раннего диастолического наполнения (Peak Е), который в 1,5–1,7 раза выше пика позднего наполнения желудочка (Peak A).
Таблица 2.17
Нормальные значения некоторых показателей диастолической функции ЛЖ
| Vmax Peak E | Vmax Peak A | E/A | IVRT | DT |
| 0,62 м/с | 0,35 м/с | 1,5–1,6 | 70–75 мс | 200 мс |
Начальные стадии нарушения диастолической функции ЛЖ, не сопровождающиеся увеличением КДД в желудочке и давления в ЛП, характеризуются снижением скорости изоволюмического расслабления и объема раннего диастолического наполнения. При этом объем ЛП непосредственно перед началом его сокращения, т.е. в конце диастолы, заметно увеличивается. Результатом этого по закону Старлинга является более сильное сокращение ЛП и увеличение фракции предсердного наполнения (пика А). Иными словами, на начальной стадии развития диастолической дисфункции замедление релаксации ЛЖ приводит к перераспределению диастолического наполнения в пользу предсердного компонента и значительная часть диастолического кровотока осуществляется во время активной систолы ЛП.
На допплерограммах трансмитрального кровотока выявляется снижение амплитуды пика Е и увеличение высоты пика А (рис. 2.57). Отношение Е/А уменьшается до 1,0 и ниже. Одновременно определяется увеличение времени изоволюмического расслабления ЛЖ (IVRT) больше 90–100 мс и времени замедления раннего диастолического наполнения (DТ) — больше 220 мс.

|
| Рис. 2.57. Допплер-эхокардиографические признаки первого типа диастолической дисфункции левого желудочка (типа «замедленной релаксации»): а — допплерограмма трансмитрального диастолического потока крови; б — схема измерений основных параметров диастолической функции (отмечается увеличение амплитуды пика А и времени IVRT и DT) |
Такой тип диастолической дисфункции ЛЖ получил название типа “замедленной релаксации”. Наиболее частыми факторами, ведущими к формированию данного типа диастолической дисфункции ЛЖ, являются хроническая или транзиторная ишемия миокарда у больных ИБС, кардиосклероз любого генеза (в том числе постинфарктный), гипертрофия миокарда, поражения перикарда, блокады ножек пучка Гиса и др.
Дальнейшее прогрессирование нарушений внутрисердечной гемодинамики приводит к росту давления в ЛП и увеличению предсердно-желудочкового градиента давления во время фазы быстрого наполнения. Это сопровождается значительным ускорением раннего диастолического наполнения желудочка (Peak Е) при одновременном уменьшении скорости кровотока во время систолы предсердия (Peak А). Рост конечно-диастолического давления в ЛЖ способствует еще большему ограничению кровотока во время предсердной систолы. Происходит своеобразная патологическая “псевдонормализация” диастолического наполнения ЛЖ с увеличением значений максимальной скорости раннего диастолического наполнения (Peak Е) и уменьшением скорости предсердного наполнения (Peak А). В результате отношение Е/А увеличивается до 1,6–1,8 и более (рис. 2.58). Эти изменения сопровождаются укорочением фазы изоволюмического расслабления (IVRT) меньше 80 мс и времени замедления раннего диастолического наполнения (DT) меньше 150 мс.

|
| Рис. 2.58. Рестриктивный тип диастолической дисфункции левого желудочка. а — допплерограмма трансмитрального диастолического потока крови; б — схема измерений основных параметров диастолической функции (отмечается уменьшение амплитуды пика А, продолжительности IVRT и DT, а также увеличение амплитуды пика Е) |
Такой, “рестриктивный” тип диастолической дисфункции, как правило, наблюдается при застойной СН, свидетельствуя о значительном повышении давления наполнения ЛЖ. Нередко описанные признаки диастолической дисфункции ЛЖ предшествуют нарушениям его систолической функции, причем “рестриктивный” тип является прогностически менее благоприятным.
Следует помнить, что адекватная оценка диастолической функции ЛЖ описанным методом возможна только у пациентов с ЧСС менее 90 в мин, а также при отсутствии у них митрального стеноза, аортальной и митральной недостаточности.
Рентгенография органов грудной клетки
Рентгенография органов грудной клетки дает возможность выявить отсутствие выраженной кардиомегалии и оценить состояние малого круга кровообращения. В большинстве случаев выявляются признаки венозного полнокровия легких, иногда в сочетании с признаками легочной артериальной гипертензии (см. выше).
Катетеризация сердца
При проведении катетеризации сердца у больных ИБС, направляемых на хирургическую реваскуляризацию, или у пациентов с ГКМП, проходящих обследование перед операцией трансплантации сердца, можно выявить повышение давления заклинивания легочной артерии (или давления наполнения ЛЖ) больше 16–18 мм рт. ст.
 Запомните
Инструментальное исследование больных диастолической ХСН обычно позволяет выявить следующие признаки. 1. Отсутствие систолической дисфункции ЛЖ (по данным ЭхоКГ). 2. Наличие ЭКГ- и ЭхоКГ-признаков выраженной гипертрофии ЛЖ (симметричной или асимметричной). 3. Наличие эхокардиографических признаков диастолической дисфункции ЛЖ (по данным допплеровского исследования трансмитрального диастолического потока крови): а) Тип “замедленной релаксации”: снижение амплитуды пика Е; увеличение высоты пика А; уменьшение отношение Е/А до 1,0 и ниже; б) “рестриктивный” тип диастолической дисфункции: увеличением высоты пика Е; уменьшением амплитуды пика А; увеличение отношение Е/А до 1,8 и выше. 4. Отсутствие при рентгенографическом исследовании выраженной кардиомегалии. 5. Повышение давления заклинивания ЛА (давления наполнения ЛЖ), выявляемое при катетеризации правых отделов сердца и ЛА. Запомните
Инструментальное исследование больных диастолической ХСН обычно позволяет выявить следующие признаки. 1. Отсутствие систолической дисфункции ЛЖ (по данным ЭхоКГ). 2. Наличие ЭКГ- и ЭхоКГ-признаков выраженной гипертрофии ЛЖ (симметричной или асимметричной). 3. Наличие эхокардиографических признаков диастолической дисфункции ЛЖ (по данным допплеровского исследования трансмитрального диастолического потока крови): а) Тип “замедленной релаксации”: снижение амплитуды пика Е; увеличение высоты пика А; уменьшение отношение Е/А до 1,0 и ниже; б) “рестриктивный” тип диастолической дисфункции: увеличением высоты пика Е; уменьшением амплитуды пика А; увеличение отношение Е/А до 1,8 и выше. 4. Отсутствие при рентгенографическом исследовании выраженной кардиомегалии. 5. Повышение давления заклинивания ЛА (давления наполнения ЛЖ), выявляемое при катетеризации правых отделов сердца и ЛА.
|
| 2.7.5. Лечение диастолической ХСН |

|
 Запомните
Основными принципами длительного лечения больных диастолической ХСН являются: 1. Восстановление синусового ритма и полноценной систолы предсердий у больных с наджелудочковыми тахиаритмиями. 2. Уменьшение тахикардии (верапамил и b-адреноблокаторы). 3. Уменьшение признаков застоя крови в малом круге кровообращения (осторожное применение диуретиков). 4. Длительное применение ЛС, обладающих свойствами обратного развития гипертрофии миокарда желудочков, положительно влияющих на процесс активного диастолического расслабления сердечной мышцы и замедляющих формирование кардиофиброза: ингибиторы АПФ; b-адреноблокаторы; блокаторы медленных кальциевых каналов (анатагонисты кальция); антагонисты рецепторов ангиотензина II; спиронолактон (альдактон, верошпирон). 5. Применение у больных ИБС с диастолической дисфункцией ЛЖ лекарственных средств, обладающих антиишемическим действием (нитраты и др.). 6. Сердечные гликозиды противопоказаны у пациентов с диастолической ХСН. Запомните
Основными принципами длительного лечения больных диастолической ХСН являются: 1. Восстановление синусового ритма и полноценной систолы предсердий у больных с наджелудочковыми тахиаритмиями. 2. Уменьшение тахикардии (верапамил и b-адреноблокаторы). 3. Уменьшение признаков застоя крови в малом круге кровообращения (осторожное применение диуретиков). 4. Длительное применение ЛС, обладающих свойствами обратного развития гипертрофии миокарда желудочков, положительно влияющих на процесс активного диастолического расслабления сердечной мышцы и замедляющих формирование кардиофиброза: ингибиторы АПФ; b-адреноблокаторы; блокаторы медленных кальциевых каналов (анатагонисты кальция); антагонисты рецепторов ангиотензина II; спиронолактон (альдактон, верошпирон). 5. Применение у больных ИБС с диастолической дисфункцией ЛЖ лекарственных средств, обладающих антиишемическим действием (нитраты и др.). 6. Сердечные гликозиды противопоказаны у пациентов с диастолической ХСН.
|
Клиническая картина, методы диагностики и лечение хронической изолированной правожелудочковой недостаточности, а также острой сердечной недостаточности, подробно описаны в последующих главах руководства.



