 |
2.4. Инструментальная диагностика
|
|
|
|
· Рекомендуется всем пациентам выполнить рентгенографию груди и живота
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4)
Комментарии: Исследование позволяет выявить косвенные признаки закрытой травмы селезенки: высокое стояние левого купола диафрагмы, ателектаз нижней доли левого легкого и гидроторакс слева. В положении лежа на спине можно выявить косвенные признаки травмы селезенки по наличию свободной крови в брюшной полости: расширение или медиальное смещение желудка, определяемое по газовому пузырю, медиальное и нижнее смещение левой ободочной кишки, смещение мочевого пузыря вверх (скапливается кровь в полости малого таза), плавающие петли тонкой кишки, вдавление левого изгиба ободочной кишки [3].
· Рекомендуется всем пациентам выполнить ультразвуковое исследование брюшной полости [13, 14]
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4)
Комментарии: Рациональная программа исследования включает в себя эхографию непосредственно при поступлении больного, через 8–12, 16–24 и 36–48 часов после травмы, с последующим контрольным обследованием на 7-е, 14-е и 21-е сутки болезни. При наличии соответствующих клинических показаний (угроза продолженного или вторичного кровотечения, увеличения объема внутриорганной гематомы, двухмоментного чрескапсульного разрыва органа, инфицирования содержимого «ложной» посттравматической кисты и т. д. ) необходимая кратность эхографических исследований существенно возрастает, а интервал между ними сокращается до 1–3-х часов.
Опыт использования эхографии в неотложной хирургии детского возраста позволяет рекомендовать обследование брюшной полости, предполагающее первоначальную визуализацию определенных анатомо-топографических областей (малый таз, латеральные каналы) с целью диагностики гемоперитонеума по разработанной нами ранее методике и последующее сканирование паренхиматозных органов. Исследование селезенки осуществляется (в зависимости от тяжести состояния пострадавшего) в положении на правом боку или на спине. Сочетание продольного, косого и поперечного сканирования с изменением угла наклона датчика позволяет обеспечить устойчивую визуализацию всех сегментов селезенки.
|
|
|
Считаем обоснованным выделение прямых и косвенных эхографических признаков различных видов повреждения органов. При этом к прямым эхографическим признакам относятся изменения, непосредственно характеризующие состояние морфологической структуры поврежденного органа, а к косвенным – внеорганные проявления (осложнения) травмы.
При интерпретации эхограмм селезенки оценивают ее положение, размеры, форму и четкость контуров, однородность эхоструктуры, наличие дополнительных (патологических) включений в паренхиме, диаметр и пульсацию магистральных сосудов в области ворот. Корректная оценка выявленных изменений предполагает соотносить их со временем, прошедшим после травмы. Количественная оценка акустической плотности паренхимы осуществляется методом эходенситометрии в сравнительном аспекте («зона интереса – интактная зона») и в динамике течения травматического процесса.
Ушибы селезенки сопровождаются интерстициальным отеком и геморрагическим пропитыванием тканей. Прямыми эхографическими признаками в первые 3–5 часов после травмы являются снижение эхогенности паренхимы и четкости контура органа, а также «разреженность» эхоструктуры паренхимы. Геморрагическое пропитывание паренхимы манифестировало наличием гиперэхогенных зон с нечеткими размытыми контурами в области повреждения (рис. 1). Характерно увеличение размеров всей селезенки или преимущественно поврежденного сегмента с нарушением ее конфигурации. Результаты цветового допплеровского картирования свидетельствуют о снижении кровотока, степень которого коррелирует с выраженностью эхографических проявлений отека паренхимы.
|
|
|
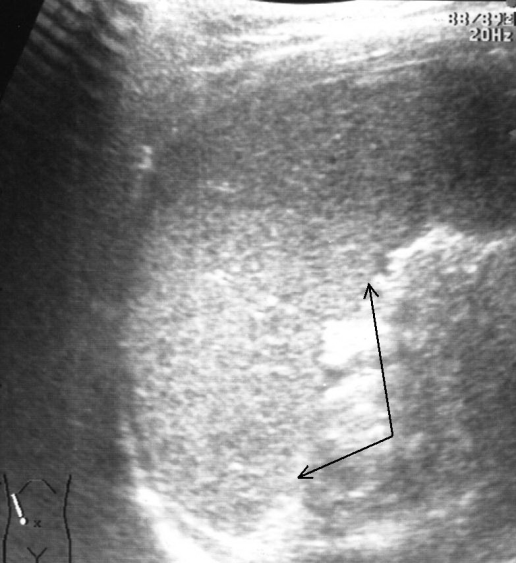
Рис. 1. Ушиб селезенки. Зона геморрагического пропитывания указана стрелками.
В динамике острого периода травмы, в течение 2–3-х суток, отмечается тенденция к уменьшению размеров органа (сегмента) и восстановлению его конфигурации, к нормализации эхогенности паренхимы с одновременным снижением эффекта «разреженности», к повышению четкости контура.
Указанные изменения обусловлены инволюцией отека тканей, завершавшейся к 5–7-м суткам посттравматического периода. В то же время постепенное исчезновение гиперэхогенных зон без четких контуров прослеживается на протяжении 2–3-х недель, что свидетельствует о редукции геморрагического пропитывания паренхимы.
Подкапсульные разрывы селезенки характеризуются распространенностью локализаций повреждения, объемом излившейся в травматическую полость крови, а также временными параметрами.
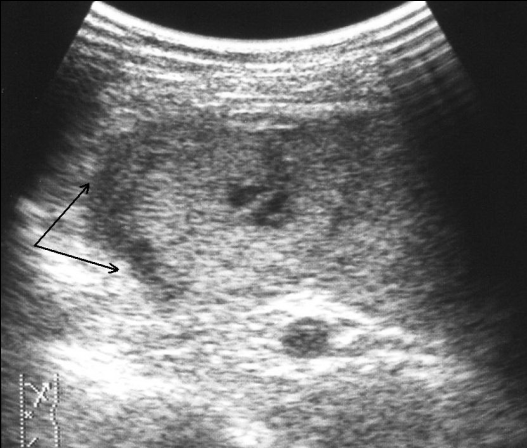
Прямым и наиболее постоянным (в течение острого периода травмы) эхографическим признаком подкапсульных разрывов селезенки с образованием внутриорганных гематом является наличие в паренхиме эхонегативной зоны (рис. 2, а, б). При гематомах, локализовавшихся в области полюсов селезенки или по ее диафрагмальной поверхности, эхонегативная зона имеет серповидную форму, повторявшую контур органа (рис. 2, в).


а б
в
Рис. 2. Эхограмма подкапсульного разрыва селезенки: а – внутриорганная гематома; б – линейные разрывы паренхимы; в – подкапсульная гематома.
Глубокие, в том числе центральные, разрывы визуализируются в этот период как эхонегативные зоны неправильной формы с нечеткими звездчатыми контурами. Цветовое допплеровское картирование проявляется дефектом сосудистого рисунка в области повреждения паренхимы, что свидетельствует о нарушении сосудистой архитектоники селезенки.
|
|
|
Необходимо указать, что при первичном исследовании (3–5 часов после травмы) ни в одном наблюдении не представилось возможности достоверно выявить подкапсульный разрыв селезенки в виде эхонегативной зоны. Повреждения визуализировались как нечетко очерченные участки паренхимы с незначительно сниженной эхогенностью, имевшие «смазанную» структуру, нехарактерную для паренхимы селезенки (рис 3).
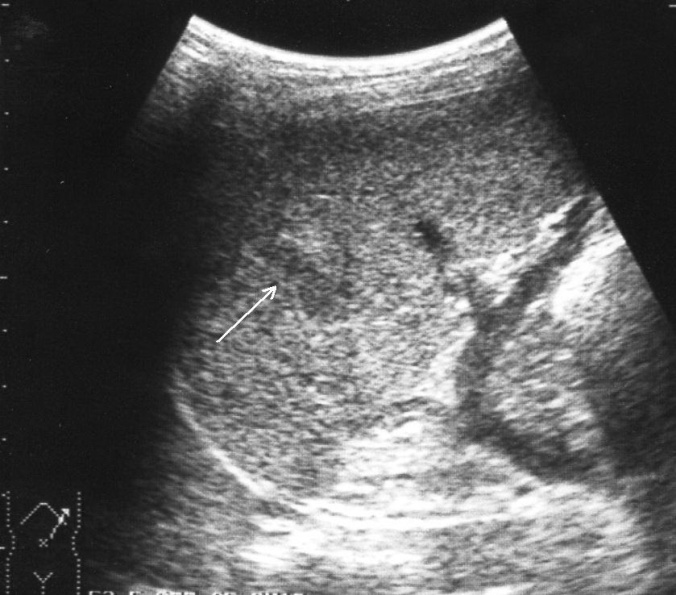
Рис. 3. Эхограмма подкапсульного разрыва селезенки (3–5 часов после травмы). Зона повреждения указана стрелками.
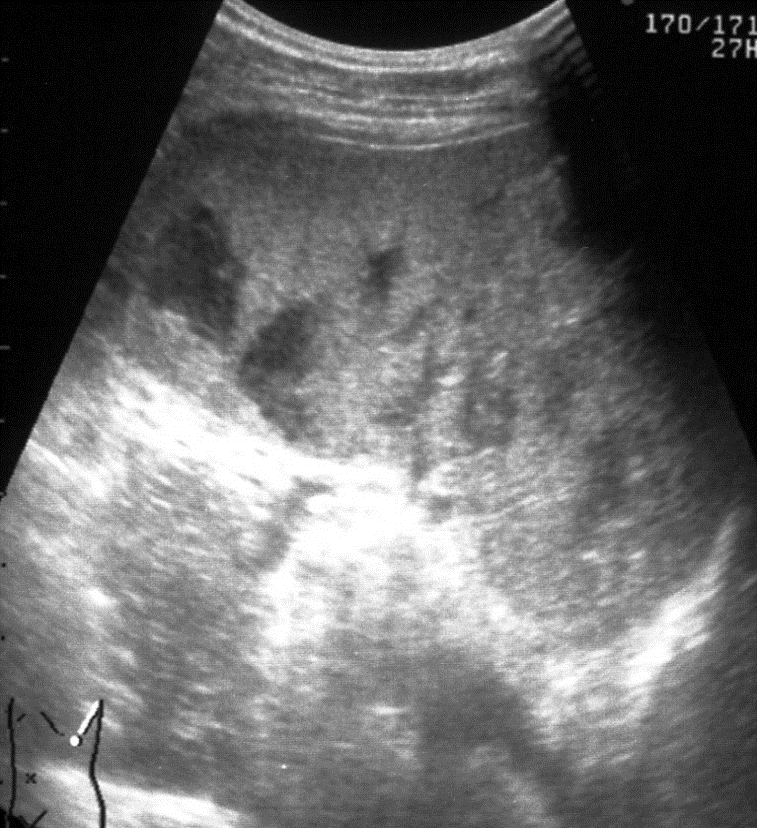
Сканирование селезенки через 8–12 часов после травмы позволяет выявить прогрессирующее неравномерное снижение акустической плотности в зоне интереса (рис. 4, а). Устойчивая визуализация эхонегативной зоны (внутритканевой гематомы) становится возможной по истечении первых суток посттравматического периода (рис. 4, б).

а б
Рис. 4. Эхограмма подкапсульного разрыва селезенки: а – через 8–12 часов после травмы; б – через 1 сутки после травмы.
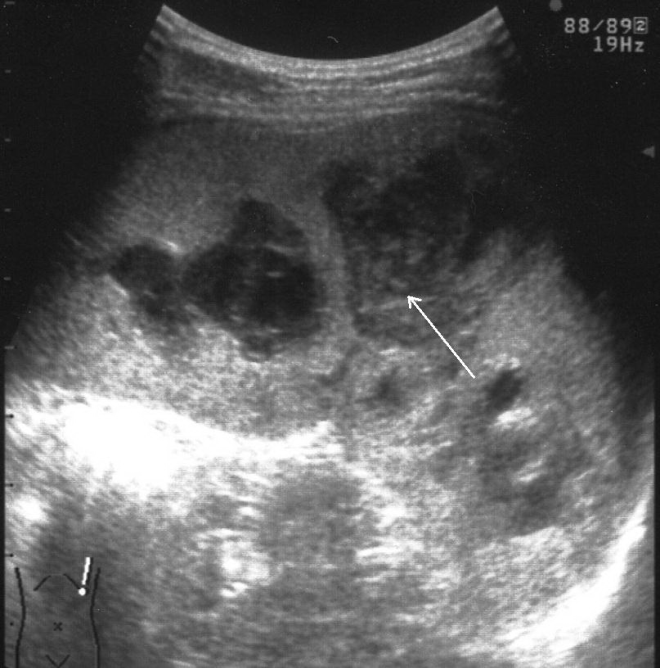
В ряде случаев выявляется несколько эхонегативных зон, расположенных в непосредственной близости. Практически в половине наблюдений в травматической полости визуализируются эхопозитивные фрагменты различных размеров и формы, представляющим собой сгустки крови и тканевые секвестры (рис. 5, а, б). Подобная точка зрения подтверждается их обратным развитием с образованием мелкодисперсной взвеси осадка в содержимом полости по истечении 7–10-ти суток после травмы.
Эхографически эволюция внутриорганных гематом характеризуется прогрессивным сокращением объема травматической полости, снижением четкости контуров, неоднородным повышением эхогенности ее содержимого за счет заполнения множественными точечными структурами, соответствующими по эхогенности паренхиме селезенки (рис. 6).
а б
|
|
|
Рис. 5. Эхограмма подкапсульного разрыва селезенки: а – сгусток крови в посттравматической полости; б – тканевый секвестр в посттравматической полости.
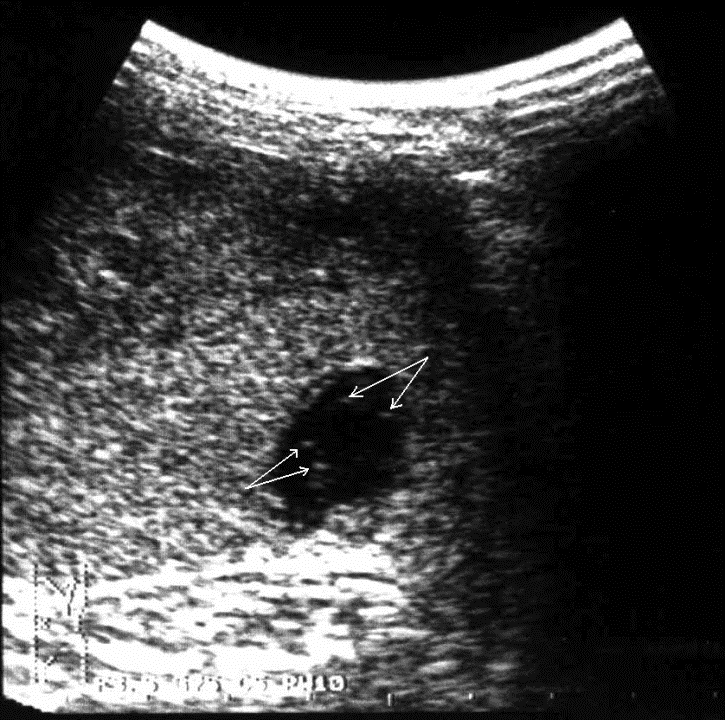
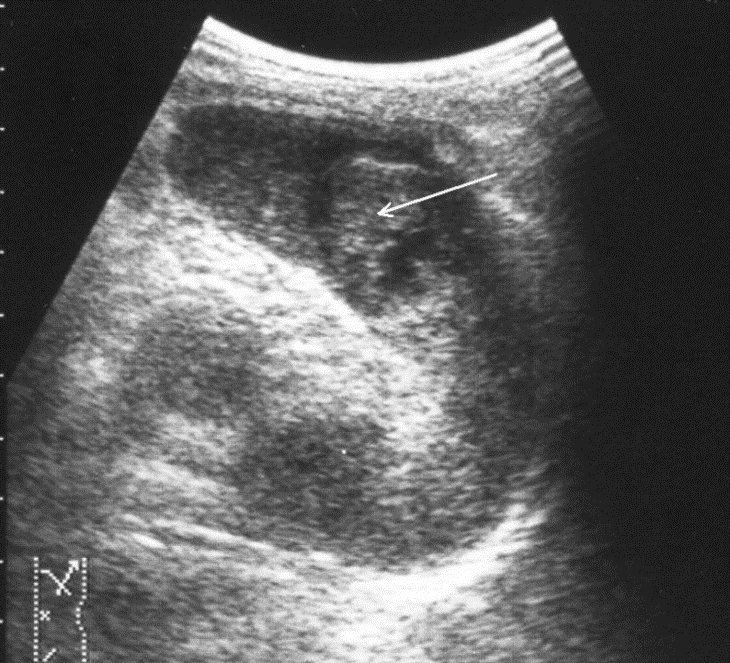
Рис. 6. Репаративная регенерация при травме селезенки. Точечные эхосигналы в посттравматической полости указаны стрелками.
Необходимо отметить, что определенные изменения претерпевает также форма травматической полости, утрачивая характерный звездчатый контур и приобретая округлые очертания. Длительность течения репаративно-регенеративных процессов при подкапсульных разрывах селезенки определяется прежде всего размерами (объемом) травматической полости и достигает 4-х месяцев, по истечении которых констатируется полная нормализация акустической плотности и эхоструктуры паренхимы органа. Результаты цветового допплеровского картирования также свидетельствуют о полном восстановлении кровотока.
Чрескапсульные разрывы селезенки манифестируют нарушением непрерывности контура органа и визуализацией внутриорганных линий разрыва (рис. 7). Последние представляют собой гипоэхогенную или эхонегативную, в зависимости от времени, прошедшего после травмы, зону линейной или «ветвистой» формы с неровными и нечеткими контурами. Важно отметить, что прямые эхографические признаки, будучи патогномоничными для данного вида повреждений, не имеют облигатный характер. В частности, нарушение непрерывности контура селезенки наблюдается только у 25, 4 % больных, а линия внутриорганного разрыва визуализируется в 60, 3 % случаев. При этом возможность выявления указанных признаков в ранние сроки весьма проблематична и становится реальной только через 16–24 часа после травмы.
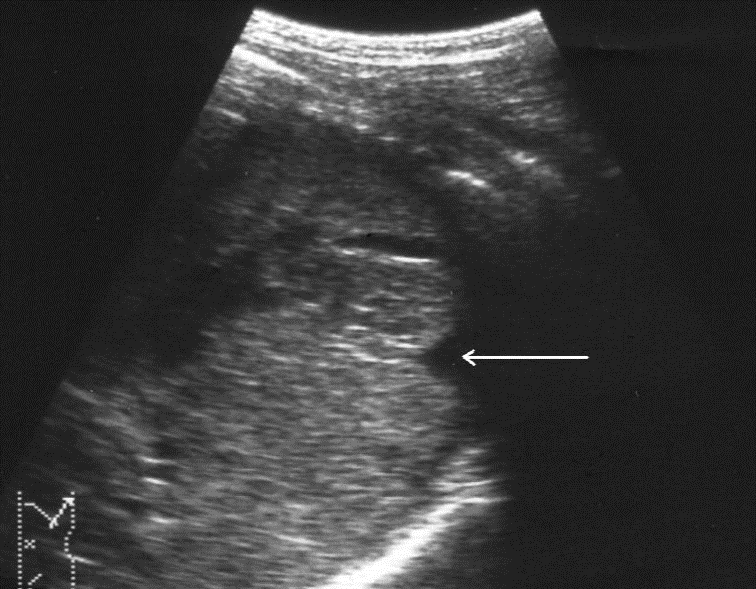
Рис. 7. Эхограмма чрескапсульного разрыва селезенки. Нарушение непрерывности контура указано стрелкой.
Сопоставление результатов эхографических исследований с данными интраоперационного (в том числе эндохирургического) обследования позволяет утверждать, что факторами, определяющими возможность ультразвуковой визуализации являются, прежде всего размеры травматической полости и наличие диастаза между ее стенками.
Поверхностные разрывы селезенки, независимо от интенсивности и длительности возникающего внутреннего кровотечения, эхографически не выявляются в подавляющем большинстве наблюдений.
В связи с вышеизложенным особое клиническое значение приобретают косвенные эхографические признаки чрескапсульного разрыва органа, прежде всего внутрибрюшинного кровотечения, отмеченного у всех больных с таким характером травмы. Периспленическая гематома (рис. 8) представляет собой околоорганное скопление крови, полностью либо частично окружающее поврежденную селезенку и ограниченное такими анатомическими образованиями, как купол диафрагмы, задний листок париетальной брюшины, петли кишечника, фиксированные пряди большого сальника и т. д.
|
|
|
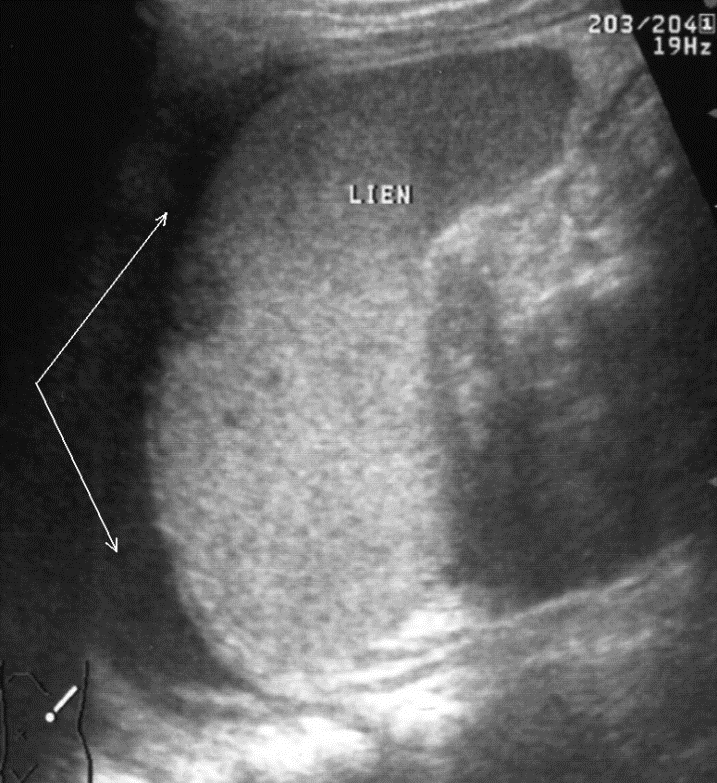
Рис. 8. Эхограмма чрескапсульного разрыва селезенки. Периспленическая гематома указана стрелками.
Следующим по значимости и частоте выявления косвенным эхографическим признаком чрескапсульного разрыва селезенки стала визуализация ткани большого сальника, фиксированного в зоне повреждения или окутывающего весь орган (рис. 9).
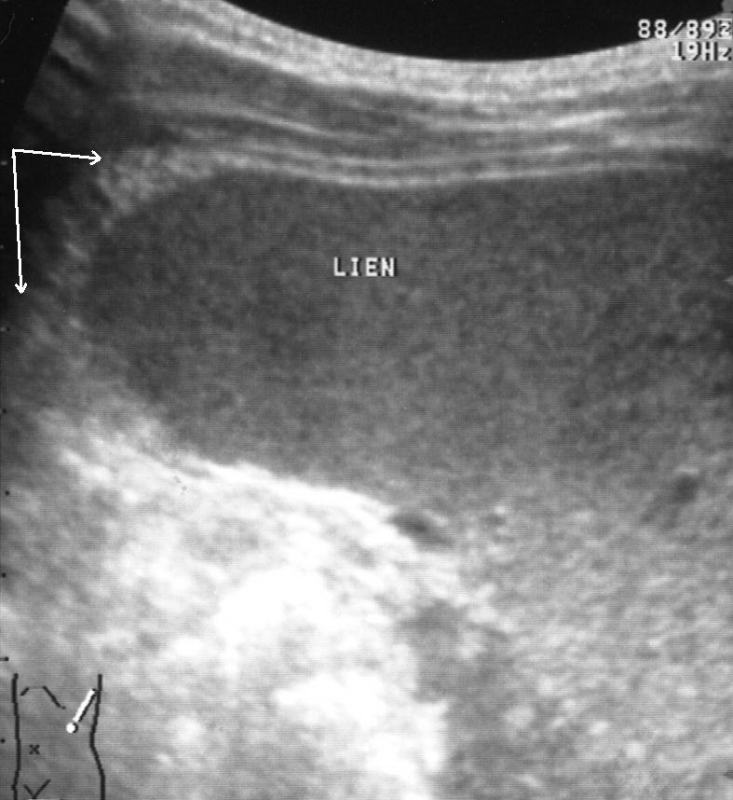
Рис. 9. Эхограмма чрескапсульного разрыва селезенки. Фиксированная прядь большого сальника указана стрелками.
Фрагментация (отрыв полюса) селезенки представляет, по сути, частный вариант чрескапсульного разрыва с полным разобщением фрагментов органа. Наряду с раздельной визуализацией фрагментов выявляются линии разрывов и вышеописанные косвенные признаки, характерные для данного вида повреждений (рис. 10).

Рис. 10. Эхограмма полного поперечного разрыва селезенки. Линия разрыва указана стрелками.
Таким образом, эхография в диагностике закрытых повреждений селезенки имеет высокую информативности. В то же время следует учитывать, что разрешающая способность метода (в выявлении локальных посттравматических изменений структуры органа) не является величиной постоянной и во многом определяется периодом исследования, – фактически, временем, прошедшим с момента травмы.
Следует констатировать, что в первые часы после травмы, когда с клинических позиций должны быть решены основные вопросы обоснования лечебной тактики, возможности эхографического выявления внутриорганных разрывов селезенки представляются минимальными. Данное обстоятельство определяет целесообразность в указанном временном диапазоне руководствоваться прежде всего косвенными эхографическими признаками травмы селезенки – наличием свободной жидкости (крови) в брюшной полости, периспленической гематомы, большого сальника, фиксированного в зоне предполагаемого разрыва или окутывающего орган, и т. д.
Визуализация зон внутритканевых и нарушающих целостность капсулы селезенки разрывов становится возможной по истечении 4–6-и часов с момента травмы. Указанный феномен обусловлен эволюцией (лизис, ретракция сгустка) излившейся в травматическую полость крови и соответствующими изменениями ее эхогенности. В более ранние сроки эхогенность кровяного сгустка сопоставима с таковой паренхимы селезенки. Это обстоятельство может препятствовать их акустической дифференциации, что, несомненно, должно учитываться при интерпретации эхограмм.
Разработанные критерии дифференциальной диагностики различных видов повреждения органа имеют первостепенное тактическое значение. Необходимо отметить, что возможность ошибочной идентификации вида повреждения особенно велика при абсолютизации значения отдельных симптомов в ранние сроки после травмы. Большей диагностической достоверностью характеризуются симптомокомплексы, включавшие в себя как прямые, так и косвенные признаки характера и локализации повреждения. В частности, сочетание визуализируемой линии разрыва селезенки с наличием крови в брюшной полости, безусловно, указывает на чрескапсульный характер повреждения.
Результаты эхографических исследований в динамике острого и отдаленного периодов травм селезенки свидетельствуют об адекватности метода в определении характера и полноты течения репаративно-регенеративных процессов, а также возможностей своевременной диагностики различных осложнений. Ультразвуковое исследование у больных с закрытой травмой селезенки представляет собой триединую задачу, решение которой, наряду с идентификацией вида повреждения органа, предполагает установление объема излившейся в брюшную полость крови, разграничение остановившегося и продолжающегося кровотечения.
· Всем пациентам с травмой селезенки рекомендуется выполнить УЗИ для определения объема крови в брюшной полости
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4)
Комментарии: Кровь в брюшной полости, в зависимости от времени, прошедшего после травмы, эхографически представляет собой эхонегативную (в первые часы) или гипоэхогенную (в более поздние сроки) зону, выполняющую пространства, свободные от внутренних органов. Выявлена зависимость между объемом излившейся крови и эхографической картиной, с условным выделением трех уровней гемоперитонеума.
Эхографическая визуализация жидкости только в полости малого таза соответствовует «малому» гемоперитонеуму, объем крови при этом не превышает 7, 3 мл/кг массы тела (рис. 11).
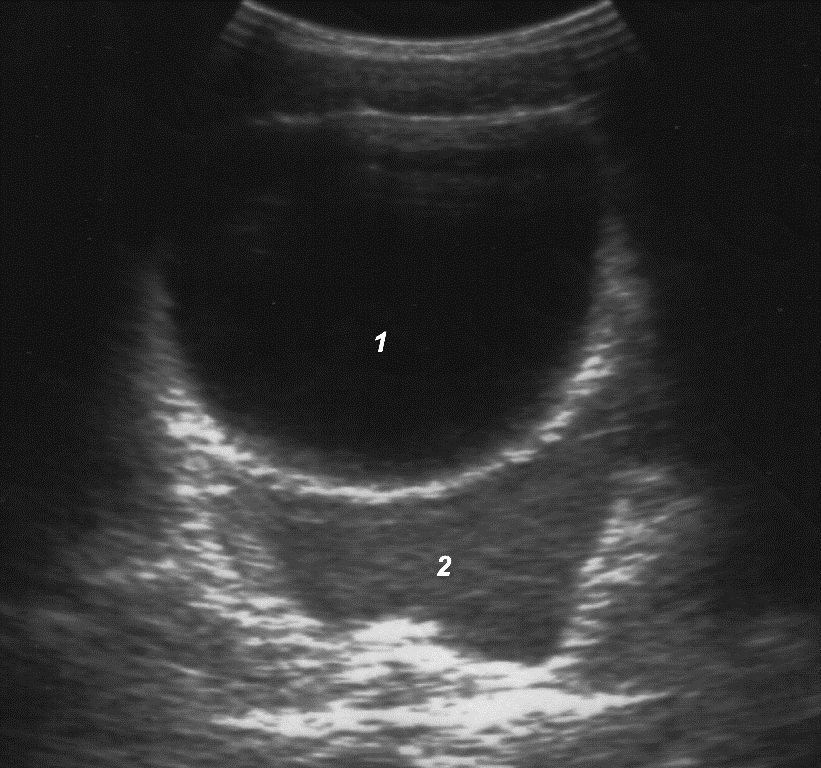
Рис. 11. «Малый» гемоперитонеум: 1 – мочевой пузырь; 2 – кровь.
При «среднем» гемоперитонеуме, помимо малого таза, кровь эхографически определяется в печеночно-почечном кармане, латеральных каналах, периспленическом пространстве, ее объем колеблется от 7, 6 до 25, 8 мл/кг массы тела (рис. 12).

Рис. 12. «Средний» гемоперитонеум: 1 – печень; 2 – почка; 3 – кровь.
Нахождение жидкости еще и под передней брюшной стенкой в области мезогастрия соответствует «большому» гемоперитонеуму с объемом крови в брюшной полости более 26, 7 мл/кг массы тела (рис. 13).
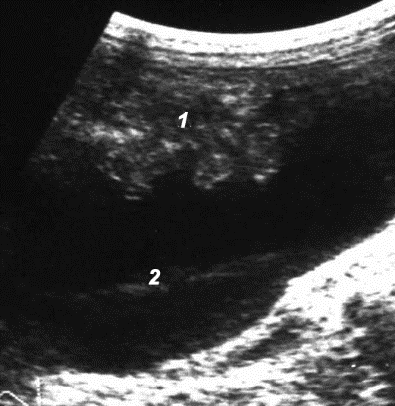
Рис. 13. «Большой» гемоперитонеум: 1 – петли тонкой кишки; 2 – кровь.
· Рекомендуется проведение компьютерной томографии у детей при стабильной гемодинамике [16].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4)
Комментарии: Компьютерная томография (КТ) рассматривается в качестве «золотого» стандарта диагностики повреждений селезенки в связи с высокой диагностической информативностью. Она позволяет «бесконтактно» осматривать одновременно сразу все анатомические образования, находящиеся в плоскости поперечного среза. КТ показывает достаточно точно количество крови в брюшной полости и ее расположение, а также наличие и локализацию активного артериального кровотечения, например, вследствие разрыва аневризмы селезеночной артерии. КТ помогает идентифицировать количественные и качественные изменения в селезенке, основанные на оценке степени ее повреждения.
В норме селезенка определяется как гомогенный орган с коэффициентом абсорбции, равным печеночному (35–55 ед. Н), который после внутривенного усиления увеличивается на 20–30 ед. Н. Обратимся к КТ-семитотике повреждений.
Гематома селезенки. При компьютерной томографии в режиме нативного сканирования селезенка с гематомой увеличена в размерах, деформирована, преимущественно в зоне поражения. Исчезает вогнутость контуров по медиальной поверхности, и она приобретает овальную форму. Текстура и структура гематомы претерпевают изменения в зависимости от сроков ее появления. В острой фазе (до 4-х часов после травмы) гематома может быть изоденсивной, но чаще превышает (на 5–10 ед. Н) нормальные показатели ткани селезенки (рис. 14).

Рис. 14. КТ-признаки гематомы селезенки через 4 часа после травмы. Нативное сканирование. 1 – очаг свежего кровоизлияния (54 ± 3 ед. Н) в заднем полюсе селезенки.
Если «возраст» гематомы не более 2-х суток, то ее плотность сохраняет изоденсивные селезенке показатели. В течение последующих 10-ти суток денситометрические характеристики гематомы постепенно снижаются, становясь меньше плотности селезенки.
Подострые и хронические гематомы в сроки более одного месяца могут сохранять свою первичную форму, но вследствие лизиса кровяного сгустка и резорбции белка имеют значения коэффициента аттенуации, приближающиеся к воде.
Постконтрастное сканирование крайне необходимо использовать в диагностике травмы селезенки в подострой и острой стадиях, когда гематома чаще всего изоденсивна неповрежденной ткани селезенки. При этом в зоне поражения на фоне контрастированной нормальной пульпы выявляются зоны без контрастного усиления, соответствующие очагам кровоизлияния.
Также, если исследование с внутривенным усилением проводится через 1–2 часа после травмы, в гематоме с более низкими денситометрическими показателями могут быть обнаружены облаковидные поля высокой денситометрии (более 60 ед. Н), что указывает на продолжающееся кровотечение.
Подкапсульная гематома. Селезенка увеличена в размерах, деформирована, чаще в области полюсов и по диафрагмальной поверхности.
При компьютерной томографии вдоль латерального края селезенки выявляется патологическое содержимое, чаще всего в виде полумесяца (рис. 15). Денситометрические показатели и структура содержимого зависят от сроков появления гематомы. Происходит утолщение выпуклой латеральной поверхности за счет повреждения.

Рис. 15. КТ-признаки подкапсульной гематомы селезенки через 2 недели после травмы. Нативное сканирование. 1 – ткань селезенки; 2 – гематома.
Интрапаренхиматозная гематома. Селезенка увеличена в размерах, деформирована. При компьютерной томографии в пульпе определяются неправильной формы поля патологической денситометрии, которые в острой и подострой стадиях могут быть хорошо визуализированы только после внутривенного усиления. В более поздние сроки формирования гематомы это возможно без дополнительного введения контраста. Гематома имеет неровные края и иногда проявляется в виде «обрывков ткани» (рис. 16).

а б
Рис. 16. КТ-признаки интрапаренхиматозной гематомы селезенки через 9 суток после травмы:
а – нативное сканирование; б – после внутривенного усиления. 1 – гематома (28 ± 5 ед. Н).
Разрыв селезенки. При компьютерной томографии разрывы селезенки менее заметны, чем подкапсульные гематомы, с более разнообразными проявлениями. Могут быть обнаружены: дефект контуров селезенки, заполненный патологическим содержимым; неотчетливость контуров органа; негомогенность селезеночной структуры; линейные, звездчатые или округлые поля сниженной денситометрии. Разрывы селезенки сопровождаются, как правило, внутритканевой гематомой, наличием периспленального сгустка и свободной жидкости в левом поддиафрагмальном пространстве или других отделах брюшной полости.
Размозжение селезенки. С помощью компьютерной томографии в левом поддиафрагмальном пространстве в проекции селезенки находят негомогенную массу, денситометрические показатели и структура которой зависят от сроков ее появления. Если визуализируется селезенка, то характерны грубая деформация ее контуров и формы, отсутствие нормальной структуры, наличие интрапаренхиматозной и периспленальной гематомы.
Периспленальная гематома. При небольших разрывах селезенки периспленальная гематома может иметь вид «усеченной запонки». При больших периспленальных гематомах селезенка как бы замурована в патологическом содержимом, резко снижены или вовсе отсутствуют ее дыхательные движения и она как бы вколочена в левом подреберье. Текстура и структура периспленальной гематомы зависят от сроков ее формирования и претерпевают аналогичные изменения, как и при гематоме селезенки.
Компьютерная томография позволяет выявить вокруг селезенки, чаще по диафрагмальной поверхности (в области локализации разрыва), патологическое содержимое, структура и текстура которого зависят от сроков возникновения гематомы. При исследовании пациента на правом боку оно не смещается в другие отделы брюшной полости. Большая гематома, охватывающая селезенку, может деформировать желудок и ободочную кишку.
Гемоперитонеум. При компьютерной томографии в левом поддиафрагмальном пространстве и в других отделах брюшной полости выявляется патологическое содержимое, повторяющее по форме брюшинные карманы. Его конфигурация изменяется при изменении положения тела пациента. В ранние сроки денситометрические характеристики содержимого превышают 60 ед. Н, в дальнейшем оно становится гиподенсивным.
· Рекомендуется выполнить диагностическую лапароскопию при наличии следующих показаний: неопределённость клинической картины и данных дополнительных методов исследования и невозможность исключить повреждение внутренних органов в процессе динамического наблюдения, особенно при сочетанной травме [31].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4)
Комментарии: Противопоказания: диагностическая и лечебная лапароскопия противопоказана больным с закрытыми повреждениями живота с выраженной гипотензией, когда АД удаётся поддерживать только за счёт постоянной инфузии крови и кристаллоидных растворов. В этой ситуации вероятнее всего наличие обширных повреждений внутренних органов и гемоперитонеума с продолжающимся тяжёлым кровотечением. Этим больным показаны срочная лапаротомия и остановка кровотечения.
Эндоскопическая картина брюшной полости. Внешний вид травматических повреждений паренхиматозных органов очень вариабелен: от небольших линейных надрывов, подкапсульных гематом различных размеров до обширных размозжений. Эндоскопически в области разрыва органа обнаруживают сгустки крови, прикрывающие повреждение. Это достоверный признак, позволяющий точно локализовать источник кровотечения. Нецелесообразно снимать сгустки манипулятором, пытаясь определить направление и количество разрывов: эти манипуляции могут усилить кровотечение. Стабильная фиксация большого сальника к повреждённому паренхиматозному органу практически в 90% случаев бывает критерием завершённости спонтанного гемостаза, обеспечивающего надёжную остановку кровотечения и благополучное течение раненого процесса.
Если крови в брюшной полости немного и после аспирации её количество не нарастает, а ревизия органа устанавливает небольшие линейные его надрывы без признаков кровотечения, то больных лечат консервативно. Лапароскопию завершают дренированием брюшной полости. Силиконовый страховочный катетер подводят непосредственно к поврежденному органу или к области малого таза. Иногда при ревизии селезенки можно увидеть подкапсульные гематомы. Такой вид повреждений характерен для больных, упавших с высоты. Множественные мелкие подкапсульные гематомы неопасны и не требуют оперативного лечения. При крупных одиночных подкапсульных гематомах обычно сильно выражен болевой синдром и существует опасность их спонтанного разрыва. В таких случаях гематому пунктируют под визуальным контролем. Продолжения кровотечения из места пункции обычно не происходит. В этой ситуации также необходимо оставить в брюшной полости страховочный катетер, его можно использовать для наложения пневмоперитонеума при необходимости повторной лапороскопии. Определенные сложности возникают при обнаружении забрюшинных гематом в области латеральных каналов. В этом случае эндоскопист не может точно ответить, есть повреждение почки или нет. С большой степенью вероятности об этом можно говорить лишь при больших напряженных гематомах, полностью занимающих весь латеральный канал. Окончательно установить правильный диагноз позволяют дополнительные методы исследования (УЗИ, внутривенная урография, радиоизотопная диагностика). Разрыв кишечника при лапароскопии увидеть достаточно трудно, так как это связано с необходимостью тщательной методической ревизии всех кишечных петель. Существует несколько косвенных признаков разрывов кишечной стенки: парез поврежденной петли, подтягивание к месту разрыва сальника, наличие в брюшной полости мутноватого выпота. Именно поэтому лапароскопию необходимо начинать с панорамного осмотра всей брюшной полости, обращая при этом внимание на состояние петель кишечника и положения сальника.
Следовательно, лапароскопия при подозрении на повреждения органов брюшной полости не только позволяет решить вопрос о необходимости лапаротомии и выборе операционного доступа, но и существенно расширяет возможности консервативного лечения очень сложной категории больных.
|
|
|


