|
Раздел 3. В этой стадии ткань лимфатического узла замещается ретикулярными, плазматическими клетками и эозинофилами. III стадия — стадия фиброза. Узел сморщивается и становится плотным. Для лимфогранулематоза характерна температурная реакция
|
|
|
|
Раздел 3
Воспалительные заболевания челюстно-лицевой области
II стадия — стадия образования полиморфноклеточной гранулёмы. Начинает
ся очаговое или диффузное разрастание ретикулярных клеток эндотелия крове
носных и лимфатических сосудов, клеток соединительной ткани.
В этой стадии ткань лимфатического узла замещается ретикулярными, плазматическими клетками и эозинофилами. Ретикулярные клетки имеют разную величину и форму. Наблюдаются большие клетки с несколькими ядрами, являющиеся патогномоничными для лимфогранулематоза. Они названы по именам авторов, описавших их, клетками Березовского—Штернберга.
III стадия — стадия фиброза. Узел сморщивается и становится плотным.
Для лимфогранулематоза характерна температурная реакция, являющаяся
следствием интоксикации организма, однако лимфатические узлы безболезненные, в то время как при банальном воспалении лимфоузлов они болезненные при пальпации на фоне повышения температуры. При лимфогранулематозе происходят изменения в формуле крови, а именно увеличение СОЭ и развитие анемии. Развитие гипохромной анемии большинство исследователей объясняют патологическим влиянием увеличенной селезенки или же вовлечением в патологический процесс ретроперитонеальных лимфатических узлов. Если заболевание прогрессирует, наблюдается уменьшение лейкоцитов, вплоть до развития лейкопении и эозинофилии. Сердечно-сосудистая система поражается вторично вследствие дистрофических изменений в миокарде, обусловленных анемией, интоксикацией и общим истощением.
Лимфогранулематоз поражает также и пищеварительный канал. Вовлечение в патологический процесс печени значительно влияет на течение и дальнейшее развитие лимфогранулематоза. По частоте поражения селезенка находится на втором месте после лимфатических узлов.
|
|
|
Изменения в костях при лимфогранулематозе в большинстве случаев являются вторичными, вследствие перехода процесса из лимфатических узлов per con-tinuitatem или гематогенным путем при генерализации процесса. Такое разнообразие клинических проявлений создает определенные трудности для врача при постановке диагноза у детей. Поэтому необходимо выделять наиболее характерные патогномоничные симптомы этого заболевания, которыми являются: увеличение лимфатических узлов и наличие в них клеток Березовского-Штернберга (больших ретикулярных клеток с несколькими ядрами), колебания температуры тела; слабость; поражение селезенки и других органов и систем.
Дифференциальную диагностику надо проводить с:
1. Одонтогенными и неодонтогенными лимфаденитами.
2. Туберкулезом лимфатических узлов.
3. Ретикулёзом.
4. Лимфосаркомой.
5. Опухолью Брилла-Симмерса.
Дифференциальная диагностика банальных лимфаденитов базируется на таких патогномоничных признаках:
1) появление болезненного новообразования округлой формы в участках наиболее частой локализации лимфоузлов;
2) анамнестическая связь с причинным заболеванием (зубом, ринитом, тонзиллитом, бронхитом и т. п. );
i ПО
3) общие признаки воспалительного процесса;
4) реакция лимфатического узла на противовоспалительную терапию;
5) лабораторное подтверждение воспалительного процесса (данные развернутого анализа крови, местных проявлений лимфаденита, термографии, УЗИ и т. п. ).
Для туберкулеза лимфатических узлов характерно образование так называемых пакетов (увеличенные спаянные между собой и кожей узлы). Кроме того, туберкулезный лимфаденит сопровождается перифокальной инфильтрацией, образованием свищей и рубцов, и чаще это происходит у детей раннего и дошкольного возраста. При милиарной форме туберкулеза в лимфоузлах появляются гигантские клетки Пирогова-Лангханса.
|
|
|
Ретикулёзы имеют много общего с лимфогранулематозом (последний также принадлежит к этой категории болезней). Клиническая картина ретикулёзов напоминает острый лейкоз. На первый план выходят слабость, головная боль, кровоизлияния в кожу и слизистую оболочку. Лимфоузлы небольшие, плотноэлас-тические, безболезненные. Диагноз устанавливается на основании характерных изменений в крови и костном мозге (преобладают ретикулярные клетки).
Лимфосаркома — злокачественная опухоль, часто диагностируемая у детей разного возраста. При лимфосаркоме поражаются лимфатические узлы определенной области и лишь в редких случаях процесс генерализуется. Только в начале процесса лимфатические узлы могут иметь мягкую консистенцию, в дальнейшем они уплотняются, спаиваются между собою в единый конгломерат, который может достигать значительных размеров. Кожные покровы растягиваются, становятся синюшными, появляются язвы. Для лимфосаркомы характерно быстрое увеличение лимфатических узлов и тяжелое течение.
Опухоль Брилла-Симмерса, известная под названием " гигантофолликуляр-ная лимфаденопатия", характеризуется наличием гигантских гиперплазирован-ных лимфоидных фолликулов в лимфатических узлах. Картина периферической крови нормальная, температура тела не повышается, наблюдается склонность к экссудативным реакциям и отекам.
Лечение лимфогранулематоза комплексное, проводится в специализированных стационарах и включает рентгенотерапию, химио- и гормонотерапию. Хирургическое лечение состоит в удалении увеличенных лимфоузлов.
Раздел 3
Воспалительные заболевания челюстно-лицевой области
 СЕПТИЧЕСКИЕ СОСТОЯНИЯ
СЕПТИЧЕСКИЕ СОСТОЯНИЯ
Сепсис (sepsis) ~ это генерализованное воспаление в организме ребенка, возникающее в ответ на чрезмерное количество микроорганизмов и (или) продуктов их деятельности. При сепсисе происходит запуск каскада воспалительных реакций, поддерживающихся за счет структурных компонентов бактерий или молекул микробного происхождения. Схематически патогенетические изменения при септических состояниях могут быть представлены таким образом (схема 7).
|
|
|
Факторами риска развития сепсиса у детей являются:
1) маленький возраст ребенка;
2) недоношенность;
3) ожоги, травмы;
4) продолжительное лечение и использование инвазивных методик диагностики;
5) применение химио-, иммуносупрессивных препаратов;
6) недостаточное питание;
7) СПИД;
8) генетическая предрасположенность и т. п.
|
С |
Очаг инфекции (воспаление тканей)
| /Вл |
| Влияние на периферические сосуды: [ дилатация или констрикция артериол и венул, | I повреждение эндотелия медиаторами, \стаз, повышение проницаемости капиляров^ |
/ Активация и высвобождение медиаторов) I (цитокины, продукты активации I комплемента, вазодилататоры, \вазоконстрикторы, эндоморфины)
|
|
| Миокардиальная дисфункция: низкий сердечный выброс, рефрактерность к значительной нагрузке к р-блокаторам |
| Снижение периферического сосудистого сопротивления, рефракторная гипотензия |
| Полиорганная дисфункция или легочная, печеночная, I почечная недостаточность |
| Схема 7. Патогенетические изменения при септическом состоянии |
Влияние на миокард: системная перегрузка фракций выброса, чувствительность к р-блокаторам
Развитие сепсиса у детей значительно зависит от функционального состояния организма, течения болезни, что определяется морфофункциональной незрелостью и дисфункциями разных систем, неполноценностью иммунных ответов, снижением резерва детоксикационних механизмов. Характер микрофлоры при этом играет не основную роль. Для прогноза течения сепсиса большее значение приобретают состояние ребенка и адекватность медикаментозной терапии, чем вид микроорганизма и источник инфицирования.
Это положение подтверждается полученными данными относительно частоты бактериемии в разных ситуациях. Так, по данным Ю. Ф. Исакова (2001), при удалении зубов у детей рост бактерий (Aerococcus viridans, staphylococcus spp., анаэробные микроорганизмы) в крови был получен в 74 % случаев, а при проведении других стоматологических процедур — от 9, 4 до 96, 6 % случаев.
|
|
|
В противоположность этому у детей с иодтверженным диагнозом " сепсис" рост бактерий в крови наблюдался лишь у 3 % больных. Становится понятным относительное значение в диагностике сепсиса результатов посева крови на стерильность. Бактериемия наблюдается значительно чаще, однако не всегда она связана с септическим процессом. Сепсис быстрее развивается как реакция организма не на чрезмерную микробную нагрузку живых бактерий, а на чрезмерное постоянное поступление мелких структур бактериального происхождения (химические компоненты бактериальных клеток и их метаболитов).
Поэтому принципиально важна хирургическая санация полости рта у детей. Следует различать два причинно-следственных механизма развития септических состояний у детей:
1 — септическое состояние является фоновым и проявляется в челюстно-лицевой области воспалительным процессом;
2 — одонтогенный или неодонтогенный процесс приводит к развитию септического состояния.
Примером первого механизма является развитие сепсиса вследствие пупочной инфекции и возникновения локального очага воспаления в челюстно-лицевой области (чаще это гематогенный остеомиелит верхней челюсти, воспалительное поражение височно-нижнечелюстного сустава), что связано с особенностями васкуляризации и строения этих участков. Такое септическое состояние чаще наблюдается у детей до 1, 5 года. То есть сепсис в данном случае сопровождается воспалительным процессом в области лица.
Примером второго причинно-следственного механизма является сепсис, развивающийся как следствие воспалительного процесса в челюстно-лицевой области (фурункул, одонтогенный остеомиелит). Такое развитие сепсиса чаще наблюдается у детей в возрасте 9-10 лет. Отечественные врачи обычно ставят диагноз " сепсис" при наличии тяжелых изменений со стороны гемодинамики, признаков полиорганной недостаточности. Но сепсис может развиваться и при наличии признаков синдрома системного воспалительного ответа на фоне инфекции (ССВО, международное сокращение SIRS).
К критериям SIRS у детей относят:
1. Температуру тела: выше 37, 2 " С или ниже 35, 2 " С.
2. Тахикардию: увеличение ЧСС до или выше верхней границы возрастной нормы.
1«1
Раздел 3
Воспалительные заболевания челюстно-лицевой области
Частота пульса в зависимости от возраста ребенка:
Возраст Частота пульса за 1мин
Новорожденный ! 60 и больше
|
|
|
3 года 140
4-5 лет 130
6-7 лет 120
8-10 лет ПО
11-14 лет 90
3. Тахипноэ: увеличение частоты дыхания (ЧД) до или выше верхней грани
цы возрастной нормы и гипервентиляция (Рсо2 выше 32 мм. рт. ст. ). Частота ды
хания у детей в зависимости от возраста:
Возраст Частота дыхания за 1мин
Новорожденный 40-60
1 мес 48
2 мес 43
3 мес 41 4-6 мес 40 7 мес 37 8-10 мес 36 11-12 мес 35
2 года 31
3 года 28
4 года 26
5 лет 24
6 лет 26
7 лет 23
8 лет 22
9 лет 21
10 лет 20
12-13 лет 19
14-15 лет 16-18
4. Количество лейкоцитов в периферической крови: больше 12хЮ3/л (лейко
цитоз) или меньше 4х109/л (лейкопения), или имеется не меньше 10 % незрелых
форм лейкоцитов.
Возможны три варианта сочетания SIRS и течения инфекционного процесса:
1. SIRS и очаг воспаления: у ребенка, например, фурункул верхней губы, клиническое течение которого тяжелое, к нему присоединяются явления SIRS, что таит угрозу генерализации воспалительного процесса. В таком случае ставят диагноз " сепсис" и интенсифицируют лечение.
2. SIRS. h бактериемия: у ребенка, например, по поводу гнойного периодонтита был удален зуб, лунка почти зажила, но появились признаки SIRS и выявлена гемокультура. В этом случае ставят диагноз " сепсис" и назначают комплексную терапию, на первом месте в которой — антибиотикотерапия.
3. SIRS и клинические симптомы инфекции: у ребенка возрастом 1 мес появились симптомы SIRS, пупочная рана зажила, гемокультура не высеивается, но проявляются симптомы инфекционного процесса. Эта наиболее сложная ситуация для постановки диагноза " сепсис", такое состояние еще называют пресепси-сом, или токсикозом новорожденных.
Различают такие фазы сепсиса:
— гнойно-резорбтивную лихорадку;
— начальную фазу сепсиса (токсемия);
— септицемию (стойкая бактериемия без гнойных метастазов);
— септикопиемию.
Жалобы родителей или ребенка — на ухудшение у него самочувствия, что проявляется общей слабостью, отсутствием аппетита, нарушением сна, появлением головной боли, дневного колебания температуры тела от 35, 2 до 40 " С, а также озноба и холодного липкого пота.
Клиника. В начале заболевания (гнойно-резорбтивная лихорадка) преобладают признаки общей интоксикации: бледность кожных покровов, холодный липкий пот, наблюдаются гектический тип повышения температуры тела, тахикардия, тахипноэ. Возникают резкие изменения в общем анализе крови (СОЭ до 50-60 мм в 1 ч, лейкоцитоз до 12x10 ! > /л или лейкопения — меньше 4х10а/л. Наблюдается появление молодых незрелых форм лейкоцитов и токсической зернистости нейтрофилов, редко — анизоцитоз и пойкилоцитоз. Течение этой фазы заболевания быстрое, диагностируется редко, поскольку сразу переходит в токсемию — начальную фазу сепсиса.
Начальная фаза сепсиса характеризуется повышением температуры тела, тахикардией, интоксикацией, показателями крови, свидетельствующими о выраженной воспалительной реакции. Изменений внешнего дыхания, функции сердца, печени, почек не возникает. В 90 % случаев определяется бактериемия, то есть из крови высеиваются микроорганизмы.
Следующая фаза — септицемия: температура тела продолжает повышаться (до 38 " С), нарастает интоксикация, повторные посевы крови на стерильность положительные, возникают симптомы функциональной недостаточности внутренних органов (синдром полиорганной недостаточности).
Термин " полиорганная недостаточность" (ИОН) впервые сформулирован А. Е. Вайе в 1975 г. ПОН развивается при прогрессировании критического состояния и проявляется функциональной недостаточностью двух или более жизненно важных органов или систем. Выделяют четыре основных компонента ПОН:
1. Медиаторы воспаления, " запускающие" аутоиммунный каскад адаптационной реакции организма.
2. Эндокринная адаптационная реакция.
3. Нарушение микроциркуляторной перфузии в тесной связи с реперфузион-ным компонентом.
4. Инфекционно-септический компонент, обусловленный раневой инфекцией.
Последняя фаза заболевания — септикопиемия — характеризуется постоянной бактериемией с образованием гнойных метастазов в паренхиматозных органах, резким ухудшением общего состояния. Иногда возможно развитие синдрома Уотерхауса-Фридерихсена (синонимы: молниеносный сепсис, острая недостаточность коры надпочечных желез).
Лечение сепсиса, возникшего в связи с заболеванием челюстно-лицевой области, то есть его причиной был фурункул, карбункул, одонтогенный остеомиелит, проводится в условиях септического отделения или челюстно-лицевого стационара и должно быть комплексным, состоять из медикаментозного и местного.
Раздел 3
Воспалительные заболевания челюстно-лицевой области
Участие в лечении, при необходимости, принимает не только челюстно-лицевой хирург, но и педиатр, общий хирург и др.
Местное лечение включает ликвидацию очагов гнойной инфекции в челюстно-лицевой области; при необходимости проводят ревизию ран после вскрытия флегмон и абсцессов, налаживают эффективное дренирование ран. Все манипуляции выполняют под общим обезболиванием. Промывают раны антисептиками и нротеолитическими ферментами.
Вопросы общей хирургии решают на консилиуме специалистов: общих хирургов, реаниматологов, педиатров, торакальных хирургов.
Лечение так называемого неонатального, или тяжелого, сепсиса у детей до 2 лет, проявившегося воспалительным очагом в челюстно-лицевом области, осуществляется в условиях детского реанимационного отделения или в палате интенсивной терапии хирургического отделения. Челюстно-лицевой хирург в условиях этих специализированных стационаров проводит необходимое хирургическое лечение воспалительных очагов тканей лица. Объем и сроки целенаправленной многокомпонентной общей терапии зависят от стадии сепсиса и степени нарушения гомеостаза. Интенсивные медикаментозные мероприятия требуют внутривенного введения лекарственных препаратов. Обычно это осуществляется через катетеризированную центральную вену (чаще подключичную).
Медикаментозная терапия сепсиса включает:
— дезинтоксикацию организма (плазмафорез, гемосорбция, фотомодификация крови — Ауфок-терапия, диуретики, гормоны, энтеросорбция);
— целенаправленную антибактериальную терапию, которая начинается с первых часов пребывания больного в стационаре, с выбором антибиотиков (в соответствии с данными бактериограммы), к которым чувствительна микрофлора крови и раны. Обязательно применяют 2-3 препарата в высоких суточных дозах с учетом их синергического действия. Рекомендуется применять антибиотики, блокирующие выделение поддерживающего лихорадку эндотоксина. К таковым относятся тиенам (имипенем) и другие антибиотики последних поколений. Для " стартовой терапии" антибиотиками при развитии признаков SIRS парентерально назначают: цефалоспорин+сизомицин; ко-амоксиклав+нетилмицин; сизоми-цин+ванкомицин и т. п.;
— коррекцию иммунных нарушений; основным принципом иммунокоррек-ции является пополнение нарушенной или недостаточной цепи гуморального или клеточного факторов иммунной защиты на протяжении 1-2 нед (гипериммунная плазма, тромболейкоцитарная взвесь, Т-активин, пентаглобин);
— пополнение белково-энергетических затрат — парентеральное и энтераль-ное введение аминокислот, жировых эмульсий, зондовых смесей, витаминных препаратов;
— инфузионно-трансфузионную терапию (эритроцитарная масса, плазма, альбумин, плазмозаменители, электролитические растворы);
— коррекцию кардиальних и сосудистых нарушений.
В процессе лечения необходимо проводить динамический контроль за деятельностью жизненно важных органов и систем, в особенности паренхиматозных органов. Если появляется подозрение на наличие метастатических очагов в других органах, проводят рентгенологическое, ультразвуковое и другие вспомога-
тельные исследования. В выявлении таких очагов и их ликвидации принимают участие профильные специалисты.
Профилактикой сепсиса является своевременная и рациональная терапия местных гнойно-воспалительных заболеваний (абсцессов, флегмон, фурункулов, остеомиелита и т. п. ).
МЕДИАСТИНИТ
Одним из самых тяжелых и угрожающих осложнений воспалительных заболеваний челюстно-лицевой области, редко встречающихся у детей, является ме-диастинит (Mediastinitis) — воспаление средостения. Средостением называют пространство, расположенное между листками медиастинальной плевры, грудиной и грудным отделом позвоночника; в нем размещены важные органы и рыхлая клетчатка. Средостение условно делится на переднее и заднее, а также на верхнее, среднее и нижнее.
Анатомические предпосылки, которые могут стать причиной возникновения воспаления в средостении, такие:
1. Окологлоточное пространство соединяется по ходу сосудисто-нервного пучка шеи с передним средостением, что может быть причиной возникновения одонтогенного переднего медиастинита.
2. При флегмоне дна полости рта и корня языка, когда вследствие прорыва внутреннего листка собственной фасции шеи гнойный экссудат проникает в область подъязычной кости и попадает в околотрахеальную клетчатку шеи, дальше по щели между трахеей и сосудисто-нервным пучком гной опускается вниз — в переднее средостение.
Для переднего медиастинита характерны такие симптомы: симптом Герке — боль, усиливающаяся при запрокидывании головы; симптом Иванова — боль, усиливающаяся при смещении сосудисто-нервного пучка шеи кверху.
У ребенка появляется отек тканей над грудиной, припухлость и крепитация в яремной впадине, а также втягивание при вдохе участка яремной впадины —симптом Равич-Щербо. Наблюдается частое покашливание, связанное с отеком слизистой оболочки глотки и гортани, тканей дна полости рта — симптом Попова. При постукивании по пяткам пребывающих в горизонтальном положении ног боль за грудиной усиливается. Ребенок приобретает вынужденное положение — сидя со склоненной головой или лежа на боку с приведенными к животу ногами.
Если медиастинит диагностируют поздно, наблюдается цианоз лица и шеи, расширение вен шеи и верхней трети грудной клетки, что возникает при давлении верхней полой вены.
Задний медиастинит одонтогенного происхождения наблюдается редко. Причиной его развития обычно является осложнение течения паратонзиллярного абсцесса.
Подозрение на одонтогенный медиастинит возникает тогда, когда, несмотря на достаточное вскрытие, дренирование гнойного очага челюстно-лицевой области или шеи, а также интенсивную противовоспалительную терапию, общее состояние ребенка ухудшается, повышается температура тела, пульс частый, аритмичный, слабого наполнения и напряжения. Артериальное давление в норме. Неред-
\як
Раздел 3
Воспалительные заболевания челюстно-лицевой области
|
|
ко у детей могут возникать психические расстройства (потеря сознания, а иногда и возбуждение).
Задний медиастинит характеризуется симптомом Ридингера — болью, усиливающейся при глотании пищи. У ребенка появляется пульсирующая боль в груди, усиливающаяся при нажиме на остистые отростки грудных позвонков.
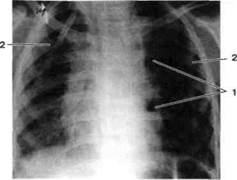
| Рис. 70. Рентгенограмма органов грудной клетки ребенка 9 лет с медиастинитом. Срединная тень диффузно расширена в обе стороны, краевые дуги силуэта сердца не дифференцируются, контуры срединной тени нечеткие (больше справа) из-за вовлечения в процесс медиастинальной плевры: 1 — газ в средостении; 2 — дренажи в средостении |
Важным методом диагностики медиастинита является рентгенография органов грудной клетки: определяются изменения контуров средостения (расширение), выпуклые тени округлой формы в верхних его отделах (чаще с одной стороны), а также горизонтальный уровень жидкости с воздушными пузырьками или свободный газ (рис. 70)
Лечение медиастинита осуществляет торакальний хирург в профильном отделении, где пациенту проводится срединная или боковая чресшейная медиастинотомия по В. И. Розумовскому в разных модификациях с последующим активным дренированием средостения.
Одонтогенный медиастинит у ребенка является следствием поздней диагностики, неправильного лечения воспалительных заболеваний челюстно-лицевой области и может заканчиваться смертью.
Профилактикой медиастинита являются своевременные диагностика и лечение одонтогенных очагов инфекции, единая тактика лечения при воспалительных заболеваниях мягких тканей и костей челюстно-лицевой области, а также динамический контроль за состоянием ребенка при этом лечении.
|
|
|