 |
Хирургические методы лечения ожирения
|
|
|
|
На рубеже 20-21 веков ожирение было охарактеризовано Всемирной Организацией Здравоохранения как неинфекционная эпидемия. Сегодня ожирением страдают в мире около 100 млн. человек, а тяжелые формы заболевания, или так называемое «морбидное ожирение», в экономически развитых странах встречается у 3-5% взрослого населения. На сегодняшний день по оценке российских диетологов около 50% взрослых россиян имеют избыточную массу тела. Считается, что среди женщин ожирением страдают чаще лица с низким уровнем жизни, у мужчин- в равной степени с низким и высоким.
Ожирение- это хроническое, пожизненное, многофакторное, генетически обусловленное, опасное для жизни заболевание, вызванное избыточным накоплением жира в организме, приводящее к серъезным медицинским, социальным и экономическим последствиям (определение Международной федерации хирургии ожирения, 1997). Накопление избыточного жира в организме идет только через продукты питания. 
В настоящее время по причинам, связанных с ожирением. Умирает в год около 300 тысяч американцев. Лица в возрасте от 25до 35 лет, страдающие морбидным ожирением, умирают в 12 раз чаще, чем их нормально весящие сверстники, а лица в возрасте от 35 до 45 лет- в 6 раз чаще. Увеличение массы тела всего лишь на 0,4 кг увеличивает риск смерти на 2% у лиц в возрасте от 50до 62 лет.
Ожирение способствует развитию онкологических заболеваний матки, молочных желез, толстой кишки, простаты. Оно приводит к снижению физической и умственной трудоспособности, вызывает выраженный психологический дискомфорт, развитие депрессивных состояний. Некоторые проблемы, возникающие у пациентов в связи с ожирением, не укладываются в рамки медицинского диагноза, но постоянно мешают им чувствовать свою полноценность в обществе, вести активный образ жизни. В особо тяжелых случаях пациенты становятся глубокими инвалидами, не способными выполнить даже элементарные действия.
Существуют, казалось бы, простая формула, следование которой непременно обеспечит результат в борьбе с избыточным весом: м еньше ешь и больше двигайся. Она работает только в том случае, если этой формулы придерживайся постоянно и безоговорочно.
Накопление энергии «про запас» в виде жировых отложений у высокоорганизованных живых существ запрограммировано в ходе длительного эволюционного процесса. Так называемый «сберегающий генотип» позволял нашим далеким предкам выживать в сложных условиях длительного голодания и войн. В наше время в цивилизованных странах, где большинство населения имеет свободный доступ к еде, процесс накопления избыточного жира в организме у генетически предрасположенных лиц (а таких большинство) приобретает непрерывно прогрессирующий характер. Многим бывает трудно удержаться от соблазна хорошо и вкусно поесть. Еда является важнейшим, естественным источником получения удовольствия, снятия стресса (существует даже понятие «заедать стресс»). При сохраняющейся привычке к частому перееданию, особенно высококаллорийной жирной пищей при малоподвижном образе жизни, предрасположенность к ожирению становится очевидной.
|
|
|
Имеющиеся в арсенале нехирургические методы лечения ожирения дают временный эффект:
Медикаментозное лечение:
Несмотря на большое количество препаратов и пищевых добавок, рекомендованных в т.ч. и в средствах массовой информации, на сегодняшний день широко применяются в основном два вида лекарственных препаратов.
1. Препарат центрального действия, направленный на подавление аппетита (меридиа). Лечение прапарат меридиа должен проводить специалист- терапевт с учетом возможных ограничений и противопоказаний к лечению.
2. Препарат ксеникал, действие которого направлено на уменьшение всасывание пищевого жира в кишечнике. Ксеникал препятствует усвоению до 30% пищевого жира, поступающего с продуктами питания, поэтому необходимо иметь в виду высокую вероятность диареи (иногда достаточно выраженной) на фоне приема препарата.
Методы диетотерапии предусматривают лечение с помощью сбалансированных низко-и сверхнизкокалорийных диет.
Психотерапевтические методы воздействия направлены на формирование отрицательных эмоций (чувства страха) на злоупотребление пищей с повышенной энергетической ценностью (мотивированное эмоциональное внушение).
Цель рефлексотерапии – путем иглоукалывания воздействовать на рефлексогенные зоны, что в итоге призвано способствовать снижению аппетита.
Цель хирургического лечения - посредством значительного снижения массы тела воздействовать на течение связанных с ожирением заболеваний, улучшить качество жизни, отодвинуть угрозу преждевременной смерти. Основным преимуществом хирургических методов лечения перед нехирургическими является их стойкость (потеря веса после операции является пожизненной). Со временем у оперированных пациентов формируется новое качество жизни, восстанавливает трудоспособность. Неслучайно, многие из них сравнивают эффект операции со вторым рождением, возвращением из небытия.
Абсолютными противопоказанием к операциям является:
- Обострение язвенной болезни желудка и двенадцатиперстной кишки;
- Беременность;
- Алкоголизм, наркомания, тяжелые психические заболевания;
- Онкологические заболевания;
- Тяжелые необратимые изменения со стороны жизненно важных органов.
Возраст пациентов (менее 18 лет и старше 60 лет) рассматривается как относительное ограничение. Хирургический и анестезиологический риск у пациентов с тяжелыми формами ожирения существует всегда, и он тем выше. Чем больше исходная масса тела и чем тяжелее сопутствующие ожирению заболевания. Хирургическое лечение ожирения ни в коем случае не должно подменяться понятиями «абдоминопластика» и «липосакция». Эти операции применяются в косметологии и пластической хирургии с целью устранения дефектов фигуры, но не для лечения ожирения. Операции. Применяемые для снижения массы тела (бариартрические операции), - это операции на органах пищеварительного тракта, в результате которых происходит либо значительное сокращение количества потребляемой пищи, либо ограничивается ее всасывание в кишечном тракте.
Хирургические методы лечения ожирения известны с 50-х годов 20 века. Сегодня все виды представленных операций выполняются как открытым способом, так и с использованием менее травматичных лапароскопических методов, т.е. через несколько небольших проколов на брюшной стенке.
|
|
|
|
|
|
Внутрижелудочные баллоны

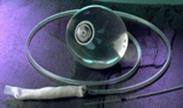
Это один из малоинвазивных методов снижения массы тела, довольно распространенный в Европе. По сложности эта методика сопоставима с обычной гастроскопией. При этом под контролем эндоскопа в желудок устанавливается специально разработанный для этой цели баллон, котрый заполняется 400-700 мл. жидкости и остается в прсвете желудка. Удаления баллона- несколько более сложная процедура, требующая применения легкого наркоза.
Почему происходит снижение массы тела?
Заполняя часть объема желудка. Баллон способствует более раннему насыщению во время еды, и за счет количественного ограничесния в еде пациент теряет в весе.
На какую потерю избыточного веса можно рассчитывать?
Потеря избыточной массы тела в среднем составляет около 30% избыточной массы тела. Лечение с помощью баллона целесообразно сочетать с обучением по программе снижения избыточной массы тела, диетотерапией, дозированными физическими нагрузками, иглоукалыванием. Рекомендуемый срок нахождения баллона в желудке составляет 4-6 мес. Современная модель внутрижелудочного баллона изготавливается из биологически инертного материала-силикона. В течение всего периода лечения пациенту необходимо ежедневно принимать препарат, снижающий секрецию желудочного сока (омепрозол по одной капсуле в сутки).
Существует ли опасность восстановления массы тела после удаления баллона?
Да, поскольку после удаления баллона пациент остается «один на один» со своим прежним желудком. Ожирение- это пожизненное заболевание, и лишний вес может восстановиться, если пациент не научиться питаться ограничено.
Большинство пациентов в течение всего периода лечения почти не ощущают баллона, они могут вести привычный образ жизни. Заниматься физическими упражнениями, что очень приветствуется. Вместе с тем, в первые 2- 4 дня после установки баллона. Как правило, отмечаются тошнота, рвота, изжога, слюнотечение, тяжесть по ложечкой, тупые боли.
Лечение может предприниматься неоднократно, если после удаления баллона имеется тенденция к восстановлению массы тела, через несколько недель после удаления первого может быть установлен другой баллон.
По эффективности лечение с помощью баллона превосходит известные консервативные (нехирургические) методы лечения, но значительно уступает более сложным хирургическим методам, тем не менее, эта методика сопряжена с минимальным риском осложнений и существенно расширила возможности помощи тем, кто страдает избыточной массой тела и ожирением.
|
|
|
Желудочный бандаж

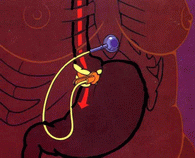

Операция бандажирования желудка широко применяется для лечения ожирения с начала 80-х годов 20 столетия. С 90-х годов для этой цели в Европе широко используются специально разработанные регулируемые системы, адаптированные к операциям с использованием лапароскопической техники. В западной Европе бандажирование желудка является наиболее часто применяемой операцией для снижения массы тела. С начала 2003 года применением регулируемых систем для бандажирования желудка было официально разрешено Минздравом России.
Бандажирование желудка- органосохраняющая операция, т.е. в ходе ее не удаляются органы или часть органов. При этом сохраняется непрерывность пищеварительного тракта, т.е. пища последовательно проходит через все его отделы, и пищеварения осуществляется физиологически нормально. Количество потребляемой пищи уменьшается при этом в несколько раз, а энергетическая ценность суточного пищевого рациона после операции составляет 800-1500 ккал.
Достоинства операции:
Достоинства операции бандажирования желудка с применением лапароскопической техники являются:
1. Значительное снижение массы тела у большинства оперированных больных. Ожидаемая потеря избыточной массы тела в среднем составляет около 60 % от ее исходного избытка.
2. Возможность регулировать процесс снижения массы тела, а также степень комфортности питания.
3. Хорошая переносимость операции. Быстрое восстановление трудоспособности.
4. Лучший косметический эффект по сравнению с «открытыми» операциями.
5. Положительный эффект на течение других заболеваний, зависящих от избыточной массы тела (артериальной гипертонии, сахарного диабета 2 типа, дыхательной недостаточности, заболеваний опорно-двигательного аппарата. Периферических вен, дисфункции яичников, нарушений липидного обмена и др.)
6. Обратимость операции. Удаление бандажа, как правило, возможно также с использованием лапароскопической техники, однако это, вероятно, повлечет за собой и постепенное восстановление избыточной массы тела.
Значительное большинство пациентов переносят операцию хорошо, однако, как и при любой другой операции в ходе лечения возможны побочные эффекты и осложнения. Это, прежде всего, воспалительные осложнения непосредственно в зоне операции, а также повышенная кровоточивость, образования тромбов в сосудах, развитие легочных осложнений (пневмонии, ателектазы).
Регулируемые системы рассчитаны на пожизненное применение, но не исключены ситуации, когда может потребоваться удаление всей системы либо замена или удаление ее отдельных частей. Ниже приведены возможные ситуации, которые могут потребовать проведения повторной опреации (7-15% случаев):
1. Расширение малой части желудка или смещение, т.е. соскальзывание манжеты. Это проявляется частым возникновением рвоты после еды.
2. Смещение манжеты в просвет желудка. Осложнение может проявляться возникновением болевого синдрома, рвоты, развитием воспаления в зоне подкожного порта.
3. Повреждение или отсоединение порта, соединительной трубки, а также развитие воспаления в зоне их расположения может потребовать выполнения хирургической ревизии. А возможно и удаление части системы либо всей системы.
|
|
|
Как и при любой другой операции, направленной на снижение массы тела, после операции бандажирования желудка необходимо регулярное наблюдение специалиста-хирурга.
|
|
|


