 |
Эпидемический кератоконъюнктивит (ЭКК)
|
|
|
|
Заболевание вызывается 8, 11, 19-м серотипами аденовирусов. Установлена этиологическая роль и других серотипов. Эпидемический кератоконъюнктивит характеризуется очень высокой контагиозностью. Заражение происходит в семьях и организационных коллективах. Однако в основном эта инфекция распространяется медицинскими учреждениями и, главным образом, глазными кабинетами поликлиник и офтальмологических стационаров. В семейных очагах и в организационных коллективах инфекция передается контактным путем через предметы общего пользования (полотенца, постельные принадлежности), в глазных учреждениях – через загрязненные руки медперсонала, через инфицированные глазные капли, тонометры и другие инструменты. Инкубационный период составляет 3-14, чаще 4-8 дней. Продолжительность заразного периода – 14 дней. Заболевание начинается остро, сначала на одном, а через 1-5 дней – на втором глазу. Больные жалуются на покраснение глаза, резь, ощущение засоренности, слезотечение. При осмотре отмечается небольшой отек век, гиперемия и инфильтрация конъюнктивы век, переходных складок, особенно в области нижнего свода. Гиперемия и отек распространяются и на конъюнктиву склеры. На конъюнктиве нижнего века выявляются множественные мелкие, прозрачные фолликулы. Отделяемое незначительное, негнойное. Почти у всех больных имеет место увеличение и болезненность региональных околоушных лимфатических узлов. У некоторых больных глазным проявлениям предшествуют легкое недомогание, поражение респираторного тракта.
Примерно через неделю от начала заболевания, после некоторого кажущегося улучшения, развивается вторая стадия болезни с характерными проявлениями. Усиливается слезотечение, обостряется светобоязнь и ощущение «песка» в глазу. Некоторые больные отмечают снижение зрения. При исследовании роговицы обнаруживаются характерные множественные, точечные, беспорядочно рассеянные «монетовидные», неокрашивающиеся, субэпителиальные помутнения, снижение чувствительности.
|
|
|

Эпидемический кератоконъюнктивит
При вовлечении в процесс второго глаза клиническая симптоматика обычно менее выражена – заболевание продолжается от 2-х недель до 2-х месяцев и более. После рассасывания помутнений (в отдельных случаях они регрессируют медленно, 1-2 года) зрение полностью восстанавливается и считалось, что болезнь заканчивается благополучно. Однако исследованиями последних лет установлено, что осложнением аденовирусных инфекций является развитие мучительного «синдрома сухого глаза» вследствие нарушения секреторной функции добавочных слезных желез конъюнктивы.
Профилактические мероприятия. В единичных случаях заболевания нужно локализовать инфекцию и предупредить ее распространение. В домашних условиях необходима изоляция больных и контактировавших в течение двух недель. Больные должны быть предупреждены о высокой заразности ЭКК и необходимости усиления контроля за личной гигиеной.
В офтальмологических учреждениях особо строго должны проводиться необходимые противоэпидемические мероприятия и меры санитарно-гигиенического режима. Помещения дезинфицируют влажной уборкой с 1% раствором хлорамина. Инстилляция капель, закладывание мази должны проводиться одноразовыми стерильными пипетками и стеклянными палочками. Медперсоналу перед и после осмотра больного необходимо тщательно мыть руки с мылом с последующей обработкой их кожными антисептиками.
Разведение век для осмотра глаз больного следует производить только с помощью стерильных палочек с ватными тампонами или марлевых шариков. Выполнение контактных процедур (массаж век, тонометрия, гониоскопия и др.) запрещается. Для предупреждения заноса инфекции в стационар необходим тщательный осмотр глаз каждого больного при его госпитализации. При вспышке инфекции стационар закрывают на карантин.
|
|
|
Лечение. Используют препараты широкого противовирусного действия — интерфероны и индукторы интерферона в виде инстилляций 6-8 раз в день, 0,25% оксолиновую или 0,5% флоренальную мазь. В период роговичных высыпаний назначают кортикостероидные глазные капли или мази, препараты, улучшающие трофику роговицы, а также антиаллергические средства, искусственную слезу.
Эпидемический геморрагический конъюнктивит (ЭГК) появился и описан сравнительно недавно, в 60-е годы прошлого века. Первая пандемия этого неизвестного ранее острого конъюнктивита с обильными кровоизлияниями под конъюнктиву глазных яблок охватила Западную Африку, а затем эпидемии заболевания наблюдались и в других странах мира.
Возбудителем ЭГК является энтеровирус-70, относящийся к группе очень мелких пикорнавирусов. Заболевание отличается исключительно высокой контагиозностью и необычно коротким инкубационным периодом 12-48 часов.
Инфекция передается контактным путем и распространяется невероятно быстро. Клиническая картина и эпидемиология заболевания настолько характерна, что едва ли могут возникнуть диагностические ошибки.
Заболевание развивается остро с покраснения, резкой боли в глазу, ощущения инородного тела, светобоязни, появления слезотечения, слизисто-гнойного отделяемого. Наступает быстрый отек век, конъюнктива при этом резко гиперемирована, инфильтрирована, часто видны мелкие фолликулы. На 2-й день появляется самый характерный признак заболевания – геморрагии от мелких множественных петехий до обширных кровоизлияний, захватывающих почти всю конъюнктиву склеры.

Эпидемический геморрагический конъюнктивит
Снижается чувствительность роговицы, иногда в ней появляются мелкоточечные эпителиальные инфильтраты, рассасывающиеся через 7-10 дней. Всегда поражаются оба глаза. На следующий день процесс развивается на втором глазу и протекает легче. У многих больных (в 1/3 случаях) развивается аденопатия региональных лимфатических желез.
|
|
|
Прогноз благоприятный. Через 8-12 дней наступает выздоровление.
Лечение состоит в применении противовирусных глазных капель – частые (через 2 часа) инстилляций офтальмоферона в сочетании с его индукторами (полудан, парааминобензойная кислота), ангиопротекторов и кортикостероидов уже на ранней стадии заболевания.
Для подавления сопутствующей бактериальной инфекции назначают капли из антибиотиков (0,25% раствор левомицетина, 0,01% раствор мирамистина, препарат «Витабак» 0,05% и др.). Внутрь аскорутин по 1 таблетке 2-3 раза в день.
Хламидийные конъюнктивиты
Хламидии – мелкие внутриклеточные паразиты с уникальным циклом развития, на разных стадиях которого они проявляют свойства вирусов или бактерий. После того как в середине 20-го столетия был решен вопрос о таксономии хламидии, они были признаны самостоятельным видов микроорганизмов – Chlamidia trachomatis. Различные серотипы хламидии вызывают клинически разные заболевания: трахому (серотипы А-С), паратрахому – хламидийный конъюнктивит новорожденных и взрослых (серотипы Д-К). Размножаясь в эпителиальных клетках, хламидии образуют в их цитоплазме скопления мелких частиц – «включения», названные по имени первооткрывателей (1907) «тельцами Гальберштедтера-Провачека» (тельца Г-П). Они представляют собой разные по зрелости развития структуры возбудителя.
Трахома – тяжелое заразное заболевание глаз, являющееся, по оценке ВОЗ, одной из главных причин слепоты в мире. Широко распространена, в основном, в экономически бедных и отсталых странах Африки, Азии и Ближнего Востока с низким общим и санитарно-гигиеническим уровнем населения. Высокая заболеваемость трахомой была и в ряде регионов бывшего СССР, однако, благодаря проведению научно-обоснованных организационных, оздоровительных и профилактических мероприятий в середине прошлого столетия трахома в нашей стране была полностью ликвидирована.
|
|
|
Трахома – хронический инфекционный кератоконъюнктивит, характеризующийся воспалительной инфильтрацией конъюнктивы и ее аденоидного слоя, образованием фолликулов, которые в процессе перерождения и деструкции всегда замещаются рубцовой тканью. Заражение происходит путем заноса возбудителей инфекции из глаза больного загрязненными руками или через полотенца, подушки, банные тазики и другие предметы общего пользования. Инкубационный период болезни составляет 1-2 недели.
Клиническая картина. Трахома начинается незаметно и часто выявляется случайно при проведении профилактических осмотров. Многие офтальмологи отстаивали точку зрения острого начала болезни, однако «острая трахома» представляет собой наслоившуюся на скрытый трахоматозный процесс банальную инфекцию, дающую картину острого конъюнктивита. При скрытом начале заболевания четких жалоб больные могут не предъявлять. Лишь некоторые из них отмечают ощущение отяжеления век, засоренности глаз, незначительное отделяемое и склеивание ресниц во время сна. Глаза некоторых больных из-за легкого опущения век имеют усталый, заспанный вид.
Трахома обычно начинается с верхней переходной складки. Вследствие пролиферации клеточных элементов аденоидного слоя конъюнктива утолщается, гиперемируется, приобретая характерный синюшно-багровый оттенок. Появляются сначала единичные, а затем и множественные фолликулы в виде крупных, расположенных беспорядочно и глубоко студенисто-мутных зерен. Поверхность слизистой оболочки становится неровной, бугристой. Отсюда происходит название болезни (греч.: trahys – шероховатый).

Трахома
С переходных складок процесс распространяется на конъюнктиву хряща. В связи с более плотным строением ткани фолликулы здесь мелкие, и чаще наблюдается гипертрофия сосочков, придающая конъюнктиве бархатистый вид. При дальнейшем развитии болезни диффузное утолщение конъюнктивы увеличивается, при вывороте верхнего века она выпячивается из свода в виде складок и валиков, напоминая петушиные гребешки. Растет количество фолликулов, увеличиваются их размеры. Они начинают тесно примыкать друг к другу и даже сливаться. Особенно много фолликулов отмечается в области верхней переходной складки.
Для трахомы характерно вовлечение в процесс верхнего сегмента роговицы. Здесь в отечном лимбе появляются мелкоточечные округлые инфильтраты, окаймленные тонкими сосудистыми петлями – лимбальные фолликулы. После их деградации образуются углубления, так называемые «глазки Бонне».
|
|
|
В результате инфильтрации передних слоев роговицы и врастания поверхностных конъюнктивальных сосудов верхний сегмент роговицы становится мутным, утолщенным. Такое поражение роговицы называется трахоматозным паннусом (от греч.: pannus – занавеска) (рисунок 6.3).

Рис. 6.3 – Трахоматозхный паннус, трихиаз
По степени выраженности инфильтрации и васкуляризации различают тонкий, сосудистый и мясистый паннус. Паннус является специфическим признаком трахомы и имеет важное дифференциально-диагностическое значение. Описанные изменения конъюнктивы и роговицы характеризуют активный период трахомы. Затем наступает период распада фолликулов и замещения их соединительной тканью. Рубцовый процесс захватывает не только конъюнктиву, но и глубокие подлежащие под ней ткани века. Образование рубцов на конъюнктиве также имеет важное диагностическое значение, позволяющее отличить трахому от других хламидийных конъюнктивитов.
Течение трахомы весьма вариабельно. Иногда могут быть лишь легкие, доброкачественные по исходам формы заболевания, но гораздо чаще болезнь тянется упорно, годами, с ремиссиями и обострениями, развитием различных осложнений.
Тяжесть и течение процесса зависят как от агрессивности возбудителя и его синергизма с патогенной микробной флорой, так и от общего состояния и сопротивляемости организма. Снижение иммунитета, сопутствующие хронические инфекции, глистные инвазии, истощение всегда отягощают течение болезни.
Осложнения и последствия трахомы. Развивающееся в регрессивном периоде распространенное рубцевание приводит к разнообразным изменениям со стороны век и глазного яблока. Поражение луковиц ресниц приводит к трихиазу (рисунок 6.3, см. вкладку) – неправильному росту ресниц в сторону глазного яблока, а также мадарозу – прекращению их роста вплоть до полного облысения века. Трихиаз постоянно раздражает глазное яблоко, травмирует роговицу. При инфицировании это может привести к развитию гнойного язвенного кератита. В лучшем случае язва заживает с образованием бельма, при более тяжелом течении инфекция проникает внутрь глаза, вызывая его гибель от гнойного эндофтальмита и панофтальмита. Вследствие рубцевания конъюнктивы и искривления формы хряща развивается заворот века – энтропион, при котором край века вместе с ресницами, заворачивается к глазу. Укорачиваются конъюнктивальные своды; между конъюнктивой век и конъюнктивой глаза образуется сращение – симблефарон. Рубцовые стриктуры и облитерации слезоотводящих путей приводят к упорному, мучительному слезотечению. Подвергается рубцовой деструкции секреторный аппарат конъюнктивы, мейбомиевые железы, глазное яблоко перестает увлажняться слезой, лишается смазки, развивается ксероз (рисунок 6.4) – высыхание роговицы – самое тяжелое последствие трахомы, приводящее к слепоте.

Рис. 6.4 – Ксероз роговицы и конъюнктивы
В клиническом течении трахомы довольно четко прослеживаются четыре стадии развития болезни.
Трахома I – начальная стадия воспаления, характеризующаяся гиперемией и диффузной инфильтрацией конъюнктивы с появлением в ней небольшого количества фолликулов (рисунок 6.5).
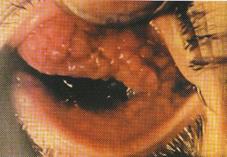
Рис. 6.5 – Трахома I стадии
Трахома II – стадия развитого процесса, характеризуется дальнейшим прогрессированием воспаления с выраженной распространенной инфильтрацией, появлением большого количества зрелых, крупных, студенистых фолликулов, папиллярной гиперплазией слизистой хряща, паннусом. Начинается распад фолликулов с появлением нежных рубцов (рисунок 6.6). Эта стадия наиболее заразна и наиболее опасна для окружающих, так как при деструкции фолликулов происходит обсеменение содержимого конъюнктивальной полости возбудителями болезни.

Рис. 6.6 – Трахома II стадии
Трахома III – стадия преобладающего рубцевания при наличии остаточных признаков воспаления: инфильтрация умеренная, фолликулов может не быть или они подвергаются перерождению. В этой стадии могут появляться такие осложнения, как трихиаз, заворот век, стриктуры слезоотводящих путей и другие изменения, связанные с рубцеванием (рисунок 6.7).

Рис. 6.7 – Трахома III стадии
Трахома IV – стадия распространенного рубцевания представляет клинически излеченное заболевание. Конъюнктива век имеет гладкий белесоватый вид с паутинообразными или звездчатыми рубцами (рисунок 6.8).

Рис. 6.8 – Трахома III стадии (рубцевания)
Диагностика. Затруднения в постановке диагноза трахомы возникают лишь в начальной стадии болезни, когда она имеет сходство с другими фолликулярными конъюнктивитами (рисунок 6.9), а ее характерные признаки (рубцы на конъюнктиве и паннус) еще не появились.

Рис. 6.9 – Фолликулез
При дифференциальной диагностике трахомы с аденовирусными конъюнктивитами необходимо прежде всего учитывать особенности эпидемиологической обстановки. Сомнения едва ли возникнут, если будет установлено, что конъюнктивит с наличием фолликулов на слизистой нижнего века развился на фоне острого респираторного вирусного заболевания.
Решающее значение имеют лабораторные диагностические исследования: микроскопия соскобов конъюнктивы на выявление цитоплазматических включений (телец П-Г), бактериоскопия методом флюоресцирующих антител, имммуноферментный анализ сыворотки крови на обнаружение хламидийного антигена.
Лечение. Возбудители трахомы очень чувствительны к антибиотикам: тетрациклину, эритромицину, фторхинолонам (окацин) и макролидам (азитромицин). При массовом лечении применяют глазные капли окацин (0,3%), за веки закладывают 1% тетрациклиновую или 1% эритромициновую мазь 2 раза в день в течение от нескольких недель до полугода. При индивидуальной терапии те же капли и мази назначают 4-6 раз в день. Дитетрациклиновую 1% мазь применяют 1 раз в день. В упорных случаях для повышения эффективности лечения применяют экспрессию (раздавливание) фолликулов специальными пинцетами (рисунок 6.10).
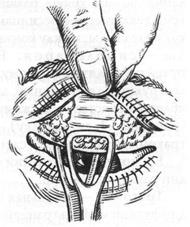
Рис. 6.10 – Экспрессия трахоматозных фолликулов
Проводят системную антибиотико- и иммуностимулирующую терапию.
Осложнения требуют хирургического лечения. При трихиазе пересаживают в продольный разрез края век полоску аутослизистой губы, лучше аутохрящ ушной раковины, отодвигая тем самым от глазного яблока неправильно растущие ресницы (рисунок 6.11).

Рис. 6.11 – Этапы операции Сапежко при трихиазе
а – разрез края век; б, в – размещение в разрез полоски слизистой оболочки.
Рост отдельных ресниц можно подавить электрокоагуляцией их луковиц тонким иглоэлектродом. При завороте век исправляют форму хряща (рисунок 6.12).

Рис. 6.12 – Схема операции Снеллена-Захарова при завороте век
а – иссечение кожи и хряща века; б – наложение швов.
При ксерозе для увлажнения глаза пересаживают в нижний свод конъюнктивальной полости проток околоушной слюнной железы.
Паратрахома – острый или хронический инфекционный конъюнктивит, вызываемый «генитальными» штаммами хламидий (серотип Д-К).
Хламидийный конъюнктивит новорожденных связан с заражением глаз через инфицированные родовые пути. Конъюнктивит начинается остро на 5-10-й день после рождения с появления обильного слизисто-гнойного отделяемого, иногда с примесью крови. Выраженный отек век, конъюнктива резко гиперемирована, на слизистой нижнего века могут образовываться легко снимающиеся пленки. Через неделю воспалительные явления уменьшаются, однако при дальнейшем течении на конъюнктиве век появляются фолликулы.

Хламидийный конъюнктивит новорожденных
У новорожденных чаще поражаются оба глаза, но конъюнктивит может быть и односторонним. Иногда он может сопровождаться предушной аденопатией, отитом и назофарингитом.
Хламидийный конъюнктивит взрослых развивается при попадании в глаза инфекции из своих половых органов или из гениталий других лиц. Инкубационный период 5-14 дней. Обычно заболевают лица молодого возраста, преимущественно женщины. Конъюнктивит характеризуется острым, подострым или хроническим течением с периодическими обострениями и ремиссиями. Чаще поражается один глаз. Отмечаются выраженный отек и гиперемия век. Конъюнктива переходных складок, особенно нижней, резко гиперемирована, отечна и инфильтрирована.
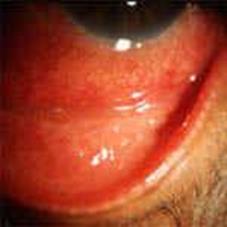
Хламидийный конъюнктивит взрослых
Вначале наблюдается скудное слизистое отделяемое, которое затем становится обильным и гнойным. В течение первой недели заболевания возникают увеличение и болезненность околоушной и регионарных лимфоузлов на стороне поражения. На 2-3-й неделе появляются крупные студенистые фолликулы, располагающиеся в нижней переходной складке. В дальнейшем они сливаются, образуя 2-3 горизонтальных валика. Примерно в половине случаев отмечается поражение верхнего лимба в виде отечности и васкуляризации (микропаннус), а также верхней перилимбальной части роговицы в виде поверхностных неокрашивающихся мелкоточечных инфильтратов. Через 2-3 месяца наступает выздоровление, но заболевание может принимать хроническое течение. В исходе процесса никогда не наблюдается рубцовых изменений ни в конъюнктиве, ни в роговице.
Эпидемический хламидийный («бассейный» или «банный») конъюнктивит возникает в виде вспышек при заражении глаз инфицированной водой. Проявление и симптомы сходны с вышеописанными, только выражены они слабее и клиническое течение болезни доброкачественнее, роговица в патологический процесс вовлекается очень редко.

Эпидемический хламидийный («бассейный» или «банный») конъюнктивит
Лечение. Инстилляции 0,3% раствора окацина 4-6 раз в день, закладывание за веко на ночь 1 % тетрациклиновой мази.
|
|
|


