 |
Основные принципы клинического аудита.
|
|
|
|
Клинический аудит определяется как "систематический критический анализ качества медицинской помощи, включая процедуры, применяемые для профилактики, диагностики и лечения, эффективности использования ресурсов, а также результатов проведенных вмешательств и качества жизни пациента".
Перинатальный аудит - это систематический критический анализ качества перинатальной помощи, включая лечебно-диагностические процедуры, характер использования ресурсов, а также результаты проведенных вмешательств и качество жизни женщин и их детей.
При проведении аудита, должны быть стандарты медицинской помощи, с которыми должны сопоставляться все практики в лечебных учреждениях.
Аудит – это динамический процесс, поскольку по мере накопления новых фактических данных стандарт изменяется.
Аудит - является обязательным условием обеспечения высокого качества лечения и является стимулом дальнейшего улучшения медицинской помощи.
Спираль аудита.
Наблюдение за медицинской практикой (1)

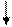
Определение стандартов (2)
Внедрение изменений (4)


Сопоставление практики со стандартами (3)
Идентификация проблемы (1)
 |
 Оценка результатов реализации решения (4)
Оценка результатов реализации решения (4)
Реализация решения (3)

 Идентификация причины проблемы (2)
Идентификация причины проблемы (2)
Этот процесс повторяется непрерывно, чтобы убедиться в достижении перемен.
Аудит - это систематический, формальный метод оценки и улучшения качества помощи предоставляемой пациенту. Это процесс проверки любой клинической методики с целью определения, является ли данная методика полезной, соответствующей и благотворной.
Тематический аудит - предполагает выбор определенной темы, которая вызывает озабоченность на местном уровне. Для того, чтобы собрать информацию, относящуюся к выбранной теме, и ответить на сформулированные вопросы, может потребоваться дополнительная информация.
|
|
|
Мониторинг нежелательных исходов. Это особая форма тематического аудита, представляющая собой рутинный аудит всех случаев нежелательных исходов: случаев материнской, перинатальной и младенческой смертности.
Критерии для выбора тем, подлежащих аудиту:
При выборе тем, подлежащих аудиту, необходимо придерживаться следующих критериев:
- Выбираемая тема должна быть важной потому, что данная проблема приводит к серьезным нежелательным исходам или часто встречается, либо потому, что предоставляемые виды медицинской помощи отличаются от стандартных;
- Рассматриваемый вопрос должен быть четко определен, а относительно самого определения должен быть достигнут консенсус среди всех лиц, принимавших участие в аудите;
- Должна иметься реальная возможность провестиаудит;
- Должен иметься потенциал проведения необходимых преобразованийна основе результатов аудита.
Структура, процесс и конечный результат:
Аудит качества клинической помощи проводится на основе рассмотрения следующих аспектов:
- Структура: ресурсы, имеющиеся для оказания клинической помощи, которые включают персонал, оборудование, учреждения, а также механизмы их организации.
- Процесс: использование этих ресурсов в предоставлении медицинской помощи.
- Конечный результат или исход: результат процесса оказания медицинской помощи.
- При его проведении перинатального аудита необходимо учитывать состояние здоровья матерей.
Ассоциированные переменные - это переменные, которые могут быть непосредственно связаны с конечным результатом.
Такими переменными могут быть: показатели преждевременных родов, необходимость в пролонгированной вспомогательной вентиляции легких.
|
|
|
Аудит может быть осуществлен:
1. На местном уровне:
- аудит вариаций в рамках конкретного учреждения или подразделения или тенденций в динамике;
2. На региональном или национальном уровнях:
- аудит временных тенденций или вариаций в рамках региона.
Аудит случаев материнской смертности.
Выяснение вопроса – почему умирают матери:
- происходит ли смерть потому, что женщины не осознают необходимости в получении помощи, не осознают признаков, указывающих на появление проблем, связанных с беременностью?
- это случается из-за отсутствия структур, оказывающих помощь или их недоступности по другим причинам, таким как удаленность, стоимость или социально-культурные барьеры?
- не является ли причиной смерти женщин то обстоятельство, что оказываемая им помощь является неадекватной или фактически вредной?
Таблица 1. Определение, преимущества и недостатки изучения случаев материнской смертности на уровне местного сообщества (вербальная аутопсия - выяснение и анализ обстоятельств смерти).
| Изучение случаев материнской смерти по месту проживания (вербальная аутопсия - выяснение и анализ обстоятельств смерти) Операционное определение: Метод выявления медицинских причин смерти и установления личных, семейных или социальных факторов, которые, возможно, сыграли роль в смерти женщины, скончавшейся вне медицинского учреждения. Вербальная аутопсия позволяет идентифицировать случаи смерти, произошедшие в местном сообществе. Метод состоит в опросе людей, которые могут что-либо знать о событиях, приведших к смерти, например, членов семьи, соседей, традиционных повитух. Метод может также использоваться для выявления факторов, приводящих к смерти, которая произошла в условиях медицинского учреждения. | |
| Предпосылки: Анализ требует сотрудничества с семьей умершей женщины и проявления чуткости при обсуждении обстоятельств смерти. | |
| Преимущества | Недостатки |
| В условиях, когда большинство женщин умирают дома, вербальная аутопсия представляет собой способ выявления медицинских причин смерти. Он позволяет исследовать медицинские и немедицинские факторы при анализе событий, приведших к смерти женщины, и тем самым обеспечивает создание более всесторонней картины действия факторов, обусловивших смерть. Вербальная аутопсия дает уникальную возможность учесть мнение семьи и других проживающих на данной территории лиц относительно доступности медицинского обслуживания и его качества с целью улучшения деятельности служб по охране здоровья матери. | Медицинские причины, установленные с помощью вербальной аутопсии не являются точными, поскольку различные эксперты могут прийти к различным выводам относительно медицинских причин смерти. Определение факторов, которых можно было избежать, в значительной степени базируется на субъективном суждении и зависит от большого числа составляющих. Причины смерти, называемые опрашиваемыми, не являющимися профессионалами, не всегда совпадают с причинами, указанными в свидетельствах о смерти. Особенно беспокоит неполнота информации, касающейся смерти в ранние сроки беременности и смерти от непрямых причин, хотя последние могут также быть и завышенными. |
|
|
|
Таблица 2. Определение, преимущества и недостатки метода исследования случаев материнской смерти в медицинских учреждениях.
| Исследование случаев материнской смерти в медицинских учреждениях Операционное определение: Качественное детальное исследование причин и обстоятельств, вызвавших случаи материнской смерти в медицинских учреждениях. Первоначально случаи смерти идентифицируются на уровне медицинского учреждения, но затем, по возможности, выявляется сочетание факторов, имевших место в медицинском учреждении и по месту проживания, способствовавших летальному исходу, а также тех из них, которых можно было избежать. | |
| Предпосылки: Для проведения данного анализа требуется сотрудничество с лицами, оказывавшими медицинскую помощь женщине, и их готовность точно изложить информацию о ведении данного случая. | |
| Преимущества | Недостатки |
| Идея об анализе случаев материнской смерти, имевших место в медицинских учреждениях, не нова, и уже, возможно, является обычной практикой. Таким образом, можно будет легко заручиться одобрением и поддержкой в процессе проведения такого анализа в конкретном медицинском учреждении. Исследование способствует воссозданию более полной картины обстоятельств, сопутствовавших смерти женщины в медицинском учреждении, благодаря дополнительной информации относительно факторов, которых можно было избежать в медицинском учреждении и, где это возможно, дополнительной информации с места проживания. Поскольку подобные исследования чаще всего проводятся персоналом самого учреждения, то анализ случаев материнской смерти в местных стационарах обходится обычно дешевле, чем использование других исследовательских методов. Процесс анализа дает хорошую учебную практику для сотрудников всех категорий. Проведение исследования не требует изначального наличия письменных согласованных стандартов оказания помощи, но оно может стимулировать дополнительные расследования и повлечь за собой действия, которые могут включать установление стандартов. | Анализ случаев материнской смерти в медицинских учреждениях не является столь систематичным, как клинический аудит, и может дать настолько большой объем информации, что ее бывает трудно понять и обобщить. Исследование требует наличия заинтересованных и квалифицированных работников медицинского учреждения для осуществления процесса и следования всем рекомендациям. Анализ случаев материнской смертности не содержит информации по случаям с летальным исходом вне медицинского учреждения. Больничные управленцы и администраторы должны оказывать поддержку персоналу, в частности, помогать проследить обстоятельства этих случаев по месту проживания, для чего - предоставлять транспорт или денежные средства на оплату проезда общественным транспортом. Могут возникнуть сложности с отслеживанием местонахождения семьи покойной женщины иногда потому, что в результате ее смерти близкие принимают решение о переезде. |
|
|
|
Таблица 3. Определение, преимущества и недостатки конфиденциальных исследований случаев материнской смерти.
| Конфиденциальные расследования случаев материнской смерти Операционное определение: Систематическое мультидисциплинарное анонимное исследование всех случаев или репрезентативной выборки случаев материнской смерти на местном, региональном или национальном уровне, в ходе которого выявляется количество случаев смерти, причины, а также связанные с ними факторы, которых можно избежать или исправить. Анализируя уроки, извлеченные из каждого случая смерти женщины, и объединяя данные, такие расследования указывают на то, в чем кроются трудности решения проблемы материнской смертности. В них анализируются пути разрешения проблемы с практической точки зрения и высвечиваются ключевые области, требующие рекомендаций для сектора здравоохранения и действий со стороны населения, а также разработки руководств, с целью достижения лучших клинических исходов. | |
| Предпосылки: Наличие либо действующей статистической инфраструктуры (свидетельств о рождении и смерти, анализа статистических данных о рождаемости и смертности, человеческих ресурсов, медицинских статистиков и т.д.), либо специалистов, назначенных от каждого медицинского учреждения, регулярно представлять сведения о случаях материнской смерти в службу расследований. | |
| Преимущества | Недостатки |
| Конфиденциальное расследование может дать рекомендации более общего политического характера, чем те, которые можно получить от расследования, проводимого только в стенах конкретных стационаров. Оно способно более полно представить картину материнской смертности, нежели та, которая воссоздается на основе статистических данных о рождаемости и смертности, неизменно выявляя большее количество случаев материнской смертности, чем количество, идентифицированное только системой демографической статистики. Поскольку данные расследований публикуются и поступают в распоряжение широкой общественности, их можно использовать для оказания давления в целях улучшения качества оказываемой помощи. Целью расследования является извлечение уроков на будущее, а его выводы могут широко распространяться для использования различными группами общественности. Заинтересованность правительства определяется участием региональных и национальных отделов здравоохранения в проведении расследований. Такое участие должно привести к тесному сотрудничеству между теми, кто вырабатывает политику, и теми, кто предоставляет услуги. Абсолютное число случаев смерти рожениц зачастую не слишком велико даже в том случае, когда уровень материнской смертности относительно высок. Эта ограниченная численность случаев позволяет проводить детальные исследования. | Конфиденциальное расследование представляет информацию только о фактах материнской смерти (числитель). В нем не содержится сведений, характеризующих всех рожавших женщин. Там, где уровень материнской смертности высок и численность населения большая, может оказаться значительное число случаев материнской смерти, что усложнит анализ случаев и затянет процедуру. Эту проблему можно решить путем проведения детального анализа репрезентативной выборки случаев материнской смерти. Полнота и ценность исследования снижается, если оно сосредоточено только на медицинских аспектах и не касается основных демографических и социально-экономических факторов, способствующих материнской смертности, таких как бедность, недостаточное питание или географические условия. Конфиденциальное расследование требует заинтересованности всех участников и может быть высоко затратным в отношении ресурсов. |
|
|
|
Таблица 4. Определение, преимущества и недостатки изучения тяжелых
Случаев заболеваемости.
| Исследование случаев тяжелой заболеваемости Операционное определение: Общее определение тяжелой заболеваемости: «это случай, когда любая беременная или недавно родившая женщина (в течение шести недель после окончания беременности или родов), жизни которой существует непосредственная угроза, выживает лишь благодаря случаю или полученной в больнице помощи». Для выявления случаев из историй болезни потребуется более узкое операционное определение. | |
| Предпосылки: Высококачественная система медицинской регистрации данных, культура ведения больного, при которой угрожающие жизни состояния могут свободно обсуждаться в коллективе без опасения сотрудников подвергнуться обвинению, а также готовность администрации и врачебного персонала действовать согласно сделанным выводам. | |
| Преимущества | Недостатки |
| Случаи тяжелой заболеваемости встречаются чаще, чем случаи смертности, и позволяют проводить качественный анализ факторов, которых можно избежать. Изучение медицинских случаев среди женщин, которые пережили угрожающие жизни осложнения и были спасены, может вызывать меньшие опасения у медицинских работников, чем изучение случаев смерти. Есть возможность помимо близких, например, членов семьи, опросить саму женщину. Анализ случаев тяжелой заболеваемости может помочь получить дополнительную, полезную информацию о качестве предоставляемой помощи. Вероятность повторения угрожающих жизни предотвращаемых состояний и состояний, завершающихся смертью, можно резко снизить при правильном подходе к использованию рекомендаций аудита. | Случаи тяжелой заболеваемости обычно могут быть выявлены только в медицинских учреждениях. Выявление тяжелых случаев материнской заболеваемости требует применения сложных механизмов и четких определений. Определить угрожающие жизни тяжелые акушерские состояния непросто. Для этого требуются согласованные усилия со стороны всех участников аудита или анализа медицинских случаев. Для выявления случаев может потребоваться просмотр большого количества регистрационных журналов и медицинских карт в каждом стационаре. В условиях с высоким количеством угрожающих жизни случаев для детального исследования потребуются критерии отбора случаев (например, сосредоточиться на событиях, происходящих в выходные дни или на определенном виде осложнения). Имеется возможность опросить самих женщин, но перед проведением интервью следует заручиться их согласием. Это может вызвать их обеспокоенность по поводу качества полученной помощи. |
Таблица 5. Определение, преимущества и недостатки клинического аудита, основанного на критериях.
| Клинический аудит Операционное определение: Клинический аудит - это "процесс улучшения качества, направленный на улучшение оказания помощи и исходы для пациентов путем систематического анализа оказываемой помощи на соответствие четким критериям, и внедрения изменений. Осуществляется отбор и систематическая оценка каких-либо аспектов процессов и исходов на соответствие четко определенным критериям. Там, где это показано, проводятся изменения на индивидуальном, групповом уровне или на уровне службы, а далее используется система мониторинга для подтверждения улучшений в оказании медицинской помощи". | |
| Предпосылки: Необходимо, чтобы было возможно выявить соответствующие случаи из регистрационных записей медицинского учреждения и извлечь записи из медицинских карт. Медицинский персонал должен быть готов к открытому обсуждению ведения медицинских случаев и применению обновленных протоколов оказания помощи. | |
| Преимущества | Недостатки |
| Элемент участия в клиническом аудите обеспечивает эффективность механизма внесения положительных изменений в медицинскую помощь. Клинический аудит является прекрасным инструментом обучения и при правильном проведении не подразумевает наказания. Он обеспечивает непосредственную обратную связь с персоналом медицинского учреждения по вопросам лечебной практики и ее применения, а совместные действия в рамках процесса обеспечивают персоналу помощь в выявлении реальных средств совершенствования деятельности. Он может инициироваться на местном уровне и приводит к получению информации, соответствующей местным условиям и пригодной к безотлагательному применению. Он может оказаться менее дорогостоящим, чем другие формы аудита, поскольку извлечение необходимых данных вполне способен осуществлять немедицинский персонал. Он обеспечивает структурный подход к сбору информации и связан с менее субъективной оценкой ведения медицинского случая, чем при использовании метода исследования смертных случаев в медицинском учреждении или, скажем, при конфиденциальном расследовании. Процесс аудита может помочь высветить имеющиеся просчеты как в системе ведения стационарных медицинских карт пациенток, так и в системе их хранения. | Клинический аудит ограничивается анализом помощи в том медицинском учреждении, где она оказывается, и не может касаться вопросов, имеющих отношение к сообществу. Клинический аудит одномоментно может быть направлен на изучение лишь некоторых причин летального исхода и не дает полной картины всех случаев материнской смерти. Некоторые из медицинских специалистов могут оказаться не знакомыми с понятиями доказательной медицины и аудита, которые могут вызвать у них чувство опасения. Может понадобиться проведение семинарских занятий для ознакомления с концепцией доказательной медицины и рассеивания их опасений. Для осуществления аудита требуется наличие соответствующего набора критериев или их разработка применительно к местным условиям. При проведении аудита потребуются помощники из числа немедицинского персонала (обычно регистраторы) для поиска медицинских карт пациентов и извлечения из них нужной информации. Должна быть проявлена готовность, замкнуть кольцо аудита хотя бы еще одним этапом анализа практики. |
Случаи смерти, которые могли бы иметь место, даже если женщина не была бы беременной, то есть от случайных причин или совпадения обстоятельств, не считаются случаями материнской смертности. МКБ классифицирует их как случаи материнской смерти от стечения обстоятельств. Здесь мы будем называть их смертью от случайно возникшей причины.
Таблица 6. Определения материнской смертности
| Материнская смертность* | Смерть женщины во время беременности или в течение 42 дней после ее окончания от какой – либо причины, связанной с беременностью, отягощенной ею или её ведением, но не от несчастного случая или случайно возникшей причины. |
| Материнская смерть от прямой причины, непосредственно связанной с беременностью* | Смерть в результате акушерских осложнений, связанных с беременностью (во время беременности, родов и послеродового периода), а также в результате вмешательств, упущений, неправильного лечения или в цепи событий, последовавших за любой из вышеперечисленных причин. |
| Материнская смерть от косвенной причины, не связанной с беременностью* | Смерть в результате существовавшей прежде болезни или болезни, развившейся в период беременности, вне связи с непосредственной акушерской причиной, но отягощенной физиологическим воздействием беременности. |
| Поздняя материнская смертность** | Смерть, наступившая после аборта, выкидыша или родов, начиная с 43 дня и до истечения одного года после завершения беременности. Причины могут быть как прямыми, так и косвенными. |
| Случаи смерти, связанные с беременностью** | Смерть женщины, наступившая в период беременности или в течение 42 дней после окончания беременности, независимо от причин. |
| Смерть от стечения обстоятельств*** или от случайно возникшей причины | Смерть в период беременности или в послеродовый период от причины, не имевшей отношения к беременности. |
| * МКБ 9 | |
| ** МКБ 10 | |
| *** МКБ 9 классифицирует эти смертные случаи как смерть от стечения обстоятельств |
В МКБ-10 введены два новых термина, относящиеся к материнской смертности. Один из них - смерть, связанная с беременностью, определяемая как смерть женщины, наступившая в период беременности или в течение 42 дней после родов, независимо от причины смерти. Подобно случаям материнской смертности, случаи смерти, связанной с беременностью, могут сочетаться с любым исходом беременности и могут происходить в любой гестационный срок. Различие состоит в том, что смертные случаи, связанные с беременностью, включают смерть от любой причины, в том числе от несчастного случая и от случайно возникшей причины.
В странах с низкими уровнями качества медицинского свидетельствования причин смерти или там, где большое количество смертных случаев происходит вне медицинских учреждений, часто бывает трудно определить, была ли смерть причинно связана с беременностью или нет. Поскольку доля смертных случаев во время беременности или в течение 42 дней после окончания беременности, вызванных осложнениями беременности, чрезвычайно высока, особенно в развивающихся странах, использование термина «смерть, связанная с беременностью», позволяет идентифицировать и подсчитывать случаи смерти среди женщин, даже если причина не может быть определена.
Другой новый термин, введенный в МКБ-10, - поздняя материнская смертность, определяемый как смерть женщины от прямых акушерских, связанных с беременностью, или косвенных, не связанных с беременностью, причин после истечения 42 дней, но не позднее одного года после окончания беременности. Выявление случаев поздней материнской смертности позволяет принимать во внимание те случаи смерти, когда проблемы у женщины начались во время беременности, даже если она прожила дольше 42 дней после ее окончания.
Подходы, которые опираются на качественную информацию, собранную только на уровне сообщества, направлены на выявление смертных случаев, связанных с беременностью. Это происходит потому, что такие подходы, то есть те, которые стремятся выявить случаи смерти по месту проживания, с достоверностью способны определить только временную связь между беременностью и смертью и не позволяют определить истинную причину смерти. Уточнение конкретных причин смерти, особенно косвенных или случайных / не связанных с беременностью причин, является очень трудным делом, поскольку к нему привлекается население, которое не является источником профессиональной медицинской информации, поэтому сюда предпочтительнее включать все смертные случаи во время беременности и в течение 42 послеродовых дней.
Большая часть смертных случаев, вызванных осложнениями беременности, происходит незадолго до родов или относительно вскоре после завершения беременности. В развитых странах на долю поздней материнской смертности приходится от 5 % до 20 % всех материнских смертей. Однако в менее развитых странах, где сложные методы лечения и технологии продления жизни не так доступны, доля случаев поздней материнской смерти незначительна.
Выявление случаев материнской смерти
Выявление случаев материнской смерти - первый шаг в процессе наблюдения. Женщины умирают дома, в учреждениях здравоохранения или на пути к ним. Смерть случается до родов, во время родоразрешения и после родов, а также в период ранней беременности от осложнений, связанных с абортом и внематочной беременностью. Для получения всестороннего представления о причинах материнской смертности в какой-то местности или группе населения требуется составить, по возможности, наиболее полную картину обстоятельств смерти женщин. Определяющие факторы смерти у женщин, которые так и не попадают в учреждение здравоохранения, и женщин, которые умирают в медицинских учреждениях, могут различаться. Смертные случаи среди женщин, которые умирают в акушерском отделении, в своей основе будут иметь причины, отличные от смертных случаев имеющих место в отделении гинекологии или неотложной помощи.
На способ выявления случаев смерти, которые будут анализироваться, будут влиять несколько факторов: кто будет проводить расследование (медицинское учреждение или же районные, региональные или национальные руководящие органы); место, где произошли роды и наступила смерть (на дому или в медицинском учреждении); полнота прижизненных регистрационных записей и наличие в стране медицинского свидетельствования причин смерти или их отсутствие, или неполнота.
При каждом подходе следует сочетать различные методы для того, чтобы, по возможности, выявить наибольшее число смертных случаев. Идеально было бы выявить проблемы и закономерности для определенной географической территории, для конкретного населения или для территории, составляющей зону охвата службы здравоохранения.
Случаи материнской смерти чрезвычайно трудно поддаются выявлению, если отсутствует система записей гражданского состояния с полным описанием событий, дополненная надежными данными о причине смерти, которая указана в медицинском свидетельстве о смерти. Даже там, где существуют правильно оформленные записи и медицинские свидетельства, для всестороннего выявления случаев материнской смерти нужно проводить активное наблюдение и анализ смертности женщин репродуктивного возраста. В таблице 7 приводится краткий обзор различных источников информации для выявления случаев материнской смертности.
Записи гражданского состояния
Использование свидетельств о смерти - это первый шаг в усилиях по выявлению случаев материнской смерти. Хотя удостоверения о смерти не будут идентифицировать все смертные случаи среди матерей, даже при наличии универсальной системы записи гражданского состояния и правильного оформления свидетельств о причине смерти, они должны стать отправной точкой.
К случаям материнской смертности относятся случаи с основной причиной смерти, закодированной в МКБ-9 между 630 и 676.9, или, в общем, в МКБ-10 между 000 и 099.
Использование всей информации о причинах смерти (как непосредственных, так и основных), содержащейся в свидетельстве о смерти, повысит число выявленных случаев материнской смерти. Иногда при просмотре рукописных записей в свидетельствах о смерти будут обнаружены дополнительные случаи материнской смерти, даже когда причина смерти не указывает на связь с беременностью.
В некоторых странах выявлению случаев способствует постановка определенных вопросов или использования контрольных квадратиков для заштриховки на бланках свидетельств о смерти, для выявления возможной беременности у женщины на момент смерти или в пределах определенного периода времени, предшествовавшего смерти. Если смерть наступила во время беременности или вскоре после разрешения от беременности, существует вероятность того, что причина смерти была связана с беременностью.
Таблица 7. Методы выявления случаев материнской смертности
| Уровень/ отправная точка | Периодичность сбора данных | |
| Постоянная/рутинная | Нерегулярная/ по случаю | |
| Органы записи гражданского состояния | Выявление Записи гражданского состояния (пассивная, отсутствуют действия по выявлению случаев). | Выявление Активное выявление случаев специальные исследования с использованием связей между записями гражданского состояния ИСРВ1 Переписи населения |
| Исследование Конфиденциальные расследования случаев материнской смерти. | Исследование Конфиденциальные расследования случаев материнской смерти. | |
| По месту жительства (местное сообщество) | Выявление Системы наблюдения за демографической обстановкой/населением (долгосрочные) | Выявление Опросы, проводимые в домашних хозяйств с использованием прямых оценок Опросы, проводимые среди сестер по месту жительства ИСРВ Исследование Вербальная аутопсия |
| Медицинское учреждение | Выявление Сообщения работников здравоохранения Анализ историй болезни | Выявление Сообщения работников здравоохранения |
| Исследование Исследование случаев смерти на уровне медицинских учреждений Клинические аудиты на соответствие согласованным критериям или стандартам | Исследование Исследование случаев смерти на уровне медицинских учреждений Клинические аудиты на соответствие согласованным критериям и стандартам |
1 Изучение Смертности в Репродуктивном Возрасте (ИСРВ). Как правило, в группу репродуктивного возраста входят женщины от 15 до 45 лет. Однако, возрастные рамки данной подгруппы населения могут варьировать от страны к стране.
Анализ конкретной ситуации. Тяжелые акушерские кровотечения во Франции. Пример аудита случаев заболеваемости женщин в связи с беременностью и родами.
В восьмидесяти процентах случаев смерти матерей в результате кровотечения, согласно данным Национального комитета по изучению материнской смертности, можно было избежать. Более того, во Франции показатели материнской смертности вследствие кровотечения хуже, чем во всех других Европейских странах с аналогичным уровнем развития. Для изучения вопроса адекватности медицинской помощи при кровотечениях в акушерстве в 1995-1996 годах было предпринято специальное исследование в трех административных регионах страны. Им были охвачены все беременные и недавно разрешившиеся от беременности, родившие живого ребенка жительницы этих регионов. Были изучены все случаи тяжелого кровотечения в акушерстве.
Этап 1. Определение критериев тяжелого кровотечения
Кровотечение при разрешении от беременности (роды, аборт, внематочная беременность) определялось как массивная кровопотеря если: при возможности измерения кровопотеря составляла 1 500 мл или возникала возможность использования плазмозаменителя в объеме 2500 мл за 24 часа или эквивалентной дозы эритроцитной массы; оно приводило к переливанию крови, гистерэктомии или смерти пациентки.
Этап 2. Организация анализа
Был назначен экспертный комитет в следующем составе: пять акушеров-гинекологов (из медицинских учреждений, не участвующих в исследовании), два анестезиолога, два эпидемиолога. Комиссия разработала модель оценки случаев по критерию качества.
Этап З. Определение оптимальной практики
Критерии оценки качества медицинской помощи при тяжелых кровотечениях были частично взяты из международной литературы, частично основывались на профессиональном опыте медицинских экспертов. Было выделено три категории качества медицинской помощи:
- надлежащее (соблюдены все критерии);
- полностью неадекватное (не соблюдено большинство критериев);
- недостаточное (не соблюдены 1-2 критерия или мнения экспертов расходятся).
Этап 4. Выявление случаев и сбор информации
По каждому случаю специально обученными исследователями ретроспективно заполнялась анкета, включающая следующие пункты: демографические данные, медицинский и акушерский анамнез, дородовое наблюдение и лечение в период беременности, течение родов по периодам и послеродовой период, тип анестезии и лекарственных средств, медикаментозное и хирургическое лечение кровотечения, назначение внутривенно окситоцина или простагландина, с указанием хронологии этих действий.
Так собиралась информация об организационных аспектах работы медицинского учреждения в отношении каждой пациентки (число принимаемых родов в год; обеспеченность кадрами - крvглосуточное дежурство консультанта анестезиолога и акушера-гинеколога; наличие собственного блока интенсивной терапии; наличие клинических руководств по лечению кровотечения).
Этап 5. Анализ случаев опасной для жизни патологии
Все случаи изучались анонимно. Случаи распределялись по экспертным командам по методу случайной выборки. В состав каждой команды входили один акушер-гинеколог и один анестезиолог. Если между ними возникали разногласия по поводу того, к какой категории отнести случай, вопрос выносился на обсуждение всей группы экспертов для выработки консенсуса.
Краткая сводка результатов.
Из 165 изученных случаев 51 % составили роды через естественные родовые пути, 19% - вагинальные роды с хирургическим вмешательством и 30% - операции кесарева сечения. Основной причиной кровотечений оказалась атония матки. В целом в 62% случаев медицинская помощь была признана надлежащей, в 14 % - недостаточной, в 24 % - полностью неадекватной. Была отмечена необходимость в более быстрой эффективной диагностике и лечении в следующие моменты: между родами и диагностикой послеродового кровотечения (в 21% случаев прошло более 45 минут от момента родоразрешения до установления диагноза); в период времени между установлением диагноза и ручным отделением плаценты или ручным обследованием матки (длительность интервала составила более 15 мину
|
|
|


