 |
Дифференциальная диагностика.
|
|
|
|
Транзиторное тахипное новорождённых (синдром влажных легких, респираторный дистресс - синдром II типа). Диагноз ставится на основании данных анамнеза (кесарево сечение, астма у матери, избыточное назначение жидкости) и характерной рентгенологической картины (Рис.8). Заболевание чаще всего протекает доброкачественно и не требует инвазивной респираторной поддержки.
Синдром острого легочного повреждения (респираторный дистресс - синдром взрослого типа (Рис.9)). Всегда осложнение другого заболевания (пневмония, мекониальная аспирация, сепсис, шок, длительное экстракорпоральное кровообращение).
Идиопатическая легочная гипертензия новорождённых (синдром персистирующего фетального кровообращения) (Рис.10). Диагноз ставится на основании рентгенологической картины (обеднение сосудистого рисунка, "синдром чёрных легких") и данных эхокардиографии (право - левый шунт или бидиректоральный ток крови по фетальным коммуникациям).
Дифференциальный диагноз проводят с дыхательными расстройствами как легочного (пневмонии, пороки развития легких и др.), так и нелегочного генеза (вторичные дыхательные расстройства - внутричерепная родовая травма головного или спинного мозга, врожденные пороки сердца, диафрагмальная грыжа, полицитемия, метаболические нарушения и др.). Дифференциальная диагностика с пневмониями изложена ниже.
Агенезия хоан обусловливает невозможность дышать носом и появление цианоза, расстройств дыхания после нормального первого вдоха. Типичны обильные слизистые выделения, заполняющие нос. Порок развития становится очевидным, когда не удается провести катетер или зонд через нос в носоглотку. Лечение хирургическое, но сразу же вводят воздуховод в рот.
|
|
|
Трахеопищеводные свищи клинически проявляются поперхиванием, приступами цианоза, кашлем, появлением хрипов в легких в момент кормления или сразу после него. Контрастное исследование пищевода (с водорастворимым контрастным веществом) и бронхоскопия подтвердят диагноз.
Диафрагмальная грыжа выявляется при рождении или вскоре после него нарастающим тяжелым расстройством дыхания.

Рисунок 8. Синдром задержки жидкости в легких. Рентгенограмма в прямой проекции, в горизонтальном положении. Сосудисто-интерстициальный рисунок легких размыт на фоне симметричного слабоинтенсивного снижения прозрачности легочных полей. Контуры средостения нечёткие. ( Диагностика и лечение РДС недоношенных // метод. рекомендация, 2007)
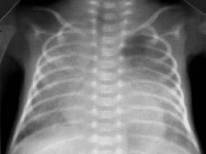
Рисунок 9. РДС взрослого типа. Рентгенограмма в прямой проекции, в горизонтальном положении. Визуализируется слабоинтенсивное затемнение верхней и средней доли правого лёгкого и нижней доли слева. На фоне затемнения дифференцируются более плотные участки, сосудисто-интерстициальный рисунок нечёткий (Диагностика и лечение РДС недоношенных // метод. рекомендация, 2007)

Рисунок 10. Персистирующая легочная гипертензия новорождённого. Рентгенограмма грудной клетки в прямой проекции. Тень средостения расширена в верхнем этаже, имеет чёткие, не ровные контуры. ( Диагностика и лечение РДС недоношенных // метод. рекомендация, 2007)
Типичен малый ладьевидный живот, втянутая передняя брюшная стенка при рождении. При осмотре обращают на себя внимание асинхронные движения правой и левой половины грудной клетки и смещение верхушечного толчка сердца, чаще вправо (ибо левосторонняя диафрагмальная грыжа встречается в 5 - 1 0 раз чаще, чем правосторонняя), резкое укорочение перкуторного тона в нижнем отделе легкого и отсутствие здесь же дыхательных шумов, внезапный цианоз при положении ребенка на здоровом боку. Решающее диагностическое значение имеет рентгенография грудной клетки, которая показывает наличие в грудной клетке структур, ей несвойственных (кишечник, печень и др.). Лечение хирургическое.
|
|
|
У детей с родовой травмой головного и спинного мозга, наряду с расстройствами дыхания, отмечаются и признаки поражения ЦНС. Помогают своевременной диагностике патологии мозга и вспомогательные исследования: нейросонография, рентгенография позвоночника, люмбальная пункция и др.
Врожденные пороки сердца синего типа и синдром персистирующей фетальной циркуляции иногда трудно отличить от РДС. Однако в первые часы жизни у детей с РДС зачастую обычный цвет кожных покровов. При использовании 100% кислорода для дыхания в течение 10-15 мин, особенно при постоянном положительном давлении в воздухоносных путях, у детей с РДС РаО2 повышается, иногда даже выше 100, тогда как при пороках сердца синего типа этого не происходит. Безусловно, имеют значение и данные клинического осмотра, аускультации, оценка по шкале Сильвермана, а также дополнительных исследований (рентгенография грудной клетки, ЭКГ, результаты эхокардиографии).
Пневмонии, вызванные стрептококками В, другими стрептококками (пептострептококки, энтерококки), дают клиническую картину, практически не отличимую от БГМ, ибо вызывают ингибирование сурфактанта и отсюда его дефицит. Диагностическое значение в этом случае имеет выявление других инфекционных очагов (менингит и др.), результаты клинических анализов крови, посевов крови, содержимого трахеи.
Прогнозирование.
Наиболее часто РДС отмечается у глубоко недоношенных детей при гестационном возрасте менее 34 недель. Однако существует группа угрожаемых по развитию РДС новорожденных, родившихся в более поздние сроки беременности. К ним относятся дети, родившиеся у матерей с сахарным диабетом и другими эндокринопатиями при многоплодной беременности, изосерологической несовместимости крови матери и плода, при кровотечениях в связи с отслойкой и предлежанием плаценты. Большую группу составляют новорожденные с морфофункциональной незрелостью, возникшей под влиянием неблагоприятных факторов внешней среды или в результате плацентарной недостаточности, врожденной и наследственной патологии плода, а также дети, родившиеся в асфиксии. Прогностическим критерием является определение в крови беременных женщин уровня альфа-фетопротеина (Таблица №3). Повышение его концентрации выше 75-го перцентиля указывает, помимо нарушения процесса формирования и развития плода во II и в начале III триместра, на отставание зрелости плода по отношению к гестационному возрасту.
|
|
|
Таблица № 3
Перцентили альфа-фетопротеина
| Срок беременности, недель | Перцентили | ||||||
| 13-14 | 1.76 | 3.89 | 7.38 | 12.9 | 20.1 | 27.8 | 36.4 |
| 14-15 | 2.29 | 4.93 | 9.17 | 15,8 | 24.3 | 33.2 | 43.1 |
| 15-16 | 2.95 | 6.22 | 11.4 | 19.3 | 29.3 | 39.7 | 51.2 |
| 16-17 | 3.79 | 7.83 | 14.1 | 23.6 | 35.4 | 47.6 | 60.9 |
| 17-18 | 4,85 | 9.83 | 17.4 | 28.8 | 42.8 | 57.1 | 72.7 |
| 18-19 | 6.17 | 12.3 | 21.5 | 35.2 | 51.8 | 68.7 | 86.8 |
| 19-20 | 7.84 | 15.4 | 26.6 | 62.7 | 82.6 | ||
| 20-21 | 9.93 | 19.2 | 32.8 | 52.5 | 75.9 | 99.5 | |
| 21-22 | 12.5 | 40.5 | 64.1 | ||||
| 22-23 | 15.8 | 29.8 | 49.9 | 78.3 | |||
| 23-24 | 19.2 | 35.8 | 59.2 | 92.2 | |||
| 24-25 | 21.9 | 40.4 | 66.4 | ||||
| 25-26 | 24.8 | 45.2 | 73.6 | ||||
| 26-27 | 27.7 | 80.7 | |||||
| 27-28 | 30.4 | 54.4 | 87.2 | ||||
| 28-29 | 32.9 | 58.3 | 92.8 | ||||
| 29-30 | 61.5 | 97.2 | |||||
| 30-31 | 36.6 | 63.8 | |||||
| 31-32 | 37.6 | 65.1 | |||||
| 32-33 | 65.3 | ||||||
| 33-34 | 37.7 | 64.4 | 99.3 | ||||
| 34-35 | 36.8 | 62.5 | 95.8 | ||||
| 35-36 | 35.4 | 59.7 | 91.1 | ||||
| 36-37 | 33.5 | 56.1 | 85.2 | ||||
| 37-38 | 31.3 | 78.6 | |||||
| 38-39 | 28.8 | 47.6 | 71.7 | ||||
| 39-40 | 26.3 | 43.2 | 64.2 | 92.2 |
|
|
|


