 |
Антибактериальная терапия.
|
|
|
|
Учитывая, что дети с РДС составляют группу высокого риска по развитию раннего неонатального сеписа, большинству новорожденных со среднетяжелым и тяжелым заболеванием показано проведение в родильном доме эмпирической антибактериальной терапии одной из двух комбинаций антибиотиков: полусинтетические пенициллины + аминогликозиды или цефалоспорины 2 поколения + аминогликозиды. Вопрос о длительности лечения и смене антибактериальной терапии должен решаться на основании микробиологических данных и результатах клинического и биохимических анализов крови.
Посиндромная терапия.
Борьба с сердечно-сосудистой недостаточностью, отеком мозга, судорогами, гипербилирубинемией, острой почечной недостаточностью осуществляется по общим принципам интенсивной терапии.
Диагностика, профилактика и лечение синдрома утечки воздуха.
Синдром утечки воздуха (СУВ) является одним из наиболее опасных осложнений РДС новорождённого при использовании ИВЛ и сурфактантов. Своевременное предупреждение, распознавание и лечение СУВ является необходимым условием для эффективного лечения РДС.
Пневмоторакс.
Пневмоторакс - вид СУВ, при котором воздух проникает в плевральную полость вследствие нарушения целостности висцеральной плевры. Чаще всего пневмоторакс является ургентным состоянием, сочетающимся с развитием внезапного плевропульмонального шока и гемодинамического коллапса.
По этиологии пневмоторакс подразделяют на спонтанный, осложняющий течение других легочных заболеваний (САМ, СПЛГ и т.д.) и ятрогенный (при санации ТБД, катетеризации подключичной вены и т.д.). Частота встречаемости зависит от вида респираторной терапии. Дети, получающие кислородотерапию, - до 4%, положительное давление конца выдоха - до 16%, пациенты, находящиеся на ИВЛ, - до 34%
|
|
|
Основные факторы риска развития пневмоторакса на ИВЛ представлены в таблице 11.
Диагностика пневмоторакса
Клинически - тахипное, цианоз, сниженное проведения дыхания на поражённой стороне, ассиметрия грудной клетки, выбухание на поражённой стороне, коробочный перкуторный звук, смещение органов средостения в здоровую сторону, вздутие живота, артериальная гипотензия, брадикардия. В газах крови гипоксемия, гиперкапния, смешанный ацидоз.
Таблица 11
Частота развития пневмоторакса при традиционной ИВЛ в зависимости отдельных параметров (Диагностика и лечение РДС недоношенных // метод. Рекомендация, 2007)
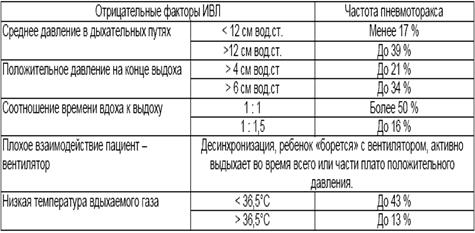
Трансиллюминация.
Метод трансиллюминации позволяет заподозрить пневмоторакс в ситуациях, когда рентгенологическое исследование недоступно или требует длительного времени. Необходимыми условиями для проведения трансиллюминации является относительно затемненная комната или возможность создать локальное затемнение (например, накрыть инкубатор и исследователя плотным покрывалом, не пропускающим свет) и наличие сильного источника холодного света (сильный фонарик, источник света от эндоскопа, источник света от системы BiliBlanket). Источник света прикладывают к грудной клетке ребёнка. Если в плевральной полости воздуха нет, то свет будет образовывать небольшое кольцо вокруг источника света (Рис.13), а в случае внелегочного скопления воздуха мы будем наблюдать широкое распространение света по грудной клетке (Рис.14).
Рентгенологические данные представляют наибольшую ценность в диагностике пневмоторакса (Рис.15). Воздух в плевральной полости, коллабированное лёгкое, смещение средостения в здоровую сторону - основные рентгенологические признаки пневмоторакса.
|
|
|
Асимптоматический пневмоторакс у новорождённых на самостоятельном дыхании требует только консервативного наблюдения и рентгенологического контроля каждые 12-24 часа. У доношенных новорождённых небольшой пристеночный пневмоторакс, имеющий клиническую симптоматику, можно также лечить консервативно. В этом случае резорбции экстраальвеолярного воздуха способствует повышение концентрации кислорода во вдыхаемой газовой смеси. Выявление пневмоторакса у пациента на ИВЛ - обязательное показание для дренирования плевральной полости.

Рисунок 13. Метод трансиллюминации. Источник света расположен на грудной клетке. Небольшое кольцо вокруг источника света. Пневмоторакса нет (Диагностика и лечение РДС недоношенных // метод. Рекомендация, 2007).

Рисунок 14. Метод трансиллюминации. Источник света расположен на грудной клетке. Кольцо вокруг источника света распространяется на всю половину грудной клетки. Пневмоторакс есть. (Диагностика и лечение РДС недоношенных // метод. Рекомендация, 2007)
Лечение пневмоторакса.
Поскольку пневмоторакс является опасным для жизни состоянием, в любом лечебном учреждении, лицензированном для оказания помощи новорождённому ребёнку должен быть всегда готов стерильный набор инструментов и расходных материалов для пункции и дренирования плевральной полости. В любой дежурной смене должен быть хоть один специалист, владеющий операцией торакоцентеза.
В набор для дренирования плевральной полости должны входить:
1. Набор для проведения местной анестезии
2. Скальпель
3. Троакар размером
4. Пуговчатый зонд
5. Дренажная трубка с двумя боковыми перфорациями
6. Изогнутые зажимы без зубчиков
7. Шовный материал
8. Набор шариков и салфеток
Пункция плевральной полости проводится как диагностическая процедура у пациентов, чьё состояние стремительно ухудшается и необходима незамедлительная диагностика.
Появление пузырьков воздуха свидетельствует о правильной пункции плевральной полости с поражённой стороны.
Инфицирование, ранение лёгкого, сосуда, грудного протока - возможные осложнения плевральной пункции, поэтому проведение процедуры требует большой осторожности.
Пункционная эвакуация воздуха из плевральной полости всегда недостаточна. Сразу же после диагностирования пневмоторакса производится дренирование.
|
|
|
Дренирование плевральной полости. Пневмоторакс должен быть дренирован у всех детей, имеющих клиническую симптоматику, находящихся на механической вентиляции (исключение только для пристеночных пневмотораксов без клинического ухудшения состояния пациента), а также во всех случаях напряжённого пневмоторакса.
Дренирование проводится в третьем межреберье по передней аксиллярной линии в стерильных условиях. Обязательны анальгезия, местная анестезия и седатация больного. Используют дренаж соответствующего размера (10 Fr для очень маленьких, 12-14 Fr для больших пациентов).
Во избежание ранения лёгкого непосредственно в момент постановки дренажа, рекомендуется на короткое время отсоединить новорождённого от вентилятора. С этой же целью троакар никогда не вводят более, чем на 1 сантиметр. Дренаж вводят на несколько сантиметров до достижения оптимального выхода воздуха. Все боковые отверстия дренажа должны находиться в плевральной полости. Затем подключают дренаж к системе активной аспирации с разрядкой 5-10 см вод. ст. Если больной находится на ИВЛ, подключение активной аспирации не обязательно т.к. во время активного аппаратного вдоха лёгкое активно расправляется и вытесняет воздух из плевральной полости. В этом случае свободный конец дренажа помещают в ёмкость с раствором антисептика так, чтобы свободный конец дренажа погружался в антисептик не более, чем на 3-4 см. При наложении активной аспирации важно, чтобы трубки системы активной аспирации не перегибались на протяжении. Следует также обращать внимание, чтобы давление аспирации не превышало указанные цифры т.к. высокое давление аспирации может усугублять сброс, препятствовать расправлению лёгкого и способствовать формированию бронхо-плевральной фистулы. Герметичность плевральной полости - необходимое условие терапии пневмоторакса, поэтому после закрепления дренажа лейкопластырем, если нужно, накладывают швы. Дренаж к грудной клетке крепится открытым способом, для постоянного наблюдения за состоянием и более удобной обработки кожи вокруг трубки.
|
|
|
Контролируют положение дренажа рентгенологически, если имеется остаточный воздух, либо изменяют положение дренажа, либо ставят второй. Рентгенологический контроль состояния легких и положения дренажа после стабилизации пациента осуществляют не реже, чем один раз в сутки. Возможные осложнения - те же, что и при пункции.
Продолжающаяся воздушная утечка проявляется отхождением пузырьков воздуха по системе активной аспирации. Пока это происходит, не следует изменять положение дренажной трубки. Средняя продолжительность стояния дренажа - около 5 дней. Через 12 часов после того, как воздух из плевральной полости прекратит отходить, пережимают дренаж. Если ещё через 12 часов на рентгенограмме лёгкое расправлено и воздуха в плевральной полости нет, дренаж удаляют.
Оптимальным режимом вентиляции является перевод ребёнка в режим ВЧО ИВЛ с использованием стратегии низкого легочного объёма. При отсутствии возможности использования ВЧО ИВЛ респираторная терапия направлена на уменьшение легочной баротравмы. Пиковое и среднее давление в дыхательных путях должно быть снижено до минимума, позволяющего поддерживать приемлемые значения газов крови PCO2 45-65 мм. рт. ст., PCO2 менее 65 мм. рт. ст., рН более 7.25.
2. Интерстициальная легочная эмфизема (ИЭЛ) ( Рис.17) - вариант СУВ, при котором повреждённый альвеолярный эпителий пропускает воздух в интерстициальное пространство легких. Пузырьки газа распространяются перибронхиально и\или перивазально, значительно нарушая легочную механику. ИЭЛ может быть лобарной или односторонней, но наиболее часто поражаются оба легких. ИЭЛ встречается, главным образом, у недоношенных новорождённых с РДС, требующих респираторной поддержки. Частота развития ИЭЛ у недоношенных детей с экстремально низкой массой тела при рождении составляет до 42%, а с массой тела более 1000 грамм до 26%. Основным фактором развития ИЭЛ является баротравма, возникающая вследствие использования высокого пикового давления на вдохе при ИВЛ. Неправильное положение интубационной трубки в одном из главных бронхов приводит к развитию односторонней интерстициальной эмфиземы.
Клинически на фоне проведения ИВЛ у ребёнка развивается постепенное ухудшение состояния, лабораторно проявляющееся гиперкапнией, гипоксемией и ацидозом. Снижается экскурсия грудной клетки, нарастает зависимость от кислорода. На поражённой стороне аускультативно усиление дыхательных шумов. Скопление газа в интерстициальном пространстве, препятствуя легочному кровотоку, снижает легочную перфузию. Уменьшается комплайнс и страдает вентиляционно-перфузионное соотношение. Компрессия сосудов микроциркуляторного русла интерстициальным газом приводит к повышению давления в легочной артерии и формированию вторичной легочной гипертензии.
|
|
|
Диагностика опирается на клинико-лабораторные и рентгенологические данные. На рентгенограммах грудной клетки характерно диффузное поражение одного или обоих легких большим количеством маленьких пузырьков. По рентгенологическим признакам ИЭЛ делят на три степени:
1 - пузырьки газа на рентгенограмме диаметром > 1 мм.
2 - пузырьки газа на рентгенограмме диаметром > 2 мм.
3 - пузырьки газа на рентгенограмме диаметром > 2 мм или наряду с диффузным поражением имеется буллезная трансформация поражённых участков легких.
Трансиллюминация грудной клетки обнаруживает повышение светопроведения, такое же, как при пневмотораксе. Благодаря ежедневному рентгенологическому мониторингу новорождённых, находящихся на ИВЛ, порой неожиданно диагностируют ИЭЛ.
Респираторная терапия ИЭЛ направлена на предупреждение или уменьшение легочной баротравмы. Пиковое и среднее давление в дыхательных путях должно быть снижено до минимума, позволяющего поддерживать приемлемые значения газов крови PCO2 45-65 мм. рт. ст., PCO2 менее 65 мм. рт. ст., рН более 7.25.
Хорошие результаты при РДС даёт ранний перевод детей с ИЭЛ на ВЧО ИВЛ и использование стратегии низкого легочного объёма.
Пи одностороннем поражении - целесообразна "терапия положением" - эффект преимущественной вентиляции наименее пострадавшего лёгкого достигается за счёт выкладывания ребёнка на больную сторону.
3. Пневмомедиастинум (Рис.16) - одно из проявлений СУВ, характеризующееся накоплением воздуха в средостении. Чаще всего пневмомедиастинум сочетается с другими синдромами утечки воздуха, особенно с пневмотораксом. Существуют различные варианты клинического течения пневмомедиастинума от асимптомного до напряжённого с тяжёлой кардиоваскулярной и респираторной депрессией. Пневмомедиастинум, проявляющийся умеренным респираторным дистрессом, может быть заподозрен по приглушению сердечных тонов и коробочному оттенку звука при перкуссии грудины. При напряжённом пневмомедиастинуме происходит сдавление главных бронхов и магистральных сосудов, следствием чего становится нарастание степени дыхательной и сердечно-сосудистой недостаточности. В тяжёлых случаях может развиваться подкожная эмфизема.
Диагностика рентгенологическая.
На рентгенограмме пневмомедиастинум проявляется как полоски воздуха по сторонам от сердца. Боковая проекция позволяет обнаружить скопление ретростернального воздуха.
Изолированный пневмомедиастинум обычно не имеет симптоматики и не нуждается в лечении. Дренирование необходимо редко, в случаях напряжённого пневмомедиастинума с развитием явлений сердечно-сосудистой недостаточности.
4. Пневмоперикард - форма СУВ, при которой происходит скопление воздуха в полости околосердечной сумки. Воздух проникает в перикардиальную полость через дефект в области устья легочных вен из средостения или плеврального пространства. В большинстве случаев пневмоперикард развивается у недоношенных новорождённых, нуждающихся в ИВЛ с жёсткими параметрами.
Как правило, пневмоперикард проявляется тампонадой сердца, резкой артериальной гипотензией, брадикардией и цианозом. Диагностика основывается на данных клиники, ЭКГ, рентгенографии. Рентгенографически пневмоперикард выглядит как воздушный ореол вокруг сердца. В отличие от пневмомедиастинума появляется полоска воздуха вдоль нижней поверхности сердца над диафрагмой. По ЭКГ снижение вольтажа.
Все случаи пневмоперикарда нуждаются в немедленной пункции и дренировании сердечной сумки, дренирование проводится хирургом.
Дальнейшая тактика лечения такая же, как при ИЭЛ.
5. Пневмоперитонеум обычно является результатом перфорации полого органа брюшной полости, но может быть и вариантом СУВ из легких. В этом случае пневмоперитонеум развивается у вентилируемых новорождённых, уже имеющих пневмоторакс и пневмомедиастинум.
Пневмоперитонеум диагностируется по вздутию живота, тимпаниту при его перкуссии. На рентгенограмме в вертикальном положении или в положении на левом боку обнаруживается свободный газ в брюшной полости. Необходимо исключить энтероколит, и перфорацию полого органа. Консультация хирурга.
Дренирование брюшной полости производится с целью декомпрессии только в случаях напряжённого пневмоперитонеума.
6. Подкожная эмфизема. Развитие подкожной эмфиземы связано с проникновением воздуха в мягкие ткани шеи, верхнего плечевого пояса, передней брюшной стенки и т.д. Определяется при пальпации в виде подкожной крепитации. Встречается у новорождённых редко и сопровождает другие синдромы утечки воздуха. Специализированного лечения не требует.
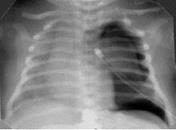
Рисунок 15. Напряжённый пневмоторакс слева. Рентгенограмма в прямой проекции, в горизонтальном положении. Легочные поля асимметрично коллабированы. Слева купол диафрагмы сглажен, в плевральной полости большое количество газа, коллабирующего лёгкое. Тень средостения смещена вправо - напряжённый пневмоторакс. Сосудисто-интерстициальный рисунок легких не дифференцируется на фоне однородного асимметричного интенсивного затемнения легочных полей.
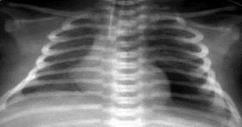
Рисунок 16. Пневмомедиастинум. Рентгенограмма в прямой проекции, в горизонтальном положении. Легочные поля симметрично слабоинтенсивно затемнены. Тень сердца смещена вправо, вокруг верхушки визуализируется зона просветления с чётким контуром - газ в средостении.
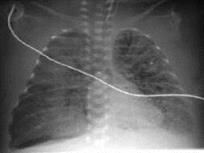
Рисунок 17. Интерстициальная легочная эмфизема (ИЭЛ). Рентгенограмма в прямой проекции, в горизонтальном положении. Легочные поля асимметрично вздуты: купол диафрагмы слева и справа выпрямлены, опущены до уровня передней пластинки 9 ребра справа и 8 ребра слева, париетальная плевра пролабирует в межреберные промежутки. Тень средостения проекционно смещена влево в соответствии с подворотом. Сосудисто-интерстициальный рисунок легких грубопетлистый, по ходу интерстиция в направлении от корней к плащевой зоне, больше слева, визуализируются извитые полоски просветления - интерстициальная эмфизема. Легочные поля неоднородно затемнены, по периферии правого лёгкого определяются множественные участки вздутия, легочные псевдокисты. В плевральной полости справа небольшое количество свободного газа.
Тестовый контроль.
1. При проведении дыхания под постоянным положительным давлением через лицевую маску возможно возникновение следующих осложнений:
а. отек лица
б. аспирация желудочного содержимого
в. обструкция дыхательных путей из-за неправильного положения головы и шеи
г. развитие внутрижелудочкового кровоизлияния
2. На уровень РаО2 оказывает влияние следующие параметры искусственной вентиляции легких:
а. концентрация кислорода
б. положительное давление в конце выдоха
в. время вдоха
г. частота дыхания
3. Метод спонтанного дыхания под постоянным положительным давлением неэффективен при:
а. болезни гиалиновых мембран
б. синдроме персистирующей легочной гипертензии
в. апноэ у недоношенных
г. транзиторном тахипноэ
д. отеке легких
4. Задержка жидкости в организме у детей с РДС связана с:
1. повышенной секрецией антидиуретического гормона
2. повышенной проницаемостью капилляров
3. наличием функционирующего артериального протока с большим сбросом крови слева направо
4. всеми перечисленными факторами
5. Для профилактика СДР новорожденного женщинам с угрозой преждевременных родов предпочтительнее вводить:
а. гидрокортизон
б. преднизолон
в. дексаметазон
г. тиреоидин
д. vit. E
6. Мероприятия по отношению к ребенку с болезнью гиалиновых мембран (БГМ) должны быть следующими:
а. введение сурфактанта
б. ИВЛ
в. положительное давление конца выдоха (СРАР)
г. ЗПК
д. поддержание адекватного теплового режима
7. Противопоказанием к применению метода дыхания с положительным давлением на выдохе в лечении дыхательной недостаточности у новорожденных детей:
а. синдром аспирации мекония
б. внутриутробная пневмония
в. пневмоторакс
г. респираторный дистресс-синдром 1-го типа
д. респираторный дистресс-синдром 2-го типа
8. Оптимальной концентрацией кислорода для лечения дыхательной недостаточности у новорожденных является:
а. 40 %
б. 60 %
в. 80 %
г. 100 %
д. индивидуальна для каждого ребенка
9. Искусственная вентиляция легких показана при РаСО2:
а. более 40 мм. рт. ст.
б. более 50 мм. рт. ст
в. более 60 мм. рт. ст.
г. более 70 мм. рт. ст.
10. При решении вопроса о необходимости проведения искусственной вентиляции легких наиболее важным показателем является:
а. РаО2
б. РаСО2
в. рН
г. BE
11. Интерстициальная эмфизема у новорожденного ребенка, находящегося на аппаратной ИВЛ, обычно развивается в течение:
а. 24 часов
б. 48 часов
в. 78 часов
г. 96 часов
д. 120 часов
Клинические задачи.
Задача 1.
А. У мальчика, родившегося в умеренной асфиксии с аспирацией мекония, на фоне оксигенотерапии методом СДППД через маску оценка по шкале Сильвермана 3 балла. Ра02 45 мм. рт. ст., РаС02 70 мм. рт. ст.
Какова дальнейшая тактика?
Б. На фоне ИВЛ состояние ребенка стабилизировалось только после ужесточения параметров. На 4-е сутки произошло внезапное ухудшение состояния, резко появился цианоз, не уменьшающийся при увеличении концентрации кислорода, грудная клетка несимметрично участвует в дыхании, тахикардия, глухость сердечных тонов, смещение средостения вправо, выбухание левой части грудной клетки, отсутствие дыхательных шумов слева. Какое осложнение имеет место?
Задача 2.
Ребенок от срочных родов, масса 3700 г, длина 51 см, во время родов произошла задержка разрыва плодных оболочек, при их разрыве отмечено наличие мекония в околоплодных водах. Состояние ребенка с рождения тяжелое, выражена дыхательная недостаточность (ригидность грудной клетки, усиленная функция вспомогательной дыхательной мускулатуры, обилие разнокалиберных влажных хрипов в легких).
На рентгеновском снимке: участки апновматоза (отсутствие пневмотизации) с мозаикой эмфизематозных участков (значительного просветления),
А) Диагноз?
Б) Какая летальность при этом синдроме?
В) Какие мероприятия мед. помощи наиболее всего влияют на успех помощи?
Г) Показания к этим мероприятиям помощи?
Д) Если второй вариант клинического течения этого синдрома?
Е) принципиальный алгоритм помощи таким детям?
Задача 3.
А. Новорожденный мальчик, первые сутки, от первых преждевременных родов в 28 недель, родился с массой 1200 г, длиной 35 см. Состояние с рождения тяжелое за счет выраженных дыхательных расстройств. Одышка 80 в мин, цианоз, втяжение межреберий, западение грудины, парадоксальное дыхание, экспираторные дистанционные шумы. В легких выслушиваются рассеянные крепитирующие хрипы, перкуторный звук мозаичный. На рентгенограмме легких - ячеистый рисунок.
Диагноз? Тактика?
Б. К концу первых состояние стабильно тяжелое, ребенок находится на ИВЛ. Тахикардия, АД 25/15 мм. рт. ст. Диурез 5мл за 10 часов.
Дальнейшая тактика?
В. На фоне проводимой терапии состояние ребенка стабильное. Кожа розовая, дыхание в легких симметрично, хрипов нет.
В каких пределах необходимо поддерживать показатели газов крови для новорожденного на ИВЛ?
Контрольные вопросы.
1. Что является основными причинными факторами развития РДС?
2. Что такое сурфактант? Его состав.
3. Основные функции сурфактанта
4. Назовите факторы снижающие синтез сурфактанта
5. Оценка тяжести РДС по шкале Сильвермана в баллах
6. Признаки шкалы Сильвермана
7. Основные рентгенологические признаки РДС
8. Что такое СРАР?
9. Виды проведения СРАР
10. Что такое СУВ?
Ответы.
Тесты:
1. а, б, в, г
2. а, б, в, г
3. а, б, в
4. г
5. в
6. а, б, в, д
7. в
8. б
9. в
10. б
11. г
З адача 1.
А. Показана ИВЛ. Стартовые параметры: Fi02 - 0,8, Rate 60 - 80, PIP - 20 см Н20, PEEP - 3 см Н20, Ti - 0,3.
Б. Синдром утечки воздуха. Пневмоторакс левосторонний
Задача 2.
а) Основной диагноз: РДС, вторичный, синдром аспирации мекония.
б) Летальность доношенных новорожденных при этом синдроме-10%.
в) Своевременностью и качеством санации трахеи и бронхов, отсасывание содержимого желудка сразу после рождения.
г) Независимо от того, есть ли клиника аспирации мекония, если околоплодные воды окрашены, положено проводить отсасывание из желудка и санацию дыхательных путей через интубационную трубку.
д) Да, есть второй вариант синдрома, проявляющийся светлым промежутком в состоянии, затем развитие СДР по взрослому типу, где шумная экспирация связана не со спазмом голосовой щели, а с бронхоспазмом и выраженной эмфиземой.
е) Оксигенотерапия, под контролем пульсоксиметрии.
Санация дыхательных путей.
Санация желудка.
Введение антибиотиков.
Восполнение ОЦК.
Нормализация реологических свойств крови.
Корреляция нарушенного метаболизма.
Симптоматическая терапия.
Организация правильного ухода и вскармливания
Задача 3.
A. РДС I типа, тяжелый.
Фон: недоношенность III степени.
Кувез t =34°С. Периодическая смена положения в кувезе.
ИВЛ. ИВЛ: Rate=40, PIP=15 см Н20, РЕЕР=3 см Н20,1: Е=1:
1. FiO2=0,6.
Инфузионная терапия 5 и 10% раствором глюкозы 70 мл и к концу 1-х суток натрия хлорид 0,9 % раствор 26 мл со скоростью 4 мл/час (80мл/кг/сут).
Введение экзосурфа с интервалом 8-12 часов эндотрахеально. общая дозировка 5 мл х 2 раза в сутки.
Б. в/в капельное введение дофамина (добутрекса) 2,5 мкг/кг/мин Д=6хМхдозу в мкг/кг/мин: скорость введения мл/час (0,1 мл 40 % -ного или 0,5 мл 8 % раствора развести в 100 мл 5 % глюкозы и вводить со скоростью 4 мл/час).
B. Sa 02 92 - 94%.
Ра02 50 - 80 мм рт. ст.
РаС02 35-45. мм рт. ст.
Вопросы:
а. дефицит образования и выброса сурфактанта;
б. качественный дефект сурфактанта;
в. ингибирование и разрушение сурфактанта;
|
|
|


