 |
Классификация нарушений цветового зрения
|
|
|
|
ü Нормальная трихромазия (восприятие 3 цветов при наличии 3 типов нормально функционирующих колбочек).
ü Аномальная трихромазия (восприятие 3 цветов в аномальной пропорции).
ü Протаномалия – патологическое восприятие красного цвета:
ü Дейтераномалия – аномальное восприятие зеленого цвета:
ü Тританомалия – аномальное восприятие синего цвета.
ü Дихромазия (восприятие 2 цветов из-за отсутствия какого-либо типа колбочек):
• протанопия (отсутствие восприятия красного цвета);
• дейтеранопия (отсутствие восприятия зеленого цвета);
• тританопия (отсутствие восприятия синего цвета).
ü Монохромазия (восприятие только одного цвета из-за дефекта или отсутствия 2 типов колбочек).
ü Ахромазия (черно-белое восприятие из-за грубой патологии колбочкового аппарата):
• монохроматизм голубых колбочек;
• палочковый монохроматизм (наследование по аутосомно-рецессивному типу).
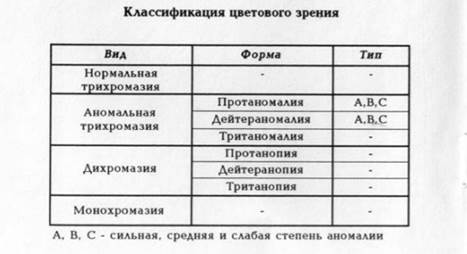
Как видно, расстройства цветоощущения могут проявляться либо аномальным восприятием цветов (ослаблением цветовой чувствительности к одному из цветов), которое называется цветоаномалией, или аномальной трихромазией, либо полным выпадением одного из трех компонентов – дихромазией. В редких случаях наблюдается только черно-белое восприятие – монохромазия.
Среди врожденных расстройств цветовосприятия наиболее часто встречается аномальная трихромазия.
Приобретенные изменения цветоощущения могут быть обусловлены офтальмологической (заболевания хориоидеи, сетчатки, зрительного нерва) и общесоматической патологией (заболевания центральной нервной системы, вегетативной нервной системы и др. ). Кроме того, на появление нарушения цветоощущения могут влиять возрастные изменения (помутнение хрусталика, т. е. катаракта), а также прием некоторых медикаментов
|
|
|
ОСНАЩЕНИЕ
Специальные полихроматические таблицы Рябкина, аномалоскоп (прибор для испытания цветового зрения и выявления его аномалий и их характера)
Таблицы Рабкина содержат набор цветов. Из кружков основного цвета разной насыщенности и яркости составлена цифра или фигура, которая легко различима нормальным трихроматом и не видна людям с расстройством цветоощущения.
Исследование проводят только при хорошем дневном освещении. Для проведения исследования исследуемого усаживают спиной к окну или источнику света и предлагают ему держать голову прямо, не двигая и не поворачивая ее в разные стороны. Таблицы располагают в строго вертикальной плоскости на уровне глаз исследуемого на расстоянии 1 м от него.
Длительность экспозиции каждого знака 1-2 с, но не более 10с.
Первые 2 теста правильно читают люди как с нормальным, так и с расстроенным цветоощущением. Они служат для контроля и объяснения исследуемому его задачи.
Не рекомендуется класть таблицы на стол или держать их в наклонной плоскости: это может повлиять на точность результата и отразиться в диагнозе.
Ответы исследуемого заносят в специальную карточку для регистрации данных цветоощущения. Если исследуемый прочел таблицу правильно ставят плюс (+), если прочитана с трудом, неуверенно, ставят вопросительный знак (? ), если прочитана не правильно-знак минус (-).
Таблицы Рабкина III, IV, XI, XIII, XVI, XVII–XXII, XXVII неправильно или совсем не различают дихроматы. Форма аномальной трихромазии, протаномалия и дейтераномалия дифференцируются по таблицам VII, IX, XI–XVIII, XXI. Например, в таблице IX дейтераномалы различают цифру 9 (состоит из оттенков зеленого), протаномалы – цифру 6 или 8,
в таблице XII дейтераномалы в отличие от протаномалов различают цифру 12 (состоит из оттенков красного цвета разной яркости). Случаи, когда совокупность ответов исследуемого не соответствует приведенной в руководстве схеме и количество правильно прочитанных таблиц больше, чем предусмотрено для протанопов и дейтеранопов, могут быть отнесены к аномальной трихромазии.
|
|
|

Показания: нарушение цветоощущения (в т. ч. дальтонизм); допуск к вождению автомобиля и ряду производственной деятельности.
Особенно важно определять цветоощущение у водителей автомобилей, работников водного транспорта, летчиков, машинистов поездов, работников текстильной, химической, ткацкой промышленности, учеников художественных школ, так как отсутствие или ослабление нормального цветоощущения затрудняет работу.
ВОПРОС 9. АУДИОМЕТРИЯ
Слуховой диапазон человеческого уха от
• 16 до 20 000 Гц
• Безопасный уровень шума-около 90дБнужно кричать, чтобы понять
• Тихий шепот- 40дБ; нормальная речь60дБ
• Способность различать высоту звука, интервалы, громкость.
• Ориентация на источник звука - ототопика
При всех субъективных методах исследования слуха сам испытуемый оценивает: слышит он звук или нет и каким-либо иным способомссообщает об этом исследователю.
При объективных методах обследования полученные результатысне зависят от желания пациента, регистрация их в большинстве случаевспроисходит при помощи специальной аппаратуры.
Субъективное исследование слуха осуществляется посредствомсследующих методов:
1. Исследование слуха речью (шепотная речь, разговорная речь, скрик).
2. Исследование слуха при помощи камертонов (длительность восприятия звучащих камертонов разных частот, опыты Ринне, Вебера, Швабаха, Желе, Федеричи, Бинго).
3. Аудиометрия (тональная (пороговая, надпороговая), речевая; исследование слуха ультразвуком, исследование слуховой адаптации)
ОСНОВНЫМИ ПОКАЗАНИЯМИ К ПРОВЕДЕНИЮ АУДИОМЕТРИИ ЯВЛЯЮТСЯ:
ü Заболевания внутреннего и среднего уха, которые провоцируют ухудшения слухового восприятия
ü Травмы ушей и головы, вызвавшие снижение остроты слуха
ü Инфекционные заболевания ушей
ü Болезни головного мозга, связанные с поражением его слуховой коры
ü Подозрения на развитие профессиональной тугоухости
|
|
|
ü Тугоухость неизвестного происхождения
ИССЛЕДОВАНИЕ СЛУХА РЕЧЬЮ
При исследовании слуха речью используют два принципа регуляции уровня интенсивности стимулов:
1. Слова произносят с разной интенсивностью (шепотом, разговорной речью, криком).
2. Слова произносят на различном расстоянии от уха обследуемого.
При исследовании слуха речью обычно используют слова из таблицы В. И. Воячека либо двузначные числительные.
Процедура проводится в специальном помещении, защищенном от посторонних звуков. Звук подается в динамик или через наушники. Пациент повторяет услышанные слова, произносит их в специальный микрофон. Характеристики звука изменяются с помощью специального прибора – аттенюатора. Врач определяет минимальную громкость, которую способен распознавать пациент. Результаты речевой аудиометрии фиксируются на специальном бланке кривой разборчивости. По горизонтали отмечается сила звука (в дБ), а по вертикали – процент правильных ответов.
Процедура длится 25-30 минут.
Во время речевой аудиометрии фиксируют 3 основные величины:
ü Порог слышимости. Он определяет интенсивность звука, при которой пациент способен воспринимать 50 % услышанных слов
ü Максимальная разборчивость. Эта величина определяет восприятие не менее 90 %
ü Уровень дискриминации. Величина отмечается при ряде форм нарушений слуха, при которых даже при максимальном уровне громкости разборчивость не достигает 100 %
ИССЛЕДОВАНИЕ СЛУХА ШЕПОТНОЙ РЕЧЬЮ. Исследование шепотной и разговорной речью. Обследуемого ставят на расстоянии 6 м от врача. Исследуемое ухо должно быть направлено в сторону врача, а противоположное ухо медицинская сестра закрывает, плотно прижимая козелок к отверстию слухового прохода II пальцем; при этом III палец слегка потирает II, что создает шуршащий звук, который заглушает ухо. Обследуемому объясняют, что он должен громко повторять услышанные слова. Необходимо исключить чтение с губ, для этого обследуемый не должен смотреть в сторону врача. Врач шепотом, используя воздух, оставшийся в легких после нефорсированного выдоха, произносит слова с низкими звуками: «номер», «нора», «много», «море», «мороз» и другие, затем слова с высокими звуками: «чаща», «уж», «щи» и др. Если обследуемый не слышит с расстояния 6 м, врач сокращает расстояние на 1 м и вновь исследует слух. Эту процедуру повторяют до тех пор, пока обследуемый не будет слышать все произносимые слова.
|
|
|
Количественное выражение данного исследования проводят в метрах, указывающих максимальное расстояние, с которого обследуемый слышит слова, произнесенные шепотом.
Исследование разговорной речью проводят по тем же правилам.
ИССЛЕДОВАНИЕ СЛУХА КАМЕРТОНАМИ
Медицинский камертон – это диагностический прибор для исследования слуха (слуховой чувствительности) человека. Представляет собой своеобразную двузубую вилку - это U-образно изогнутая пластина из стали или алюминиевого сплава, конструктивно объединенная ножкой камертона. После удара о твердую поверхность, медицинский камертон издает звук определенной частоты. Сила звука (амплитуда колебаний вилки) зависит от мощности ударного воздействия, а продолжительность звучания (скорость затухания звука) – от физических параметров прибора.
Основная сфера применения медицинского камертона – определение костной проводимости звуковых волн различных частот.
Полный набор обычно включает восемь камертонов (С32, С64, С128, С256, С512, С1026, С2048, С4096). Для практической повседневной работы в большинстве случаев достаточно иметь лишь два из них (С128 и С2048). При оценке результатов исследования слуха с помощью камертонов руководствуются их стандартами, т. е. продолжительностью времени, в течение которого слышат звук камертонов лица с нормальным слухом.
Исследование при помощи камертонов позволяет ориентировочно определить степень снижения слуха и в ряде случаев уровень поражения слухового анализатора (кондуктивная или сенсоневральная тугоухость).
1. ВОЗДУШНАЯ ПРОВОДИМОСТЬ
Восприятие звука по воздушной проводимости определяют с помощью обоих камертонов (С128 и С2048)
Воздушная проводимость дает информацию о слуховом анализаторе в целом (как о звукопроводящей (наружное, среднее ухо), так и звуковоспринимающей системе (внутреннее ухо)). По костной проводимости звук передается непосредственно на внутреннее ухо, что дает возможность оценить лишь состояние звуковоспринимающего аппарата.
Измерения осуществляют следующим образом:
1. Необходимо ударить камертон о тенор ладони, приводя его в колебание
2. Затем поднести звучащий камертон к наружному слуховому проходу, не касаясь его (0, 5 см), чтоб бланши совершали колебания в плоскости оси слухового прохода
|
|
|
3. Так можно определить воздушную проходимость звука, которая обеспечивается распространением звуковой волны обычным путем через звукопередающий аппарат
4. Обе банши камертона и наружный слуховой проход должны быть расположены в одной плоскости
5. Необходимо через каждые 3-5с отдалять звучащий камертон и вновь подносить к уху, чтоб исключить влияние привыкания и утомления.
6. После того, как испытуемый перестанет слышать звук камертона, поднесите камертон к своему уху, чтобы удостовериться, звучит ли он еще. (естественно при этом необходимо иметь нормальный слух)
7. В норме не должно быть различия во времени восприятия звука обоими ушами
8. При поражение звукопроводящего отдела слухового анализатора время воздушной проводимости на больном ухе укорачивается
При заболеваниях звукопроводящего отдела (серная пробка, средний отит и др. ) снижается лишь воздушная проводимость.
Для определения локализации поражения звукового анализатора (звукопроводящего или звуковоспринимающего его отделов) целесообразно выполнить ряд опытов с применением камертонов.
КОСТНАЯ ПРОВОДИМОСТЬ, ОПЫТ ВЕБЕРА
Метод дифференциальной диагностики поражений звукопроводящего и звуковоспринимающего аппаратов уха, основанный на субъективном восприятии локализации источника звука камертона, установленного на середину темени пациента
Оснащение: камертоны с частотой колебания от 128 до 2048 Гц, молоточек, секундомер, ватные томпоны.
1. Для наблюдения костной проводимости звука ножку звучащего камертона (128 Гц) приложите на середину темени испытуемого.
2. Осведомитесь, слышит ли он обоими ушами звук одинаковой силы.
3. Повторите опыт, заложив предварительно в одно ухо тампон
4. Со стороны уха, заложенного тампоном, звук будет казаться более сильным, т к в данном случае он достигает слуховых рецепторов кратчайшим путем-через кости черепа, поэтому потеря звуковой энергии уменьшается
5. Затем соединяется резиновой трубкой ухо 1 испытуемого с ухом 2 испытуемого
6. Второй испытуемый так же услышит звук, так как происходит распространение звуковых волн по воздушном стволу.
7. Для сравнения костной проводимости различных костей черепа необходимо ножку звучащего камертона прикладывать к этим костям (теменная, височная, лобная, затылочная).
8. Необходимо отметить почувствует ли испытуемый разницу в силе восприятия звука.
Поскольку костная звукопроводимость звука в норме в оба уха одинакова, у здорового человека звук ощущается посредине головы (в обоих ушах одинаково) — латерализации звука нет (записывается W «↔ » или «↓ »). Аналогичный результат будет получен и при двусторонней сенсоневральной тугоухости одинаковой степени. Если звук громче слышен в одном из ушей, говорят о латерализации звука в это ухо. При одностороннем поражении если латерализация звука происходит в хуже слышащее ухо, то это указывает на поражение звукопроводящего аппарата (кондуктивная тугоухость) в этом ухе. Если латерализация звука происходит в лучше слышащее ухо, это указывает на поражение звуковоспринимающего аппарата (сенсоневральная тугоухость) с больной стороны. При двусторонней тугоухости различного генеза оценка диагностической ценности опыта Вебера бывает затруднительной
ОПЫТ РИННЕ (R) (сравнение продолжительности восприятия звука камертона С128 по костной и воздушной проводимости) — метод дифференциальной диагностики заболеваний звуковоспринимающего и звукопроводящего аппаратов.
Опыт проводится следующим образом:
1. ножку звучащего камертона С128 устанавливают на сосцевидный отросток
2. как только пациент перестает слышать звук, камертон приближают к наружному слуховому проходу.
3. Поскольку в норме воздушная проводимость продолжительнее костной, звук по воздуху будет еще слышен — опыт Ринне положителен (R+) (это может наблюдаться также и при поражении звуковоспринимающего аппарата, однако длительность восприятия снижается).
4. Если продолжительность восприятия звука через кость больше, чем через воздух (состояние, когда после прекращения восприятия звука посредством костной проводимости пациент не воспринимает звук по воздуху), то это свидетельствует о поражении звукопроводящего аппарата (кондуктивная тугоухость) — опыт Ринне отрицателен (R–).
ТОНАЛЬНАЯ ПОРОГОВАЯ И НАДПОРОГОАЯ АУДИОМЕТРИЯ




Наличие на тональной пороговой аудиограмме разницы между уровнями порогов воздушной и костной проводимости (костно-воздушный интервал) расценивают как аудиологический симптом кондуктивной тугоухости
На каждой частоте пациенту подается звук разной интенсивности, то есть менее громкий и более громкий. Пациент при этом находится в отдельной звукоизолированной комнате (в принципе, можно и без нее; тогда результаты необходимо корректировать на неизбежные шумы, окружающие пациента). Если пациент слышит звук, он должен нажать на кнопку. Результатом ТПА является специальный документ – аудиограмма. На основании его врач поставит диагноз и предложит методы реабилитации.
Тональный аудиометр состоит из генератора звука, телефонов (воздушного и костного) и регуляторов частоты и интенсивности звука. Перед аудиометрией обследуемого инструктируют, надевают на уши ему телефон и устанавливают частоту подаваемого тона. Если аудиометрию производят звуками возрастающей интенсивности, регулятор предварительно устанавливают на «0», а затем постепенно смещают, усиливая тем громкость звука. Получив сигнал пациента, означающий, что он слышит подаваемый звук, отмечают величину порога восприятия звука. При исследовании слуха звуком убывающей интенсивности в телефон подают заведомо слышимый больным звук. Уменьшая интенсивность звука, отмечают момент, когда больной перестает его слышать. Для исследования костной проводимости звуков костный телефон прикладывают к сосцевидному отростку и плотно прижимают его пружинящим оголовьем или рукой. Исследование производят так же, как и при определении порогов воздушной проводимости. Все измерения слуха исчисляют в децибелах. Результаты аудиометрии фиксируют на специальных бланках — аудиограммах. Для массовых обследований и профессионального отбора используют аудиометры-тестеры упрощенной конструкции.
Противопоказания к проведению ТПА
ТПА не делается детям младше шести лет, так как результаты могут быть недостоверными: детям младше шести лет трудно понять и правильно выполнить тест по инструкции. По этой же причине противопоказанием к ТПА является отставание в интеллектуальном развитии.
НАДПОРОГОВАЯ АУДИОМЕТРИЯ
Исследование звуками пороговой интенсивности не дает полного представления о способности звукового анализатора воспринимать разнообразные, постоянно встречающиеся в повседневной жизни звуковые раздражители, интенсивность которых намного превышает пороговую, в частности звуки разговорной речи. При некоторых патологических изменениях в рецепторе больного уха, например, при нейросенсорной тугоухости, наряду с понижением остроты слуха развивается повышенная чувствительность к громким звукам. Такое явление получило название феномена ускорения нарастания громкости (ФУНГ) Этот феномен появляется при поражении периферического отдела звуковоспринимающего аппарата (волосковых клеток спирального органа). При этом усиление подаваемого звука выше порога ощущается больным так же громко как и при нормальном слухе, то есть происходит ускорение нарастания громкости. Интенсивные звуки (70—100дБ) вследствие этого явления воспринимаются больным ухом так же громко, как и здоровым ухом —происходит выравнивание восприятия громкости больным ухом и здоровым.
Если у пациента уже выявлена глухота, определить причину патологии и место повреждения слуховых органов очень непросто. В таких случаях проводится надпороговая аудиометрия.
Пациент надевает наушники, в которые подается звуковой сигнал частотностью на 20 дБ выше слухового порога. Постепенно интенсивность звука увеличивается. При этом пациент описывает все ощущения, а врач определяет их правильность (соответствие реальности).
Аудиометр представляет собой ламповый генератор переменных электрических напряжений, которые при помощи телефона превращаются в звуковые колебания. Для исследования слуховых порогов при воздушной и костной проводимости применяют специальные телефоны — «воздушный» и «костный». Интенсивность звуковых колебаний может изменяться в очень больших пределах: от самой незначительной, лежащей ниже порог» слухового восприятия, до 120—125 дБ (для звуков средней частоты). Высота издаваемых аудиометром звуков также может варьировать в широком диапазоне — от 50 до 12 000—15 000 Гц. Интенсивность звука определяют по шкале аудиометра, которая градуирована в децибелах обычно по отношению к нормальному слуху.
При измерении остроты слуха при помощи аудиометра (рис. 1), изменяя высоту звука путем нажатия соответствующих кнопок или вращения диска, а силу звука — путем вращения ручки аттенюатора (регулятора интенсивности), устанавливают минимальную интенсивность, при которой звук данной высоты становится едва слышимым (пороговая интенсивность). Определив по шкале аудиометра пороговую интенсивность слуха у обследуемого, устанавливают степень снижения слуха в децибелах. Результат исследования остроты слуха при помощи аудиометра записывают в виде аудиограммы. На аудиометрическую сетку (рис. 2) наносят в виде точек показания аудиометра для каждого уха отдельно; кривая, соединяющая эти точки, называется аудиограммой. Сравнивая положение аудиограмм полученной и соответствующей нормальному слуху (представлена в виде горизонтальной прямой, проходящей через нулевой уровень), можно получить наглядное представление о состоянии слуховой функции. В последнее время стали применять и так называемую речевую аудиометрию. В отличие от обычной, или тональной, аудиометрии, при которой исследуется слуховая чувствительность к тонам разной высоты, при речевой А. определяется порог различения речи. На аудиометр в этом случае речь подается либо непосредственно (через микрофон), либо после предварительной записи на магнитную пленку.
Порог различения, или минимальная интенсивность речи, при которой исследуемый различает 50% слов, определяется при помощи аттенюатора и измеряется в децибелах. По сравнению с другими методами исследование остроты слуха при помощи аудиометра имеет ряд преимуществ: 1) значительно большая точность измерения; 2) значительно большая интенсивность издаваемых звуков; максимальная сила звука голоса человека и камертонов равна 90 дБ, при помощи же аудиометра можно получать звук интенсивностью до 125 дБ, что дает возможность измерять очень большие степени понижения слуха, а в ряде случаев определять и болевые пороги; 3) возможность оценивать остроту слуха в общепринятых и легко сравниваемых единицах (децибелы); 4) возможность исследовать костную проводимость для высоких звуков, что исключено при исследовании слуха камертонами. Для полной характеристики функции слухового анализатора применяют специальные приемы аудиометрии: исследование остроты слуха в условиях шумового фона — так называемая шумовая А., а также методами надпороговой А., к числу которых относятся исследование феномена выравнивания громкости (recruitment), определение разностного порога силы звука и др. (см. Слух).
ВОПРОС 2(УМЕНИЯ) ПАЛЬПАЦИЯ ПУЛЬСА.
Методом пальпации вначале определяют свойства пульса, затем ощупывают прекордиальную и смежные с ней области, после чего исследуют периферические артерии.
Здоровый человек не должен ощущать биение собственного сердца, его работа должна происходить совершенно незаметно. Если появляются неприятные ощущения в области сердца в виде сердцебиения, то это, как правило, указывает на определенные отклонения в его работе. С современных позиций пульс рассматривается как ритмические, толчкообразные колебания стенок сосудов, возникающие вследствие выброса крови из сердца в артериальную систему, как колебания стенки сосудов, связанные с изменением их кровенаполнения в течение сердечного цикла.
Основной метод исследования пульса – прощупывание артерий. Объективную же характеристику пульса может дать только графическая регистрация.
У здорового человека пульсовая волна сравнительно круто поднимается вверх и медленно спадает; при некоторых заболеваниях форма пульсовой волны изменяется.
При исследовании пульса определяют его:
• частоту,
• ритм,
• наполнение,
• напряжение,
• скорость.
Различают три разновидности пульса: артериальный, венозный и капиллярный. Каждый из видов пульса имеет свое особое значение в клинике.
ü Исследование артериального пульса дает важные сведения о работе сердца, состоянии кровообращения и свойствах артерий. При каждой систоле сердца в аорту стремительно выбрасывается определенное количество крови, растягивающее начальную часть эластичной аорты и повышающее в ней давление. Это изменение давления распространяется в виде волны по аорте и ее ветвям до артериол. В норме в артериолах пульсовая волна в силу их мышечного сопротивления прекращается. Распространение пульсовой волны происходит со скоростью от 4 до 15 метров в секунду, а вызываемое ею растяжение и удлинение артериальной стенки и составляет артериальный пульс.
ü Венозный пульс определяется как пульсация яремных вен на шее, а также ряда других крупных вен, расположенных в непосредственной близости от сердца. В норме наблюдается очень мало заметная и почти не ощутимая пальцами пульсация. При недостаточности трехстворчатого клапана сердца венный пульс становится правожелудочковым, «положительным», так как вследствие дефекта трехстворчатого клапана имеется обратный (центробежный) ток крови – из правого желудочка в правое предсердие и вены. Венозный пульс в периферических венах встречается редко.
ü Капиллярный пульс (псевдокапиллярный пульс, пульс Квинке) – это ритмичное расширение мелких артериол в результате быстрого и значительного повышения давления в артериальной системе во время систолы. При этом большая пульсовая волна достигает мельчайших артериол, но в самих капиллярах ток крови остается непрерывным. Псевдокапиллярный пульс наиболее выражен при недостаточности аортального клапана.
ЧАСТОТА ПУЛЬСА
Частота сокращения сердца (пульс) – величина непостоянная, может увеличиваться и уменьшаться в зависимости от состояния организма:
• средний - умеренной частоты – 60-90 уд. /мин;
• редкий – менее 60 уд. /мин;
• частый – более 90 уд. /мин.
Учащение сердечных сокращений называется тахикардией, урежение частоты пульса называется брадикардией.
Частота сердечных сокращений зависит от многих причин и меняется в различных физиологических состояниях:
• возраста - снижается с годами, правда, потом, в пожилом возрасте, опять слегка повышается – так у женщин с наступлением климакса в условиях сниженного влияния эстрогенов могут наблюдаться более существенные изменения пульса в сторону повышения (тахикардия, обусловленная гормональными расстройствами);
• от пола (норма пульса у женщин чуть выше);
• окружающей среды - усиливается частота сердечных сокращений при повышении окружающей среды;
• при физической нагрузке частота пульса увеличивается, так как организм человека стандартно реагирует на требование органам и тканям повышенного кровоснабжения увеличением сердечных сокращений;
• изменяется в течение суток (ночью ЧСС реже, после обеда ускоряет ритм, замедляется во сне, днем ЧСС дает два подъема – первый около 11 часов дня, второй – между 6 и 8-ю часами вечера);
• при резком изменении положения тела частота изменяется на несколько ударов за одну минуту – ортостаз;
• после приема пищи, алкогольных напитков, крепкого чая или кофе, некоторых лекарств, использовании лекарственных и иных химических веществ, влияющих на функцию синусового узла: симпатомиметики (адреналин и норадреналин), ваголитики (атропин), эуфиллин, кортикостероиды, тиреотропные гормоны, диуретики, гипотензивные препараты, кофеин, алкоголь, никотин, яды и т. д..
• при психо-эмоциональной нагрузке ЧСС увеличивается до 150 и более в минуту, повышается от ярких эмоциональных переживаний;
• у особо тренированных спортсменов отличается редкий пульс;
• ЧСС несколько зависит от роста и конституции: у высоких людей сердце в обычных условия работает медленнее, чем у низкорослых сородичей; у тучных людей сердечная мышца вынуждена работать с повышенной нагрузкой, поэтому у них часто отмечается тахикардия;
• ЧСС возрастает на высоте вдоха;
• наличия заболеваний, например, вследствие лихорадки, развивающейся в условиях различных инфекционно-воспалительных заболеваний (пневмонии, ангины, туберкулеза, сепсиса, очаговой инфекции) и так далее - при повышении температуры тела на 1°С частота пульса возрастает
на 8–10 ударов в 1 минуту у взрослых, на 10-15 уд. /мин. у детей.
Иногда число пульсовых ударов меньше числа сердечных сокращений (дефицит пульса). Это объясняется тем, что во время очень слабых или преждевременных сокращений сердца в аорту поступает так мало крови, что пульсовая волна ее не доходит до периферических артерий. Чем выше дефицит пульса, тем более неблагоприятно это сказывается на кровообращении.
РИТМИЧНОСТЬ ПУЛЬСА
Ритмичность пульса – величина, характеризующая интервалы между следующими друг за другом пульсовыми волнами. По этому показателю различают:
• ритмичный пульс – если интервалы между пульсовыми волнами одинаковы;
• аритмичный пульс – если они различны.
У здоровых людей часто отмечается учащение пульса на вдохе и урежение на выдохе – дыхательная аритмия; задержка дыхания устраняет этот вид аритмии.
По изменениям пульса можно диагностировать многие виды аритмии сердца, более точно все они определяются методом электрокардиографии. Скорость пульса определяется характером подъема и падения давления в артерии во время прохождения пульсовой волны.
НАПОЛНЕНИЕ ПУЛЬСА
зависит от количества крови, выбрасываемой во время систолы в артериальную систему, и от растяжимости артериальной стенки. Наполнение пульса – объем крови в артерии на высоте пульсовой волны. Различают:
• пульс умеренного наполнения;
• полный пульс – наполнение пульса сверх нормы;
• пустой пульс – плохо пальпируемый;
• нитевидный пульс – едва ощутимый.
ВЫСОТА ПУЛЬСА
– амплитуда колебаний стенки артерий, определяемая на основе суммарной оценки напряжения и наполнения пульса. Различают:
• пульс умеренной высоты;
• большой пульс – высокая амплитуда;
• малый пульс – низкая амплитуда.
НАПРЯЖЕНИЕ ПУЛЬСА
Напряжение пульса определяется силой, необходимой для полного прекращения распространения пульсовой волны. При исследовании дистально расположенным указательным пальцем полностью сдавливают сосуд, чтобы препятствовать проникновению обратных волн, а наиболее проксимально
лежащим безымянным пальцем производят постепенно усиливающееся давление до тех пор, пока «ощупывающий» третий палец перестает ощущать пульс.
Различают:
• напряженный, твердый пульс;
• ненапряженный, мягкий пульс.
По степени напряжения пульса можно приблизительно судить о величине максимального артериального давления; чем оно выше, тем пульс напряженнее. Скорость пульса зависит от колебания давления в артериальной системе во время систолы и диастолы. Если во время систолы давление в аорте быстро возрастает, а во время диастолы быстро падает, то будет наблюдаться быстрое расширение и спадение стенки артерий. Такой пульс называется скорым, одновременно он бывает и большим. Наиболее часто скорый и большой пульс наблюдается при недостаточности клапана аорты. Медленное повышение давления в аорте во время систолы и медленное его снижение в диастолу вызывает медленное расширение и медленное спадение стенки артерий – медленный пульс; одновременно он бывает малым. Такой пульс появляется при сужении устья
аорты за счет затруднения изгнания крови из левого желудочка.
Диагностика по пульсу, наряду с измерением температуры, сбором анамнеза, осмотром, относится к начальным этапам диагностического поиска.
Артериальный пульс – это ритмические толчкообразные колебания стенок артерий, связанные с изменением их кровенаполнения. Существует несколько методов исследования пульса:
• пальпация;
• сфигмография;
• пульсоксиметрия;
• монитор сердечного ритма.
При большом разнообразии методов исследования сердечной деятельности пальпация отличается скоростью и простотой, так как не требуется длительной специальной подготовки перед процедурой. Наиболее распространен и прост в применении метод пальпации. Пульс на лучевой артерии запаздывает, по сравнению с систолой сердца приблизительно на 0, 2 сек.
Во время процедуры пальпируются поверхностно лежащие артерии
Пульс на верхней конечности:
• лучевой пульс (на лучевой артерии): пальпируется на латеральной стороне запястья;
• локтевой пульс (на локтевой артерии): определяется на медиальной части запястья.
Пульс на нижней конечности:
• бедренный пульс определяется на бедренной артерии на внутренней стороне бедра, между лобковым симфизом и передневерхней остью подвздошной кости; 22
• подколенный пульс (на подколенной артерии): исследование проводят на согнутой в коленном суставе ноге – область прощупывания пульса локализуется в верхней части подколенной ямки;
• пульсация тыльной артерии стопы – пальпируется над сводом
стопы, латеральнее длинного разгибателя большого пальца;
• пульсация задней большеберцовой артерии определяется двумя
сантиметрами ниже и кзади от задней лодыжки.
Пульс на голове и шеи:
• каротидный пульс исследуется в положении сидя или лежа на сонной артерии, расположенной в области шеи; артерия пальпируется перед передним краем грудинно-ключичнососцевидной мышцы, ниже подъязычной кости и латеральнее щитовидного хряща; однако необходимо знать, что стимуляция барорецепторов каротидного синуса может спровоцировать у пациентов брадикардию вплоть до остановки сердца; не рекомендуется одновременно пальпировать обе сонные артерии, так как чрезмерное сдавление сонных артерий может привести к обмороку или ишемии мозга;
• лицевой пульс определяется на лицевой артерии при пальпации нижнего края нижней челюсти по линии угла рта;
• височный пульс пальпируется на поверхностной височной артерии указательным и средним пальцем в области височной кости, чуть кпереди и выше от скуловой дуги. Сердцебиения (сердечный пульс) пальпируют ладонью в прямой проекции сердца.
ПРАВИЛА ИЗМЕРЕНИЯ ПУЛЬСА:
ü В клинической практике пульс пальпируют обычно на лучевых артериях в дистальной части предплечья. Врач встает перед больным и захватывает его правое запястье левой рукой, а левое запястье — правой. При этом ладони врача лежат на разгибательной поверхности предплечий больного, большой палец охватывает запястье с локтевой стороны, а сомкнутые кончики остальных пальцев врач располагает на сгибательной поверхности предплечья вдоль внутреннего края лучевой кости вблизи ее шиловидного отростка и плавно надавливает ими до появления ощущения отчетливой пульсации. В пальпации пульса участвуют указательный, средний и безымянный пальцы (рис. 1). При атипичном расположении лучевой артерии пульсация ее может определяться более медиально либо, напротив, вдоль наружного края лучевой кости. Кисти больного при исследовании пульса должны быть расслаблены и находиться на уровне сердца.
ü Нащупав пульс, прежде всего необходимо сравнить на обеих руках его наполнение и время появления пульсовых волн (соответственно одинаковость и синхронность пульса).
ü Для определения наполнения пульса плавно придавливают артерию к лучевой кости до исчезновения пульсации, а затем постепенно приподнимают кончики пальцев до того уровня, когда пульсаторные толчки расправившейся артерии станут едва ощутимы.
ü Амплитуда движений, совершаемых при этом кончиками пальцев, и характеризует наполнение пульса.
ü Одновременно отмечают скорость нарастания и спадения пульсовых волн (форма пульса) и сравнивают следующие друг за другом пульсовые волны между собой по наполнению (равномерность пульса).
ü Остальные свойства пульса обычно исследуют на одной из лучевых артерий, чаще всего на левой, а при неодинаковом пульсе — на лучевой артерии с большим наполнением его.
ü По равномерности интервалов между пульсовыми волнами определяют ритмичность пульса. У больных, предъявляющих жалобы на периодически возникающие ощущения «перебоев» или «замирани
|
|
|


