 |
Диспансеризация больных детей
|
|
|
|
«Карты диспансерного наблюдения» (ф. 30/у), в которой указываются сроки текущего и повторного осмотров. Врач, выявивший больного ребенка, подлежащего диспансеризации, обязан взять его на диспансерный учет, если выявленное заболевание соответствует профилю специальности врача, или передать под наблюдение врачу соответствующей специальности.
Диспансеризация больных, требующих специальных методов профилактики и лечения (туберкулез, злокачественные новообразования, психические расстройства и др. ), осуществляют в сети специальных учреждений диспансерах.
Независимо от того, где находится больной ребенок на диспансерном учете, участковый педиатр обязан знать о его состоянии здоровья и поддерживать связь с соответствующим специалистом. В истории развития ребенка (ф. 112/у) должны быть отражены данные наблюдения за больным и результаты обследования. На каждого диспансерного больного педиатр составляет индивидуальный план диспансеризации, который предусматривает комплекс лечебных и оздоровительных мероприятий на текущий год, периодичность осмотра участковым педиатром частоту консультации специалистов в зависимости от стадии и характера заболевания. По окончании календарного года педиатр с привлечением специалиста составляет на диспансеризуемого эпикриз, где отражается динамика заболевания, эффективность проведения лечебных мероприятий и дается общая оценка эффективности диспансеризации: выздоровление, улучшение, без перемен.
Снятие больного с диспансерного учета осуществляется при обязательном участии участкового педиатра и специалиста, под наблюдением которого ребенок находится. Если больной с диспансерного учета не снимается, то в конце года составляется план диспансеризации на следующий год, который вноситься в историю развития ребенка.
|
|
|
Диспансеризация здоровых детей способствует сохранению и в дальнейшем развитию здоровья, его укрепление, улучшение нервно-психического и физического развития, обеспечение психосоциальной адаптации.
Цель диспансеризации больных детей состоит в снижении заболеваемости, предупреждении рецидивов заболевания, инвалидности, медико-социальной адаптации к трудовой деятельност и.
2. Рахит протокол Определение: Рахит – это группа заболеваний детского организма, связанная
с недостаточным поступлением витамина D или нарушением процессов его
метаболизма, приводящая к нарушению многих видов обмена веществ и в первую
очередь фосфорно- кальциевого(КФО), что обусловливает поражение многих
органов и систем, но главным образом, костного скелета (Майданник В. Г., 2014
г).
Витамин D-дефицитный рахит – заболевание интенсивно растущего
детского организма, обусловленное нарушением регуляции КФО и
минерализации костной ткани в результате дефицита витамина D (Майданник
В. Г., 2014 г)

Вторичный рахит часто возникает:
присиндромахмальабсорбции;
при хронических болезнях почек или желчевыводящих путей;
приболезняхобменавеществ (тирозинемия, цистинурия и др. );
вызванныйдлительнымприменениемпротивосудорожныхсредств (дифенин,
фенобарбитал), диуретиков, глюкокортикоидов, а также,
парентеральнымпитанием.
Витамин D-зависимый рахит:
Тип I — генетический дефект синтеза в почках 1, 25-дигидроксивитамина D —
1, 25(OH)2D.
Тип II — генетическая резистентность рецепторов органов-мишеней к
1, 25(OH)2D.
Витамин D-резистентный рахит:
Фосфат-диабет;
Синдром де Тони — Дебре — Фанкони (de Toni-Debré -Fanconi);
Гипофосфатазия;
|
|
|
Почечный тубулярный ацидоз.
10. Диагностические критерии [1, 8-10]:
10. 1 Жалобы и анамнез:
Жалобы: беспокойство, пугливость, раздражительность, гиперестезия, снижение
аппетита, нарушение сна, вздрагивание при засыпании, громком звуке, вспышке
света; повышенная потливость, ребенок трет голову о подушку, облысение
затылка; деформация костей головы, грудной клетки, позвоночника, конечностей;
отставание в физическом развитии, запаздывание прорезывания зубов
Анамнез: заболевание выявляется с 3-4 месячного возраста, хотя первые
симптомы могут появиться в 1 – 1, 5 месяца. Выявление факторов риска
10. 2Физикальное обследование:
Клинические критерии:
Симптомы остеомаляции (размягчение, обеднения кальцием кости –
преобладают при остром течении рахита) – податливость костей черепа, краев
родничка, краниотабес, брахицефалия, деформация костей черепа, конечностей,
ключиц, плоский таз, эрозии и кариес зубов.
Симптомы остеоидной гиперплазии (преобладают при подостром течении
рахита) – лобные и теменные бугры, реберные «четки», надмыщелковые
утолщения голеней, «браслетки» на предплечьях, «нити жемчуга» на пальцах.
Симптомы гипоплазии костной ткани – задержка роста с характерной
«коротконогостью», позднее прорезывание молочных и постоянных зубов,
позднее закрытие родничка.
Симптомы мышечной гипотонии – искривление позвоночника со спино-
поясничным кифозом, сколиозом, деформацией грудной клетки с развернутой
нижней апертурой, вялость и дряблость мышц, разболтанность суставов,
«лягушачий» живот.
Задержка статических и локомоторных функций.
I – лѐ гкая– соответствует начальному периоду рахита.
Незначительные нарушения общего состояния: нервная возбудимость,
беспокойство, вздрагивания при резком звуке, вспышке света, нарушения ритма
сна, поверхностный «тревожный» сон. Потливость (липкий пот с кислым
запахом), зуд кожи, ребенок трет затылком о подушку, что приводит к
облысению затылка. Со стороны костной системы: податливость краев большого
родничка.
II – средней тяжести — умеренно выраженные изменения костной системы и
внутренних органов. отчѐ тливые деформации черепа, грудной клетки, небольшое
|
|
|
увеличение печени и селезѐ нки, умеренная анемия;
со стороны ЦНС – задерживается развитие статических и локомоторных
функций, позже начинает поднимать голову, сидеть, вставать и ходить, пассивные
движения обычно вызывают у них отрицательную реакцию, нарушается
поведение, сон, аппетит;
со стороны мышечной системы– выраженная мышечная гипотония и слабость
связочного аппарата: в положении на спине легко притягивают ногу к голове,
сосут первый палец на стопе, кладут стопу на плечо; большой, распластанный
«лягушачий» живот, дряблость мышц брюшной стенки; расхождение прямых
мышц живота; предрасположенность к воспалению легких, выявляются
дистрофические изменения в сердце;
гипохромная анемия, преимущественно железодефицитная, но может быть
вследствие дефицита аминокислот, меди и цинка;
со стороны костной ткани:
симптомы остеоидной гиперплазии: лобные и теменные бугры, реберные «четки»,
надмыщелковые утолщения голеней, «браслетки» на запястьях, «нити жемчуга»
на пальцах;
симптомы гипоплазии костной ткани: задержка роста из-за отставания роста
трубчатых костей в длину, позднее прорезывание молочных и постоянных зубов,
позднее закрытие родничков, плоский таз;
костные деформации: деформации грудной клетки с развернутой нижней
апертурой, «гаррисонова борозда», килевидная («куриная» грудь) или
воронкообразная («грудь сапожника») деформация.
III – тяжѐ лая – поражение нескольких отделов костной системы, тяжѐ лое
поражение внутренних органов и нервной системы, отставание в физическом и
психическом развитии, деформация нижних конечностей – О-образное
(genuvarum), X-образное (genuvalgum) и другие (coxavara, genurecurvatum).
Искривления позвоночника в виде сколиоза, лордоза, поясничного кифоза.
Начальный период наиболее чѐ тко начинает проявляться в возрасте 3-4 месяцев,
однако первые симптомы могут возникать и раньше – в 1-1, 5 месяца, но они не
специфичны и часто могут проходить мимо внимания родителей. На первое место
|
|
|
выступают неврологические и вегетативные изменения. Ребѐ нок проявляет
беспокойство, капризность, нарушается сон –дети плохо засыпают и часто
просыпаются, появляется пугливость, раздражительность, дети часто вздрагивают
от громкого звука или яркого света. Заметно снижается аппетит – ребѐ нок с
неохотой и на короткое время берѐ т грудь, вялососѐ т – иногда бывают запоры.
Кроме того, обращают на себя внимания такие вегетативные проявления как
потливость, особенно во сне, и повышение сосудистой возбудимости кожи,
которое проявляется в виде усиления интенсивности и длительности красного
дермографизма. Наиболее интенсивно, вызывая у ребѐ нка сильный зуд, потеет
волосистая часть головы, которой ребѐ нок постоянно трѐ тся о подушку, это и
приводит к специфичному для рахита облысению затылка. Также обращает на
себя внимание характерный резкий и кислый запах пота. Возможно некоторое
снижение тонуса мышц ребѐ нка. Костные изменения для начального периода
рахита не характерны, однако иногда может обнаруживаться некоторая
податливость краѐ в большого родничка. Начальный период болезни длится, как
правило, от 2 до 4 недель.
В период разгара прогрессируют изменения костной системы: остеомаляция
грудной клетки, нижних конечностей, избыточный остеогенез (рахитические
«чѐ тки», «браслетки», лобные и теменные бугры черепа). Ребѐ нок может
отставать в физическом и психическом развитии.
При рахите тяжелой степени нарушены функциональное состояние печени,
желудочно – кишечного тракта, белковый, липидный обмен, имеется дефицит
витаминов В1, В6, В5, А, Е, С, меди, цинка, магния.
У большинства детей с рахитом 1 и 2 степени наблюдаются явления гипохромной
анемии.
В период реконвалесценции (выздоровления) постепенно исчезают клинические
и лабораторные симптомы рахита. Возникшие при рахите деформации скелета
остаются и вовзрослом возрасте: нарушение осанки, изменения грудной клетки,
костей нижних конечностей. Перенесенный рахит может способствовать
поражению зубов ( развитию множественного кариеса), развитию близорукости,
плоскостопия, сужению, деформации костей таза.
Острое течение – бурное развитие всех симптомов, яркие неврологические и
вегетативные расстройства, значительнаягипофосфатемия, высокий уровень ЩФ,
преобладание процессов остеомаляции.
Подострое течение – свойственны умеренно выраженные или малозаметные
неврологические и вегетативные нарушения, превалирование процессов
остеоидной гиперплазии.
|
|
|
Рецидивирующее течение – типичны смены периодов обострения и стихания
процесса с сохраняющимися остаточными явлениями. При рентгенографии зон
роста обнаруживается несколько полос обызвествления в метафизах.
Лабораторное обследование: строгой корреляции между клиническими
признаками рахита и лабораторными изменениями нет, так только у 50% детей
с гиповитаминозом D наблюдается полное соответствие биохимических и
рентгенологических данных (Мальцев С. В., 1987 г).
Концентрация фосфора в сыворотке крови может снижаться до 0, 65-0, 8
ммоль/л (при норме у детей до 1 года 1, 5-1, 8 ммоль/л).
Концентрация кальция – до 2, 0-2, 2 ммоль/л (при норме 2, 2-2, 7 ммоль/л).
Концентрация ионизированного кальция менее 1. 0 ммоль\л.
Соотношение между уровнями кальция и фосфора в сыворотке крови в норме
равное 2: 1, в период разгара рахита повышается до 3: 1-4: 1. В начальном периоде
рахита и в периоде разгара остеомаляционных явлений количество кальция может
быть нормальным.
ПовышениеактивностиЩФ в сыворотке крови в 1. 5-2 раза ( абсолютные
показатели нормы зависят от метода еѐ определения).
Снижение 25-ОН-Д в крови (в норме 20 нг\мл)снижение до 10 нг/мл
свидетельствует о дефиците витамина D, а содержание ниже 5 нг/мл об
авитаминозе (ІІ В).
Повышеннаяэкскреция аминокислот (аминоацидурия - выше 10мг/кг в сутки)
– ранний признак рахита.
Гиперфосфатурия и повышенный клиренс фосфатов мочи (в норме 0, 1-0, 25
мл\сек, при рахите до 0, 5-1, 0 мл\сек).
Повышение содержания остеокальцина в сыворотке крови до 90-170 нг\мл.
10. 4 Инструментальное обследование:
Рентгенография костей. На рентгенограмме костей в местах наиболее
интенсивного роста, особенно энхондрального окостенения, выявляется и
усиливается остеопороз; зона обызвествления становится не выпуклой, а более
горизонтальной, постепенно сглаживается, делается неровной, бахромчатой; щель
между эпифизом и диафизом увеличивается за счет расширяющегося метафиза;
эпифиз приобретает блюдцеобразную форму. Точки окостенения мелких костей
выявляются своевременно, но на рентгенограмме выявляются менее отчетливо.
Нередко выявляются поднадкостничные переломы по типу зеленой веточки. При
тяжелом рахите наблюдаются зоны Лозера – поперечно расположенные
прозрачные зоны (полосы) шириной в несколько миллиметров. В начльном
периоде – незначительный остеопороз.
Денситометрия (информативный тест без лучевой нагрузки, по показаниям-
для определения степени выраженности остеопороза).
Основные (обязательные) диагностические обследования, проводимые
на амбулаторном уровне:
ОАК;
ОАМ;
определение в крови уровня кальция и фосфора;
активность ЩФ в сывороткекрови;
проба по Сулковичу (качественное определение степени кальциурии).
12. 2 Дополнительные диагностические обследования, проводимые на
амбулаторном уровне:
Концентрация 25(ОН)Dв сыворотке крови(основной тест для определения
уровня дефицита витаминаD).
Рентгенорафия костей (при выраженных костных изменениях для
дифференциальной диагностики).
Денситометрия(для дифференциальной диагностики- степени определения
остеопороза)
Тактика лечения [3-10, 12-20]:
Лечение рахита как правило амбулаторное. В случае неэффективности
амбулаторного лечения, тяжелом течении заболевания решается вопрос о
госпитализации.
14. 1 Немедикаментозное лечение:
диетотерапия;
массаж, ванны, пребывание на свежем воздухе;
Терапевтический эффект при рахите достигается только при сочетании витамин-
Д- терапии с рационализацией вскармливания ребенка, сбалансированного
поступления солей кальция и фосфора, нормализацией режима сна и
бодрствования, длительного пребывания на свежем воздухе, других
оздоровительных мероприятий
В организации питания при лечении рахита рекомендуется сбалансированная
диета по содержанию белков, жиров и углеводов, преобладание продуктов,
богатых витаминами и минеральными веществами, в частности, кальцием,
фосфором, магнием и т. д. Следует ограничивать в питании каши и мучные
изделия, своевременно вводить овощные и фруктовые соки, пюре. К овощному
пюре необходимо добавлять сваренный вкрутую желток, богатый
жирорастворимыми витаминами и витаминами группы В, а также
фосфором, кальцием, микроэлементами. При искусственном вскармливании важно
учитывать содержание витамина D в заменителях грудного молока -
адаптированных молочных смесях. Потребность в кальцие для здорового ребенка
первых 6—12 месяцев составляет 500—600 мг в сутки.
При рахите в период репарации и при выраженных остаточных явлениях полезны
соляные, хвойные, соляно – хвойные ванны, песочные, морские и солнечные
ванны. Солевые ванны показаны пастозным детям, хвойные — детям со
сниженным питанием. Обязательны общий массаж и гимнастика
Назначение массажа до назначения медикаментозной терапии может оказать
отрицательный эффект (П. В. Новиков, 2011г).
14. 2 Медикаментозное лечение:
Для лечения используют препараты витамина D в виде водного и масляного
раствора. Назначают водный раствор витамина D3 (в одной капле 500 МЕ) или
масляные растворы витамина D3 (в одной капле 500 МЕ) и Эргокальциферол(в
одной капле 625, 1250 МЕ) в дозе 2000-5000 МЕ курсами 30-45 дней (УД – В).
3. АСПИРАЦИЯ ИНОРОДНОГО ТЕЛА У ДЕТЕЙ: ПЕРВАЯ ПОМОЩЬ
Аспирация инородных тел – это попадание в дыхательные пути при вдохе различных инородных тел (кусочки пищи, рвотные массы, предметы быта – пуговицы, гайки, детали игрушек) или жидкостей (кровь, гной).
дети первых 5 лет жизни (86, 0%), из которых самой многочисленной является группа детей 2-3 года жизни (61, 4%).
ОСОБЕННОСТИ МАНЕВРА ХЕЙМЛИХА У ДЕТЕЙ
1. Положите ребенка на руку или бедро, опустив его голову внизу держивая сложенными в «клешню» пальцами нижнюю челюсть малыша. Головка ребенка должна быть ниже уровня туловища.
2. Ударьте 5 раз по спине ребенка основанием ладони
3. Если препятствие остается, переверните младенца и надавите 5 раз толчкообразным движением двух
пальцев на грудную клетку младенца по средней линии, в точке на ширину пальца ниже уровня сосков
4. Проверьте, нет ли инородного тела в ротовой полости
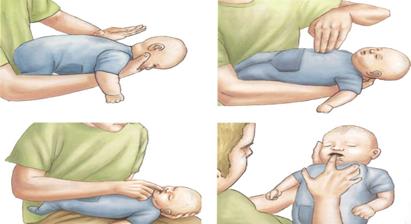
Если нет – повторяют весь цикл либо до появления ИТ, либо до остановки сердечной деятельности, после которой надо начинать сердечно-легочную реанимацию. У детей 1-8 лет маневр Хеймлиха проводят, уложив ребенка на бедро спасателя.
|
|
|


