 |
Аллергический отек мошонки (отек Квинке)
|
|
|
|
Аллергический отек мошонки (отек Квинке)
Заболевание чаще всего встречается в возрасте 1 – 7 лет. В весенне-летний и осенний периоды частота его повышается.
При сборе анамнеза удается установить неблагоприятный аллергологический анамнез. У детей отмечают экссудативный диатез, непереносимость определенных видов пищи, медикаментозная сенсибилизация.
Клиническая картина. Заболевание начинается внезапно. Общее состояние детей остается удовлетворительным. У большинства температура тела может повышаться до субфебрильных цифр, в редких случаях выше. В крови явления лейкоцитоза, иногда эозинофилии.
Местные изменения характеризуются быстрым развитием отека кожи мошонки. Он, как правило, бывает двусторонним, но может преобладать на одной стороне. Чаще всего отек распространяется на промежность, паховую область и половой член. В первые часы отмечают гиперемию и припухлость кожи. По мере нарастания отека и сдавления капилляров кожа бледнеет. Пальпация мошонки на высоте отека резко болезненна, иногда отмечается зуд в этой области. Яичко и придаток мало изменены. Семенной канатик может быть отечен в связи с распространением отека на его оболочки и паховую область.
Возникнув внезапно, отек в течение нескольких часов исчезает, реже сохраняется 1 – 2 суток.
Дифференциальный диагноз. Аллергический отек мошонки дифференцируют с острыми хирургическими заболеваниями органов мошонки.
Лечение аллергического отека мошонки заключается в исключении аллергена, вызвавшего заболевание, в борьбе с глистной инвазией, санации инфекционных очагов, десенсибилизирующей комплексной терапии. Местно применяют препараты, снижающие зуд и боль. С этой целью используют мази с 2 – 5% анестезином, накладывают суспензорий, ограничивают подвижность детей.
|
|
|
Прогноз заболевания обычно благоприятный.
Заболевания, протекающие под маской синдрома отечной мошонки.
Идиопатический инфаркт яичка. Среди острых заболеваний яичка у детей одним из самых редко встречающихся является идиопатический инфаркт половой железы. Во многих публикациях, посвященных синдрому острой мошонки, о наличии этого заболевания вообще не упоминается, видимо из-за отсутствия у авторов собственных наблюдений. Существует мнение, что под маской идиопатического инфаркта яичка могут скрываться перекрут тестикулы со спонтанной деторсией, родовая травма яичка, недиагностированная ущемленная паховая грыжа (Лопаткин Н. А., 1986; Долецкий С. Я. и соавт., 1977). На наш взгляд, заворот гонады со спонтанной деторсией (перемежающий заворот) не может быть причиной инфаркта яичка. Привычная торсия протекает клинически благоприятно и не приводит к атрофии органа, а вот следствием инфаркта половой железы атрофия становится всегда. Идиопатический инфаркт яичка наиболее часто возникает у новорожденных. Причинами его возникновения могут быть родовая травма яичка, аномалии развития гонады, ущемленная паховая грыжа, перекрут яичка и т. д.
Клиническая картина идиопатического инфаркта яичка выглядит следующим образом. Заболевания начинается внезапно. Ребенок становится беспокойным, отказывается от еды. Мошонка на стороне поражения отечна и гиперемирована. Яичко равномерно увеличено и болезненно при пальпации. Иногда на стороне поражения находят утолщенный и болезненный семенной канатик, горизонтальное расположение и подтянутость яичка к корню мошонки. К концу 1-х суток заболевания появляется общая реакция организма. У некоторых детей клиническая картина идиопатического инфаркта яичка стерта и трудна для диагностики, протекает под различными «масками». Как правило, диагноз ставится только во время операции (Момотов А. Г. и соавт., 1994; Окулов А. Б., Зуев Ю. Е., 1982).
Диагностика. При осмотре отмечают отек и гиперемию мошонки. При пальпации определяют увеличенное и болезненное яичко и семенной канатик.
Лечение — срочное оперативное вмешательство. Диагноз устанавливается на операционном столе. Консервативные мероприятия, направленные на восстановление кровообращения в яичке, не дают положительного результата. Прибегают к орхиоэктомии. Только в крайне редких случаях удается восстановить кровообращение яичка при ликвидации причины возникновения инфаркта.
|
|
|
В качестве иллюстрации приведем клинический случай пациента с идиопатическим инфарктом яичка.
Мальчик Ш., 2 суток жизни, находился на лечении в краевой детской клинической больнице г. Ставрополя с 31. 08. 2007 г. по 5. 09. 2007 г. с диагнозом «идиопатический инфаркт правого яичка».
Из анамнеза известно, что ребенок от первой нормально протекавшей беременности, первых родов в 39 недель в головном предлежании. Вес при рождении был 3400 г. Оценка по шкале Апгар — 8—9 баллов. При осмотре половых органов сразу после рождения отклонений от нормы не отмечалось. На вторые сутки жизни мать заметила посинение правой половины мошонки. Беспокойства и болевого синдрома у ребенка не отмечалось. Аппетит был сохранен: весь объем молока высасывал активно. Самочувствие не нарушено.
Местно: мошонка в объеме не увеличена, гиперемии и инфильтрации мягких тканей нет. Складчатость мошонки сохранена. Через тонкую кожу новорожденного просвечивает синюшность в области правого яичка (скопление крови во влагалищной полости? ). При пальпации правое яичко плотноэластичной консистенции, безболезненное. Оболочки правого яичка между собой не спаяны. Придаток правого яичка расположен сверху и сзади. Утолщения и болезненность по ходу правого семенного канатика отсутствуют. Отмечается умеренное увеличение размеров правого яичка за счет скопления жидкости во влагалищной полости.
В общем анализе крови и мочи без патологии.
При УЗИ в правой мошоночной камере отмечается наличие жидкости толщиной 6 мм. Размеры правого яичка составляли 13x10x10 мм, левого — 15x11x10 мм. Заключение: водянка оболочек правого яичка.
|
|
|
Предварительный диагноз: перекрут правого яичка? натальная травма правого яичка?
На 2-е сутки жизни выполнена операция — ревизия правого яичка. При вскрытии оболочек правого яичка выделилось до 1, 5 мл геморрагического выпота. Правое яичко синюшное, с признаками нарушение микроциркуляции. Половая железа расположена правильно, недостаточности фиксации не отмечалось. При ревизии семенного канатика признаков существующего или предшествующего перекрута (странгуляционной борозды) не выявлено. Выполнена блокада семенного канатика 0, 25% раствором новокаина с тренталом. Через 10 мин наблюдения яичко начало розоветь и признано жизнеспособным. Рана ушита кетгутовыми узловыми швами, влагалищная полость дренирована резиновым выпускником. Асептическая повязка.
Диагноз после операции: идиопатический инфаркт правого яичка.
В послеоперационном периоде проводилось лечение: роцефин, бифидум- бактерин, анальгин с димедролом, курантил в возрастных дозировках. Послеоперационный период протекал гладко. На 5-е сутки в удовлетворительном состоянии ребенок выписан под наблюдение хирурга и педиатра поликлиники.
Пациент осмотрен в возрасте 2, 5 года. Правое яичко уменьшено в размерах в 2 раза по сравнению с контралатеральным, мягкоэластической консистенции. Констатирована атрофия правого яичка.
Приведенный клинический случай подтверждает, что идиопатический инфаркт яичка — патология преимущественно периода новорожденности. О неудовлетворительных результатах лечения инфаркта яичка сообщалось и ранее (И. А. Лопаткин, А. Г. Пугачев, 1986).
В отличие от литературных данных ведущим (и единственным) симптомом у нашего пациента было посинение яичка, которое мы связывали со скоплением крови во влагалищной полости. Болевой синдром и общая реакция организма полностью отсутствовали.
Орхоэпидидимит при эпидемическом паротите. Эпидемический паротит — острое инфекционное заболевание, характеризующееся лихорадкой, интоксикацией, поражением слюнных и половых желез, а также ЦНС.
|
|
|
Возбудитель — РНК-содержащий вирус (Paramyxovirus parotidis) из семейства парамиксовирусов. Единственный источник инфекции — человек. Путь передачи возбудителя — воздушно-капельный. Входными воротами инфекции является слизистая рта и носоглотки. Гемато- генно вирус разносится в органы-мишени (железы и ЦНС), включая половые железы. В подростковом возрасте ткань яичка и слюнных желез антигенно однородна, а в патогенезе имеет значение аутоиммунный компонент. Гистологически при паротитном орхите отмечают интерстициальную инфильтрацию, очаговые кровоизлияния, реже — некроз эпителия. При атрофии тестикул определяются уменьшение семенных канальцев и их частичная непроходимость из-за пролиферации соединительной ткани. Важно знать, что после перенесенного заболевания развивается стойкий пожизненный иммунитет. Таким образом, эпидемический паротит в анамнезе исключает паротитную этиологию орхита.
Основными и главными признаками эпидемического паротита являются увеличение в размерах и боль в области околоушных слюнных желез, сухость во рту, боль при жевании и глотании, отмечается болезненность при пальпации слюнных желез.
Паротитный орхит развивается у 10—30% детей с паротитом (Носов С. Д., 1973). Частота развития зависит от возраста — чем старше пациент, тем чаще развивается паротитный орхит (у дошкольников — в 2%, у детей 11—15 лет — 17%, 16—17 лет — 34%, у взрослых — 68%). Воспаление половых желез развивается на 6—8-й день болезни. Однако описаны случаи, когда орхит развивался на 14—35-е сутки заболевания. Чаще поражается левое яичко, в ’/3 случаев наблюдается двустороннее поражение. Развитие орхита сопровождается повторным подъемом температуры, ознобом, головной болью, рвотой, болями в пораженном яичке. Таким образом, температурная кривая приобретает двугорбый характер, а при последовательном развитии двустороннего орхита — трехгорбый. Боли могут иррадиировать по ходу семенного канатика, в паховую и бедренную области или в поясницу. Яичко увеличивается в 2—3 раза, становится плотным и болезненным, кожа мошонки отекает, появляется гиперемия. Увеличение яичка при паротитном орхите происходит за счет отека паренхимы. Воспаление держится на максимальном уровне 3—5 суток и полностью купируется к 7—12-му дню.
В типичных случаях диагноз паротитного орхита не вызывает затруднений. Наличие контакта с больным эпидемическим паротитом, гипертермия, интоксикация, увеличение и болезненность околоушных слюнных желез, появление боли в яичке на 6—8-й день болезни позволяют с уверенностью констатировать специфический паротитный орхит.
|
|
|
Если орхит предшествует поражению слюнных желез, то считается первичным, если одновременно с ним — сопутствующим. Если орхит — единственный симптом, то является автономным.
Значительные диагностические трудности могут возникнуть при атипичных (изолированных, автономных) формах заболевания, когда поражается только один орган (в данном случае — половая железа), а также в случаях, когда клинические симптомы орхита предшествуют увеличению слюнных желез.
В нетипичных клинических случаях установить этиологический фактор позволяет серологическая диагностика. На эпидемический паротит указывают: РСК (реакция связывания комплемента) в титре 1: 80 и выше при однократном исследовании и четырехкратное увеличение титров антигемагглютининов в процессе заболевания поданным РТГА (реакция торможения гемагглютинации) (Иванова В. В. и соавт., 2002).
Несмотря на то что лечение паротитных орхитов находится в компетенции инфекциониста, В. Н. Тимченко и соавт. (2005) в некоторых случаях (при выраженном отеке, двустороннем процессе, отсутствии эффекта от консервативной терапии) склоняются к проведению хирургического лечения. Разрез или пункция белочной оболочки способствует более быстрому купированию процесса благодаря снятию внутриорган- ного напряжения.
Исходом паротитного орхита может быть атрофия яичка с синдромом первичного гипогонадизма, азооспермия, тестикулярные опухоли. Атрофия обоих яичек может произойти и при одностороннем воспалении вследствие нарушения целостности гемотестикулярного барьера и развития аутоиммунного процесса в контралатеральном яичке.
Туберкулезный эпидидимоорхит. Туберкулез мочеполовых органов у детей встречается относительно нечасто — 0, 4: 100 000 (Шилова М. В., 2004). В структуре мочеполового туберкулеза эпидидимоорхит составляет 22% (Cattopadhyay A. et al., 1997). В возрастном аспекте отмечается значительное преобладание туберкулезных эпидидимоорхитов у подростков (Мочалова Т. П., 1976). Однако наблюдается тенденция к росту этой патологии в детском возрасте (Аксенова В. А., Сенькина Т. И., 2001).
В подавляющем большинстве случаев (90—95%) возбудителем туберкулезного эпидидимоорхита является М. tuberculosis (Ткачук В. Н. и соавт., 2004). Возбудитель из первичного очага проникает в придаток яичка в основном гематогенным путем и реже вследствие уретральновезикального рефлюкса (Muttarak et al., 2002). В первом случае первично поражается головка придатка яичка, а во втором — его хвост. Яичко поражается вторично контактным путем от придатка. Важно помнить о связи туберкулезного поражения половых желез с туберкулезным процессом в почках и мочевых путях. При тщательном обследовании такая связь устанавливается примерно в 50% случаев. В начальной стадии туберкулезного процесса макроскопически определяются инфильтрация, отек и набухание придатка с формированием специфических просовидных бугорков. В дальнейшем очаги инфильтрации подвергаются гнойному расплавлению и распаду. Нередко в этот процесс вовлекаются окружающие ткани (слои мошонки). Затем происходит опорожнение туберкулезных очагов от гнойных и казеозных масс с формированием каверн и свищей. Обычно выделяют милиарную, очагово-деструктивную и свищевую формы или же продуктивную и деструктивную формы (абсцедирование и формирование свищей). При гематогенной диссе- минации туберкулезного процесса чаще поражаются придатки обоих яичек, но, как правило, клинические проявления начинаются с двух сторон не одновременно.
Туберкулез мочеполовых органов может быть частью генерализованной формы туберкулеза и протекать изолированно. В последнем случае диагностика непроста. При изолированном поражении придатка и яичка возможны три типа течения: острое, подострое и первично-хроническое.
При остром туберкулезном эпидидимите (встречается примерно в половине случаев) начало бурное. Внезапно появляются припухание и резкая болезненность в области придатка, покраснение и отек кожи мошонки. Наблюдается общеинтоксикационный синдром: плохое самочувствие, ознобы, гипертермия выше 38°. В анамнезе часто есть указания на провоцирующие факторы: травму или вирусную инфекцию. Через 3—5 дней острые явления стихают, но сохраняются увеличение и бугристость придатка, более выраженные в хвостовом отделе. В дальнейшем придаток яичка спаивается с кожей мошонки и через какое-то время в этом месте формируется гнойный свищ. Последний признак делает туберкулезную этиологию эпидидимита практически несомненной.
При подостром туберкулезном эпидидимите начало постепенное, боли в области увеличенного придатка яичка умеренные, тянущие. Гиперемия и отек мошонки выражены слабо. Общее состояние не страдает.
Первично-хронический туберкулезный эпидидимит чаще протекает субклинически, и изменения в придатке обнаруживаются случайно.
Распознать туберкулезный эпидидимоорхит в далеко зашедших случаях при сочетании увеличенного плотного бугристого придатка с уже сформированными свищами или на фоне генерализованного туберкулезного процесса несложно. При изолированном остром туберкулезном эпидидимоорхите могут возникнуть значительные диагностические трудности. Важную роль в установлении туберкулезной этиологии воспаления яичка и его придатка имеет анамнез. Если эпидидимоорхит развился у больного, перенесшего туберкулез любой локализации, а особенно почек или мочевых путей, то прежде всего следует подозревать специфическую туберкулезную этиологию процесса. Решающее значение в диагностике туберкулезного поражения половых желез принадлежит методам дополнительного обследования.
Проводят бактериологическое исследование на присутствие микобактерий туберкулеза в моче, отделяемом из уретры и свищей. Выполняют полимеразную цепную реакцию (ПЦР). Чувствительность ПЦР при туберкулезе мочеполовых органов составляет 87, 1—95, 6%, а специфичность — 98% (Moussa О. М. et al., 2000). Необходимо помнить, что отрицательный результат ПЦР-диагностики не исключает туберкулезной этиологии процесса. Кроме того, положительный результат ПЦР не отражает степени активности.
Обязательно исследуют кровь на антитела к микобактерии туберкулеза методом иммунного ферментного анализа (ИФА). Чувствительность метода составляет 73%, а специфичность — 88, 6% (Gupta Р. et al., 2000). При сочетании исследования крови и других биологических жидкостей методом ИФА на предмет антител к микобактерии туберкулеза чувствительность метода возрастает до 90%.
В детском возрасте большое значение имеет туберкулинодиагности- ка. Чаще выполняют пробу Манту с 2 ТЕ туберкулина, который вводят внутрикожно на внутренней поверхности средней трети предплечья. Местную реакцию оценивают через 72 ч. Проба отрицательная при отсутствии инфильтрата и гиперемии, сомнительная — при инфильтрате 2—4 мм или только гиперемии любого размера, положительная (нор- мергическая) — при инфильтрате 5—17 мм, гиперергическая — при инфильтрате более 17 мм или везикуло-некротической реакции любого размера.
Рентгенодиагностика туберкулеза у детей заключается в исследовании легких, почек и мочевыводящих путей. Генитографию, как правило, не проводят. Существенную помощь в верификации диагноза оказывает УЗИ органов мошонки. Характерно наличие гетеро- или гипоэхо генного придатка в сочетании с гипоэхогенным яичком, фистулами и экстратестикулярной кальцификацией тканей.
Одним из самых достоверных способов подтверждения туберкулеза половых органов у мальчиков остается оперативная биопсия.
Дифференциальная диагностика проводится с другими специфическими эпидидимитами и опухолями.
При изолированной форме туберкулезного эпидидимоорхита прогноз для жизни благоприятный, для полного выздоровления и сохранения репродуктивной функции — неблагоприятный, особенно при двустороннем поражении. Выраженные рубцовые изменения в придатке приводят к экскреторному бесплодию.
Ущемленная паховая грыжа. В некоторых случаях острые заболевания яичка приходится дифференцировать с ущемленной паховой грыжей. Эта патология может напоминать внеоболочечный перекрут яичка при сочетании следующих факторов:
1) ранний детский возраст, когда сбор жалоб и анамнеза затруднен;
2) малые размеры грыжевого выпячивания, что может быть расценено как утолщение семенного канатика за счет его скручивания;
3) ущемление — первый манифест паховой грыжи, т. е. отсутствует «грыжевой анамнез»;
4) грыжевое выпячивание сдавливает семенной канатик, вызывая острую ишемию гонады не за счет скручивания семенного канатика, а за счет сдавления извне.
Сочетания всех вышеперечисленных факторов встречается нечасто. Под нашим наблюдением находились двое таких больных. В качестве иллюстрации приведем собственное наблюдение.
Мальчик С., 1 мес. 20 дней. Поступил в КД КБ примерно через 8 ч от начала заболевания.
Ребенок внезапно стал капризен, беспокоен, отказывался от еды. Через 6 ч при подмывании мать заметила покраснение и увеличение в размерах правой половины мошонки, что и послужило поводом для обращения за медицинской помощью.
При осмотре: общее состояние средней тяжести. На осмотр реагирует громким плачем. Стул был без особенностей. Мочеиспускание не нарушено.
Локально: правая половина мошонки увеличена в размерах. Кожа мошонки гиперемирована с некоторым синюшным оттенком. При пальпации правое яичко плотное, болезненное, увеличенное. В правой паховой области пальпируется (но не определяется при визуальном осмотре) плотное болезненное образование 1x0, 5 см.
Предварительный диагноз: ущемленная правосторонняя паховая грыжа? внеоболочечный перекрут правого яичка?
По экстренным показаниям под общим обезболиванием ребенок взят в операционную. Разрезом в средней трети правой половины мошонки длиной до 0, 5 см послойно вскрыты оболочки правого яичка. Выделилось до 3 мл серозного экссудата. Правое яичко синюшного цвета, расположено правильно. При ревизии семенного канатика установлено, что последний имеет линейный ход и в верхнем углу раны в полости незаращенного влагалищного отростка брюшины обнаружена петля тонкой кишки с признаками нарушения микроциркуляции. В правой паховой области сделан косой разрез длиной до 4 см. Обнажено наружное паховое кольцо, выделена и вскрыта передняя стенка грыжевого мешка. Грыжевым содержимым являлась петля подвздошной кишки с признаками нарушения кровообращения. Вскрыт паховый канал, ущемление устранено. Через 5 мин после отогревания петли подвздошной кишки теплым физиологическим раствором появились перистальтика и пульсация брыжеечных сосудов. Кишечная петля признана жизнеспособной, погружена в брюшную полость. Влагалищный отросток брюшины выделен, прошит, перевязан, отсечен. Пластика пахового канала по Мартынову. Гемостаз. Послойное ушивание раны. Кетгутовый шов на мошонку. Резиновый выпускник в ложе правого яичка. Асептическая повязка.
Послеоперационный период протекал гладко. Исход — выздоровление.
Следует отметить, что ущемленная паховая грыжа и перекручивание яичка являются экстренными показаниями к операции. Поэтому вопрос о целесообразности оперативного вмешательства не возникает. Однако был выбран нерациональный мошоночный доступ, поскольку внеоболочечный перекрут яичка и, тем более, паховую грыжу следует оперировать паховым доступом. Таким образом, недооценка симптомов ущемленной паховой грыжи, вызвавшей клинику острой ишемии яичка, привела к неоправданному выбору оперативного доступа.
Аллергический отек мошонки. Аллергический отек является причиной синдрома острой мошонки до 8, 8% случаев (Бычков В. А. и соавт., 2006), и хирургу или урологу на приеме придется с ним столкнуться. Болеют преимущественно дети в возрасте 1—7 лет.
Клиническая картина довольно типична, и имея определенный клинический опыт, диагноз аллергического отека мошонки можно установить без особого труда.
Жалобы при поступлении — на боль, отек и покраснение мошонки. Четкой причины начала заболевания пациенты и их родители обычно не указывают. Вместе с тем в одном нашем наблюдении в качестве причины заболевания подозревался укус насекомого, а в двух случаях — реакция на моющее средство, в котором было постирано белье ребенка. Еще один случай — мальчик с аллергическим отеком мошонки на фоне распространенной крапивницы, вызванной герметиком для ванных комнат. В этом случае урологическое состояние было лишь частным проявлением общего заболевания. Следует отметить, что локализация процесса на половых органах появилась через сутки после начала крапивницы, что значительно облегчило диагностику.
Локальный статус. Мошонка имеет характерный вид, который зависит от длительности заболевания. При обращении пациента в первые часы заболевания отек имеет стекловидный характер. Кожа мошонки растянута, истончена, как бы просвечивает, имеет характерную восковидную окраску. Создается впечатление, что под тонкой прозрачной кожей введена жидкость. Буквально в течение ближайших часов окраска меняется на розовую, а затем на ярко-красную. Ребенок жалуется на боль и ощущает боль при пальпации.
Для идиопатического отека мошонки характерно двустороннее поражение. При пальпации не удается определить точку наибольшей болезненности. Максимальное ощущение боли ребенок испытывает при поверхностной пальпации кожи. При этом пальпация яичек практически безболезненна или болезненна слабо.
Важным дифференциально-диагностическим признаком является определение локализации скопления отечной жидкости по отношению к оболочкам яичка. При аллергическом отеке мошонки жидкость локализуется в мясистой оболочке, при осторожной пальпации можно почувствовать нормальные размеры обоих яичек. При острых заболеваниях яичка патологическая жидкость скапливается во влагалищной полости, при этом яичко пальпируется как значительно увеличенное за счет ложной водянки.
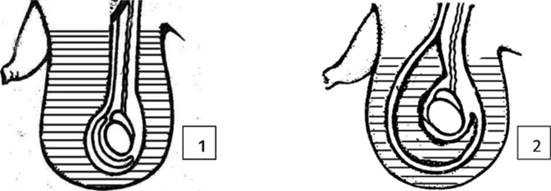
Схема распределения отечной жидкости при идиопатическом отеке мошонки и острых заболеваниях яичка. Горизонтальная штриховка соответствует локализации скопления отечной жидкости:
1 — идиопатический отек мошонки (скопление жидкости в мясистой оболочке);
2 — острые заболевания яичка (скопление жидкости в слоях мошонки и во влагалищной полости) (рисунок авторов)
Хороший терапевтический эффект дает назначение местных и системных антигистаминных препаратов. Обычно положительная динамика отмечается уже через 1—2 ч.
Рассмотрим клинический пример аллергического отека мошонки.
Пациент Б., 6 лет. Поступил с жалобами на отек, покраснение и боль в области мошонки, повышение температуры до 39, 6°.
Из анамнеза известно, что накануне у ребенка появились клинические признаки левостороннего подчелюстного лимфаденита в виде увеличенных до 2—3 см в диаметре плотных болезненных лимфоузлов в сочетании с повышением температуры до фебрильных цифр. Был осмотрен участковым педиатром, рекомендованы местное лечение и антибактериальная терапия (амоксиклав в возрастной дозировке).
На следующее утро мальчик пожаловался на нестерпимый зуд в области мошонки. К обеду родители заметили отек и покраснение мошонки, в связи с чем повторно обратились к врачу. Состояние было расценено как отек Квинке. Внутримышечно был введен супрастин, после чего уже в течение 5—10 мин зуд прекратился. Ребенок был направлен в стационар.
При осмотре: общее состояние средней тяжести. Температура тела нормальная, интоксикации нет.
Локально: мошонка симметрично отечна и гиперемирована. Обращает на себя внимание переход гиперемии на паховые области, а отека — в область полового члена. При пальпации мошонка малоболезненна. Оба яичка в мошонке обычной формы, размеров и положения, безболезненные при пальпации. Кремастерный рефлекс вызывается с двух сторон. Скопления жидкости во влагалищных полостях не определяется (рис. 31, см. на вклейке).
Общий анализ крови: Эр. — 5, 04х1012/л, НЬ — 144 г/л, L — 16, 6х 109, Э — 0, П - 8, С - 65, Л - 19, М - 9, СОЭ - 4 мм/ч.
В общем анализе мочи присутствует ацетон.
Диагноз: аллергический отек мошонки.
На фоне проведения противоаллергической терапии вышеописанная клиническая картина полностью купировалась в течение суток. Выздоровление.
В пользу этого диагноза указывают:
• жалобы на зуд;
• причинно-следственная связь с приемом антибиотика;
• распространение отека и гиперемии за пределы мошонки;
• симметричное увеличение мошонки;
• интактные гонады;
• положительная динамика на фоне лечения антигистаминными препаратами.
Учитывая гипертермию до 39, 6°С, можно было бы подумать о некротической флегмоне Фурнье, однако этому диагнозу противоречат:
• редкая встречаемость у детей;
• отсутствие интоксикации;
• отсутствие боли при пальпации;
• отсутствие подкожной крепитации.
Обращает на себя внимание то, что в общем анализе крови преобладают воспалительные изменения и отсутствует эозинофилия. В этом нет ничего странного, поскольку основным заболеванием у ребенка является острый лимфаденит. Гематологический сдвиг в формуле влево искажает информацию об эозинофилах.
Опухоль яичка. Опухоли яичка и его придатка составляют до 33, 3% всех опухолевых заболеваний детского возраста. Как и онкологические заболевания других локализаций, опухоли яичка различают по гистологическим типам. Выделяют герминогенные (происходят из герминативного эпителия) и негерминогенные (происходят из стромы гонады) опухоли яичка. Первую группу, в свою очередь, делят на опухоли одного и более чем одного гистологического типа. К опухолям одного гистологического типа относят семиному, эмбриональную карциному, тератому, хориокарциному и опухоль желточного мешка. Опухоли более чем одного гистологического типа сочетают в себе патоморфологические элементы разных герминативных опухолей (эмбриональная карцинома и тератома, эмбриональная карцинома и семинома и т. д. ). Негерминативные опухоли яичка включают в себя опухоли из клеток Сертоли, клеток Лейдига, гранулезоклеточные опухоли и могут иметь разную степень дифференцировки.
В типичных случаях опухоль яичка проявляется увеличением и уплотнением яичка, появлением чувства тяжести в мошонке. Нередко развивается гидро- или гематоцеле. Болевой синдром встречается не более чем в У3 случаев. При клиническом осмотре увеличенная и плотная при пальпации мошонка позволяет заподозрить онкологическую патологию гонады.

|
|
|


