 |
Лечение экстрофии мочевого пузыря только оперативное. Существуют две группы оперативных вмешательств: 1) пластика мочевого пузыря местными тканями; 2) кишечная деривация мочи.
|
|
|
|
Для больных характерна «утиная» походка за счёт нестабильности костей таза. Постоянное истечение мочи, вызывающее мацерацию кожи передней брюшной стенки, внутренней поверхности бёдер и промежности, выраженная деформация наружных половых органов, отсутствие передней брюшной стенки над расщеплённым мочевым пузырем приносят тяжёлые физические и моральные страдания, как больным, так и их родителям.
Лечение экстрофии мочевого пузыря только оперативное. Существуют две группы оперативных вмешательств: 1) пластика мочевого пузыря местными тканями; 2) кишечная деривация мочи.
Создание мочевого пузыря из местных тканей возможно при диаметре мочепузырной пластинки не менее 5 см. Меньшие размеры задней стенки мочевого пузыря служат показанием к инкорпорации мочевой системы в непрерывную кишечную трубку или изолированный кишечный сегмент. Оптимальный срок формирования мочевого пузыря местными тканями первые две недели жизни ребёнка, когда отсутствуют воспалительные изменения слизистой оболочки и инфицирование мочевых путей.
Любое оперативное пособие при экстрофии должно начинаться с ликвидации диастаза между лонными костями. Воссоздание целостности тазового кольца и смыкание мышц урогенитальной диафрагмы восстанавливает и укрепляет связочный аппарат тазовых органов, предотвращая их патологическую смещаемость, и улучшая их функциональное состояние. Кроме того, сведение костей лона позволяет достаточно легко устранить дефект передней брюшной стенки во время оперативного вмешательства.
Если операция выполняется на первой недели жизни пациента, то сближение лонных костей возможно без остеотомии. Однако нередко, с ростом ребёнка отмечается их повторное расхождение. Поэтому большинство хирургов предпочитают выполнение 2-х сторонней задней вертикальной подвздошной остеотомии.
|
|
|
Техника реконструктивно пластической операции. Первым этапом, как уже упоминалось выше, проводится остеотомия. Затем больной укладывается на спину с валиком под ягодичной областью.
В устья мочеточников вводят интубирующие трубки № 6 по Ch. Производится оакаймляющий разрез на границе слизистой оболочки мочевого пузыря и кожи надлонной области. Разрез продолжают вдоль уретральной «дорожки», примерно, на 1/3 её длины.
Острым путем мобилизуют мочепузырную пластинку, отделя её от мышечно-апоневротических слоёв брюшной стенки, а сзади – от листков брюшины. Края мочевого пузыря сшивают однорядным непрерывным швом (PDS 6/0) до области шейки. Мочетчониковые интубаторы через отдельные проколы боковых стенок пузыря и брюшной стенки выводят на кожу. В области шейки пузыря и начального отдела уретры с помощью гидропрепаровки мобилизуется слизистая оболочка и сшивается в трубку на катетере № 8 по Ch. Над ней ушиваются мышцы шейки мочевого пузыря.
Дистальный отдел созданной уретральной трубки подшивается отдельными швами к коже. Формирование уретры по всей длине нецелесообразно, так как в дальнейшем (после года) проводится расправление полового члена и уретра может препятствовать оптимальной коррекции.
Затем выполняются сведение и фиксация лонных костей. После этого удается довольно легко закрыть дефект передней стенки живота путём мобилизации и сшивания мышечно-апоневротических слоёв передней брюшной стенки. Паравезикально на несколько дней подводят дренажные трубки.
В послеоперационном периоде интубаторы из мочеточников удаляются на 10-12 сутки. Уретральный катетер – на 14-16 день.
Все мероприятия в послеоперационном периоде должны быть направлены на увеличение ёмкости мочевого пузыря. Это достигается, в первую очередь, применением периодической катетеризации. Улучшению адаптационных свойств стенки пузыря способствует М-холинолитическая терапия (атропин, дриптан). Необходима коррекция циркуляторной (пикамилон), тканевой (гипербарическая оксигенация) и клеточной гипоксии (цитохром, элькар).
|
|
|
Несмотря на проводимое лечение, у больных, как правило, сохраняется частичное или полное недержание мочи вследствие малого объёма мочевого пузыря и недоразвития сфинктерных механизмов. Для увеличения ёмкости мочевого пузыря через 1, 5-2 года выполняется расширяющую цистопластика сегментом тонкой или толстой кишки на брыжеечной ножке, что позволяет увеличить его объём до 150–200 мл.
Эписпадия
Эписпадия — сложный порок развития, характеризующийся незаращением и различной степенью расщепления передней стенки мочеиспускательного канала.
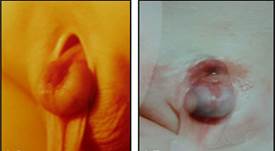
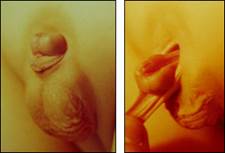
Аномалия встречается у 1 из 50000 новорождённых, причём у мальчиков в 5 раз чаще, чем у девочек.
Соответственно степени расщепления уретры у мальчиков различают эписпадию головки полового члена, полового члена, неполную (субтотальную) и полную (тотальную) эписпадию, у девочек — клиторную, неполную (субсимфизарную) и полную (тотальную). Полная (тотальная) эписпадия развивается в 3 раза чаще, чем все другие формы.
Эписпадия головки характеризуется уплощением головки полового члена, расщеплением крайней плоти сверху, смещением наружного отверстия уретры к венечной борозде. Мочеиспускание обычно не нарушено, но, как правило, отмечается разбрызгивание струи.
Эписпадия полового члена сопровождается его искривлением кверху. Головка расщеплена, от неё по дорсальной поверхности полового члена проходит полоска слизистой оболочки к дистопированному отверстию уретры в области члено-лобкового угла. При мочеиспускании моча разбрызгивается, растекается по мошонке и бёдрам, что заставляет больных мочиться сидя, оттягивая половой член книзу за крайнюю плоть.
При неполной (субсимфизарной) эписпадии половой член укорочен и подтянут к животу вследствие расхождения ножек кавернозных тел, прикрепляющихся к лобковым костям. У взрослых больных это может чрезвычайно затруднить половой акт. Расщепление уретры распространяется под лоно. Наружное отверстие уретры имеет форму воронки. У многих больных при кашле, смехе и физическом напряжении возникает недержание мочи в следствие слабости или частичного расщепления сфинктера мочевого пузыря. Нередко при этой форме эписпадии отмечают несращение костей лобкового симфиза и расхождение прямых мышц живота.
|
|
|
При полной (тотальной) эписпадииполовой член недоразвит, имеет вид крючка, подтянутого кверху. Кавернозные тела расщеплены, их ножки широко разведены в местах прикрепления к тазовым костям. Уретральная дорожка под лоном, переходит в глубокий воронкообразный канал, являющийся шейкой мочевого пузыря. Передний сегмент шейки, как и уретральный канал, не заращён и замещен фиброзной тканью. Вследствие этого присутствует полное недержание мочи. Лонное сочленение не сомкнуто по средней линии. Расхождение симфиза может достигать 6-8 см. Около 1/3 больных с тотальной эписпадией страдают сочетанными пороками развития почек и мочеточников, крипторхизмом, гипоплазией яичек и предстательной железы.
Эписпадия у девочек характеризуется меньшими анатомическими нарушениями, что нередко затрудняет его диагностику в раннем возрасте.
При клиторной форме порока отмечается расщепление клитора. Наружное отверстие уретры смещено вперёд и кверху. Мочеиспускание не нарушено. Аномалия практически значения не имеет.
Неполная (субсимфизарная) эписпадия проявляется полным расщеплением клитора, Уретра также расщеплена до шейки мочевого пузыря, открываясь над ним в виде воронки. Имеется полное или частичное недержание мочи.
При полной (тотальной) эписпадии клитор разделён на две части, недоразвит. Между незаращённым клитором и малыми срамными губами располагается уретра, верхняя стенка которой отсутствует на всём протяжении, и мочеиспускательный канал приобретает вид желоба. Верхняя полуокружность шейка мочевого пузыря расщеплена и не содержит мышечных волокон. Имеется диастаз лонных костей. Моча постоянно вытекает наружу, вызывая мацерацию кожи бёдер.
|
|
|
Лечение эписпадии только оперативное. Объём и характер оперативного вмешательства определяется формой эписпадии и степенью нарушения акта мочеиспускания.
У мальчиков при эписпадии головки и полового члена коррекция заключается в расправлении полового члена и пластике мочеиспускательного канала. Субтотальная и тотальная формы эписпадии требуют восстановление сфинктерного аппарата мочевого пузыря.
У девочек при дистальной форме эписпадии производят пластику клитора и наружного отверстия уретры. Хирургическое лечение проксимальной эписпадии, как и у мальчиков, в первую очередь, заключается в устранении недержания мочи.
Все оперативные пособия при эписпадии целесообразно начинать после года.
Техника пластики уретры по Duplay. По аналогии с операцией, применяемой при гипоспадии, пластика выполняется в два этапа.
I этап — расправление полового члена путем отделения от лонных костей и сближения кавернозных тел у их основания.
II этап — формирование уретру вдоль всего ствола члена путем. мобилизации краев слизистой уретрального желоба и сшивания его в трубку. Разрез проводится вокруг наружного отверстия уретры и продолжается продольно по границе слизистого и кожного покрова. Края лоскута отсепа-ровываются от кавернозных тел и сшиваются на катетере № 8 Ch. без прокалывания эпидермального слоя непрерывным швом (PDS 6/0). Второй ряд швов накладывается на белочную оболочку для погружения уретральной трубки и сближения кавернозных тел; третий — на кожу.
Пластики уретры по Cantvell. основывается на принципах операции Duplay. Но формирование уретрального канала производят после полного отделения слизистой от кавернозных тел. Кавернозные тела разводят и под них погружают созданную уретру, чем достигают восстановления нормальных анатомических взаимоотношений.
Пластикауретры по Youngмодифицируетоперацию Cantvell. в целях устранения нарушений кровообращения в стенке создаваемой уретры, полностью отделённой от кавернозных тел. Эта пластика предусматривает только частичное выделение слизистой уретрального желоба с оставлением его в контакте с кавернозным телом.
Основным функциональным нарушением и ведущим симптомом при тотальной эписпадии является истинное недержание мочи. Моча непрерывными каплями вытекает из мочевого пузыря. Позыв к мочеиспусканию отсутствует. Емкость пузыря уменьшена и нее превышает 30-50 мл. На ретроградной цистотонограмме после наполнения мочевого пузыря 30-40 мл жидкости отмечается резкое повышение внутрипузырного давления свыше 50 см водного столба, клинически проявляющегося болью внизу живота и подтеканием мочи.
|
|
|
|
|
При профилометрии уретры максимальное давление не превышает 5-10 см водного столба (при норме 60-80).
При неполной, субтотальной эписпадии степень недержания мочи может колебаться в очень широком диапазоне от стрессового (при кашле, смехе, чихании и т. д. ) до полного. Больные могут удерживать мочу от 30—40 минут до 1, 5—2 часов, ощущают позыв к мочеиспусканию. При этом функциональная ёмкость мочевого пузыря может достигать 100-150 мл, но сфинктерное давление в области шейки, как правило, не превышает 15-30 см водного столба.
Нет полной корреляции между состоянием лонных костей и степенью недержания мочи — при нормально сформированном симфизе наблюдается абсолютное недержание мочи и наоборот.
Оперативные вмешательства при проксимальных формах эписпадии должны быть направлены: 1) на создание механизмов, удерживающих мочу и 2) на восстановление адекватной ёмкости мочевого пузыря.
Операции первой группы формируют сфинктер мочевого пузыря из тканей его шейки (по Державину, Young-Dees, Gross). При расхождении лонных костей более 5 см производят остеотомию.
Техника пластики шейки мочевого пузыря по Young-Dees. Продольным разрезом в надлонной области обнажают и вскрывают мочевой пузырь до наружного отверстия уретры. Иссекают слизистую оболочку шеечной части пузыря в виде симметричных треугольников, оставляя продольную дорожку шириной около 1 см на задней стенке пузыря. После создания демукозированных боковых лоскутов края слизистой дорожки сшивают в трубку на катетере № 8 по Ch. Боковые мышечные демукозированные лоскуты ушивают над сформированной частью уретры в два ряда, «внахлест», по принципу находящих друг на друга «пол халата». В результате переднюю стенку шейки составляет двойной мышечный слой. Операцию заканчивают интубацией мочеточников, ушиванием мочевого пузыря 2-х рядным швом и сведением костей лона.
Мочеточниковые интубаторы удаляют на 8-10 сутки, уретральный катетер – на 10-12 сутки.
Таким образом создаётся вместо рубцово-измененного переднего сегмента шейки пузыря цельное удвоенное мышечное кольцо вокруг сформированной задней уретры.
Техника пластики шейки мочевого пузыря по Gross. После симфизиотомии (при необходимости), но до вскрытия мочевого пузыря широко выделются свободные концы расщепленного спереди мышечное кольца наружного сфинктера, волокна которого располагаются в виде незамкнутого полукруга, охватывающего шеечный отдел пузыря сзади и с боков. Затем выполняется типичная операция Young-Dees, которую завершают сшиванием выделенных концов мышцы в виде седла над сформированной уретрой и шейкой.
Техника пластики шейки мочевого пузыря по Державину. В мочевой пузырь вводят катетер Фолея возрастного диаметра. Производят срединный над-и чрезлонный разрез с разведением прямых и пирамидальных мышц. Острым и тупым путем выделяют шейку и нижнюю треть мочевого пузыря до места соприкосновения с прямой кишкой. На катетере производят сужение шейки пузыря посредством сшивания его боковых стенок в виде дупликатуры на протяжении 4-5 см. Первый ряд узловых швов наклдывают таким образом, чтобы расстояние между вколом и выколом иглы составляло 2, 5-3 см. Затем накладывают второй ряд погружных швов так, чтобы шейка пузыря плотно охватила катетер. При этом важно проследить, чтобы в шов не попали мочеточники, которые при наложении швов перемещаются кпереди. Паравезикально проводят дренажные трубки, которые удаляют на 2-3-й послеоперационный день. На мышцы и фасцию накладывают швы. Катетер после операции удаляют на 10-12-е сутки.
При пластике по Державину шейка мочевого пузыря приобретает замкнутую цилиндрическую форму вследствие перемещения мышечных волокон с заднебоковых поверхностей кпереди. Удержание мочи происходит за счет сокращения мышц мочепузырного треугольника.
При положительном результате пластики шейки происходит постепенное увеличение объёма мочевого пузыря, увеличение «сухих» промежутков, появление струи мочи.
Если же объём не превышает 60-80 мл при продолжающейся внутрипузырной гипертензиии, то производится расширяющая цистопластика.
Сохраняющееся недержание мочи, прогрессирующее уменьшение ёмкости мочевого пузыря может служить показанием к различным вариантам отведения мочи в кишечную трубку (см главу кишечная деривация мочи).
Кишечная деривация мочи
При частичном или полном отсутствии накопительной функции мочевого пузыря, сократительных возможностей детрузора и потере удерживающих механизмов, ответственных за регуляцию акта мочеиспускания возникает недержание мочи, прогрессирующее уменьшение (или отсутствие) емкости мочевого пузыря, беспрерывно рецидивирующая мочевая инфекция, развитие обструктивных процессов в верхних мочевых путях вплоть до возникновения хронической почечной недостаточности.
Наиболее частыми врожденными нарушениями, сопровождающимися постоянным истечением мочи, являются экстрофия мочевого пузыря, суб- и тотальная формы эписпадии, нейрогенный мочевой пузырь вследствие пороков развития спинного мозга, проводящих путей тазовых органов, интрамуральной нервной системы.
Присутствующие патологические изменения нижних отделов мочевых путей при этих заболеваниях настолько выражены, что для адекватной хирургической коррекции необходимо или отведение мочи в непрерывную кишечную трубку (уретеросигмостомия), или создание артифициального кишечного мочевого резервуара, или соединение мочевого пузыря с изолированным кишечным сегментом (расширяющая цистопластика).
Операции по кишечной деривации мочи можно объединить в три большие группы: без разделения тока кала и мочи, с частичным и с полным отведением кала. Тем самым, подчеркивается определяющий принцип инкорпорации мочевой системы в кишечник – не допустимость смешения двух основных конечных продуктов обменных процессов организма.
Из операций по замещению мочевого пузыря с использованием анального сфинктера в качестве удерживающего механизма наибольшее распространение получила методика Coffey-Goodwin.
Техника операции. Нижняя срединная лапаротомия. Выделялись дистальные отделы мочеточников. Сигмовидная кишка подтягивалась в рану и, как можно дистальнее, ближе к ректосигмоидальному переходу, по taenialibera вскрывался просвет кишки на протяжении 8-10 см.
Подслизистый слой инфильтрировался 0, 25-0, 5% раствором новокаина. Производился поперечный разрез слизистой оболочки и зажимом с острыми концами (типа " москит" ) формировался подслизистый тоннель длиной 2, 5-3 см. В конце тоннеля зажимом прокалывали боковую стенку кишки, разведением бранш расширялось отверстие, мочеточник захватывался в забрюшинном пространстве и через тоннель извлекался в просвет кишки (рис. 2). После тоннелизации края мочеточника подшивались к краям слизистой оболочки. Аналогично имплантировался и второй мочеточник (рис. 3). В мочеточники устанавливались интубирующие катетеры, которые выводились наружу через прямую кишку. Ретроградно через анус к зоне операции подводился кишечный зонд. Стенка кишки ушивалась 2-х рядным швом. В послеоперационном периоде зонд удалялся на 3-5 сутки при появлении стула. Мочеточниковые катетеры извлекались на 12-14 сутки.
Однако отдалённые результаты после прямой имплантации мочеточников в сигмовидную кишку отметили высокую опасность нарушения уродинамики и развития микробно-воспалительного процесса в почках и мочевых путях.
Из хирургических осложнений чаще всего выявлялась стриктура мочеточника в месте соединения с кишечной стенкой, частота которой достигала 30%.
При уретеросигмостомии смешиваются стерильная моча и фекалии ободочной кишки, поэтому очень серьезной проблемой при инкорпорации мочевых путей в непрерывный желудочно-кишечный тракт является развитие восходящей инфекции.
Продолжительный контакт мочи со слизистой оболочкой сигмовидной кишки вызывают выраженные метаболические изменения в виде гиперхлоремического метаболического ацидоза.
Кроме того, у 5-13% пациентов через 10 и более лет после уретеросигмостомии обнаруживалось развитие опухолевого процесса в сигмовидной кишке.
Эта операция может применяться у детей только в исключительных случаях, когда отведение мочи необходимо, а продолжительность вмешательства должно быть ограничено.
Полярной альтернативой прямой уретеросигмостомии является создание удерживающих мочевых резервуаров из сегментов толстой и тонкой кишки.
Кишечные резервуары для мочи должны длительно предохранять верхние мочевые пути, реально контролируя удержание мочи и ее эвакуацию.
Для того чтобы избежать возникновения перистальтических волн в резервуаре, были предложены методы открытия по противобрыжеечному краю (детубуляризация) и складывания (реконфигурация) кишечной петли, что позволяет либо значительно снизить количество, либо полностью ликвидировать спонтанные сокращения.
“Золотым стандартом“ при создании резервуара для мочи является метод конструирования последнего из детубуляризированного и дважды сложенного участка кишки.
Операция Кока (Cock). Срединная лапаротомия. Изолировался сегмент повздошной кишки на брыжеечной ножке, в 10-15 см от илеоцекального угла, длиной 60-70 см (рис. 4). Кишечный трансплантат рассекался через все слои по противобрыжеечному краю, оставляя с обоих концов по 10-15 см нерассеченной кишки (рис. 5). Один из тубулярных отделов, как правило, это дистальный (афферентный) конец сегмента, зашивался наглухо и в него имплантировались мочеточники. Проксимальный (эфферентный) конец скелетировался на протяжении 4-5 см, стенка его захватывалась изнутри и вворачивалась в просвет кишки. При этом создавалась манжета в виде " чернильницы-непроливайки". Кишечный сегмент складывался в виде двустволки и обе ветви сшивались в продольном направлении (рис. 6). Затем нижний край, образованной площадки, подшивался к верхнему краю, формируя сферическую емкость. Выводная (эфферентная) стома проводилась через брюшную стенку и фиксировалась к коже. Через неё выводились мочеточниковые катетеры и трубка № 16-18F дренировавшая резервуар.
В качестве артифициального мочевого резервуара можно использовать любой сегмент желудочно-кишечного тракта за исключением двенадцатиперстной и тощей кишки.
Операция Манссона (Mansson). Срединная лапаротомия. После мобилизации слепой и восходящей отделов толстой кишки по Кохеру изолировался сегмент, включавший дистальные 15 см подвздошной кишки и всю правую половину ободочной кишки, которую пересекали между правой и средней ободочной артериями. Целостность кишечника восстанавливали с помощью илеотрансверзоанастомоза. Кишечный трансплантат промывался антисептическими растворами и вскрывался вдоль taenia libera до основания слепой кишки. Через баугиниевую заслонку проводился зажим, которым захватывалась стенка подвздошной кишки и инвагинировалась в просвет слепой, образуя ниппель-клапан. Мочеточники имплантировались проксимальнее центра сегмента с использованием антирефлюксной защиты. Верхний край слепо-ободочного сегмента подтягивался к нижнему и сшивался с ним. Участок подвздошной кишки, оставшийся вне резервуара, прводился через брюшную стенку и подшивался к коже. Через кожную стому выводились мочеточниковые интубаторы и трубка № 16-18F дренировавшая резервуар. Самым важным этапом при создании кишечного мочевого резервуара является правильное формирование удерживающей манжеты в афферентном (приводящем) и, особенно, эфферентном (отводящем) коленах.
Наибольшее распространение получили манжеты в виде " чернильницы-непроливайки", образующиеся при вворачивании одного участка кишки в другой.
Манжета должна отвечать двум главным требованиям:
1. Осуществлять адекватную континенцию.
2. Легко, без затруднений пропускать трубку при катетеризации резервуара.
Несмотря на, казалось бы, тщательно отработанную технику формирования инвагинированных кишечных клапанов практически все хирурги отмечают немалое число осложнений, связанных с этим удерживающим механизмом
В настоящее время ещё не обнаружен способ создания удерживающего механизма, который удовлетворял бы всем требованиям. Однако при формировании резервуара из правой половины толстой кишки возможно применение метода, позволившего в несколько раз снизить количество послеоперационных осложнений. Этим методом является аппендикостомия.
Таким образом, в настоящее время одним из перспективных методов лечения детей с тотальным недержанием мочи при нарушении функции дистального отдела толстой кишки и анального сфинктера можно считать формирование артифициального мочевого пузыря из сегмента кишки с запирательным механизмом.
Параллельно с развитием техники конструирования артифициальных мочевых резервуаров многие урологи продолжали поиск более естественных способов удержания и эвакуации мочи при кишечной деривации.
Одним из наиболее распространенных в настоящее время способов уретеросигмостомии с разделением тока мочи и кала является способ создания сигморектального пузыря (MAINZ-pouch-II). Из участков сигмовидной и прямой кишки создается резервуар низкого давления и достаточной емкости.
Операция Майнц-II (MAINZ-pouch-II). Нижнесрединная лапаротомия. В рану выведена сигмовидная кишка и мобилизована дистальнее ректосигмоидального перехода. По taenia libera вскрыт просвет кишки. Длина разреза составила около 10-12 см проксимальнее и дистальнее ректосигмоидальной зоны. Подлиннику разреза сигмовидная кишка сложена в виде буквы " U", перевернутой " вверх ногами" .
Задняя стенка резервуара сформирована соединением внутренних краев рассеченных сигмовидной и прямой кишки при помощи анастомоза " бок в бок" двойным швом: серозно-мышечным и слизисто-слизистым. Мочеточники имплантированы в верхний квадрант задней стенки резервуара. Мочеточники интубированы и катетеры выведены вместе с трубкой, дренирующей прямую кишку. Резервуар фиксируется к передней поверхности мыса промонториума при помощи двух швов. Это позволяет избежать смещения мочевого пузыря и перекручивания мочеточников. Передняя стенка резервуара зашита отдельными узловыми швами, проходящими через все слои.
Операция Майнц-II логически обоснована созданием сферического резервуара в зоне мочеточниково-кишечного соустья, подавляющего высокоамплитудные перистальтические волны толстой кишки, препятствующие нормальному пассажу мочи по верхним мочевым путям, и не сложна в техническом исполнении.
Однако есть и сомнительные стороны в этом методе, а именно прохождение мочи и кала в одном русле. Трудно предположить, чтобы в этом созданном резервуаре не смешивались кал и моча, что увеличвает риск малигнизации. Сами авторы метода советуют ежегодно производить ректальное исследование.
Главным принципом при разработке и внедрении в клиническую практику метода уретероэнтеросигмостомии было полное исключение контакта кишечного содержимого с областью соединения мочевых путей и толстой кишки.
Это оперативное вмешательство разработано в нашей клинике. Идея метода принадлежит акад. Э. А. Степанову.
Суть метода заключается в возможности максимального разделения тока мочи и кала, используя в качестве буфера (демпфера) тонкокишечную вставку с антирефлюксным механизмом между мочевыми путями и толстой кишкой.
Определяющим звеном этой операции является оригинальный способ создания антирефлюксного клапана в тонкотолстокишечном соединении.
Уретероэнтеросигмостомия. Нижнесрединная лапаротомия. В 10-15 см от илеоцекального угла изолировался сегмент подвздошной кишки длиной 8-10 см на брыжеечной ножке. Целостность кишечной трубки восстанавливалась анастомозом " конец в конец". Тонкокишечную вставку располагали изоперистальтически. Затем в неё имплантировались мочеточники. Мочеточниковые интубаторы проводились в просвет кишки и через дистальный конец выводились наружу. Противоположный конец кишечного сегмента ушивался наглухо двухрядными швами.
В 5-7 см от переходной складки брюшины производился поперечный разрез стенки сигмовидной кишки по противобрыжеечному краю длиной 2-3 см. Через прямую кишку проводилась силиконовая или полиуретановая трубка, соответствовавшая внутреннему диаметру тонкокишечного сегмента, и выводится через разрез сигмовидной кишки. Мочеточниковые интубаторы помещались внутрь трубки и протягивались наружу. Трубка через открытый конец тонкокишечного сегмента вставлялась в его просвет на глубину 4-5 см. Толстой нерассасывающейся лигатурой (шелк, полиамид 2-3/0), отступя 0, 5 см от края, кишечный сегмент перевязывался на трубке и вводился через разрез в просвет сигмовидной кишки на глубину 3, 5-4 см. Края разреза сигмовидной кишки подшивались по окружности к тонкокишечному мочевому резервуару 2-х рядным узловыми швами.
В послеоперационном периоде к 4-5 суткам участок кишки над лигатурой некротизировался и отторгался. Оставшаяся часть тонкой кишки выворачивалась и срасталась со слизистой оболочкой сигмовидной кишки, образуя бесшовный анастомоз.
Сформированный ниппель-клапан тонкокишечного мочевого резервуара и является антирефлюксным механизмом, позволяющим свободно оттекать моче из буфера в дистальный отдел толстой кишки и предотвращающим проникновение кишечного содержимого в обратном направлении.
Клиническая проблема малой вместимости мочевого пузыря органического или функционального генеза, сопровождающаяся нарушением уродинамики в верхних мочевых путях и проявляющаяся недержанием мочи, может быть решена с помощью расширяющей цистопластики.
Показанием к увеличению объема мочевого пузыря считается уменьшение его ёмкости менее 80-100 мл, дезадаптацию детрузора, проявляющуюся резким подъёмом внутрипузырного давления и как следствие, неконтролируемым подтеканием мочи.
Какой сегмент кишки более подходит для расширяющей цистопластики определить сложно.
Подвздошную кишку технически проще использовать для увеличения мочевого пузыря, так как она мобильнее и можно изолировать, при необходимости, больший по длине сегмент.
Применение сигмовидной кишки в качестве трансплантата обосновывается общностью иннервации и похожим функционированием с мочевым пузырем.
Энтероцистопластика сегментом подвздошной кишки. Нижняя срединная лапаротомии. На расстоянии не менее 20-25 см от илецекального угла выбирался наиболее подвижный участок подвздошной кишки длиной до 15 см. Этот сегмент кишки изолировался на брыжеечной ножке. Непрерывность подвздошной кишки восстанавливали анастомозом " конец в конец", располагая её кпереди от изолированного сегмента. Кишечный трансплантат после промывания антисептическим раствором с антибиотиками рассекали по противобрыжеечному краю. Рассечённый сегмент складывали в виде перевернутой буквы " U" и прилежащие друг к другу внутренние края сшивали непрерывным швом через все слои кишечной стенки. Далее возможны два варианта создания кишечной надставки мочевого пузыря. При первом варианте кишечный лоскут складывали пополам во фронтальной плоскости и сшивали правый и левый боковые края, образуя купол.
При втором варианте просто сшивали передние края рассечённого лоскута, начиная от верхушки, вворачивающим непрерывным швом, формируя удлиненный цилиндр.
Затем от верхушки мочевого пузыря до средней трети его задней поверхности отделялась брюшина. Детрузор рассекалась в поперечном направлении на максимально возможном протяжении. Мочеточники интубировались через устья и катетеры через проколы стенки мочевого пузыря выводились на кожу. Края кишечного трансплантата и детрузора соединялись непрерывным швом.
Расширяющая сигмоцистопластика. Мобилизовали наиболее подвижную часть сигмовидной кишки. Изолировали на брыжеечной ножке сегмент кишки длиной 10-12 см. Кишечный трансплантат вскрывали по противобрыжеечному краю. Выделяли дистальные отделы мочеточников и отсекали их в месте перехода в детрузор. В задней стенке кишечного лоскута формировали подслизистые тоннели и через неё мочеточники имплантировали по Гудвину с созданием манжеты по Рикарду. Дальнейший ход операции не отличался от энтероцистопластики.
Заканчивая обзор способов хирургической коррекции недержания мочи у детей путем инкорпорации мочевой системы в кишечный сегмент, можно заключить, что кишечная деривация мочи может полноценно заменить или дополнить, утраченные вследствие врожденный пороков или приобретенных заболеваний, функции нижних мочевых путей в плане адекватного накопления и эвакуации мочи. Обязательным условием для оптимального функционирования новой системы является, как можно более полное отграничение тока кала и мочи с создания надежной антирефлюксной защиты как на границе разделения двух сред, так и в месте имплантации мочеточника в кишечную стенку.
|
|
|


