 |
Наиболее оптимальным следует считать следующий алгоритм постановки диагноза.
|
|
|
|
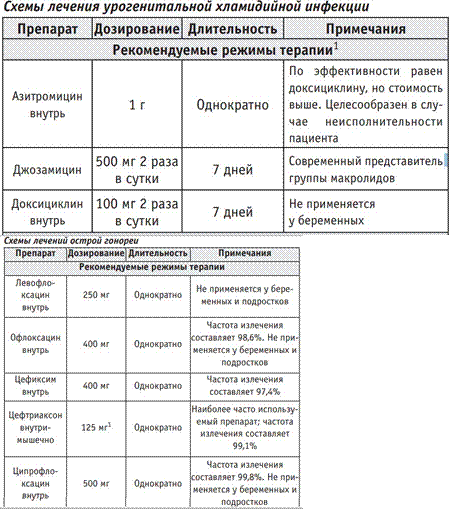
1. Для диагностики хламидийной инфекции предпочтительны ПЦР и ПИФ (НПИФ);
2. мико- и уреаплазм – ПЦР и культуральный метод;
3. герпетической и цитомегаловирусной инфекций – ПЦР и ИФА;
4. трихомониаза – нативный мазок на флору;
5. гонореи – нативный мазок и посев из цервикального канала, уретры, прямой кишки;
6. сифилиса – ИФА;
7. вируса папилломы человека – ПЦР, Digene-test.
К сожалению, основные высокоинформативные методы диагностики не представлены в МЛПУ Нижнего Новгорода и Нижегородской области. А те, которые есть (ПЦР, ИФА, ПИФ, культуральный метод), вынуждены оплачивать сами ☹
Для лечения всех ИППП существуют определенные подходы и принципы:
1. одновременное лечение сопутствующих заболеваний (при смешанной инфекции)
2. комплексное лечение, включающее все виды терапии (этиотропное, патогенетическое, симптоматическое);
3. индивидуальное лечение с учѐ том пола, возраста больного, клинической формы, тяжести патологического процесса, наличия осложнений;
4. соблюдения больными во время и после лечения определѐ нного режима питания, воздержания от половых контактов и физических нагрузок;
5. одновременное лечение половых партнѐ ров больного
 |
Лечение ИППП является частью более обширной программы действий, которая называется «ведение случая заболевания, передаваемого половым путем». Оно включает в себя просвещение (уменьшение последующего риска заражения), в том числе пропаганду использования презервативов.
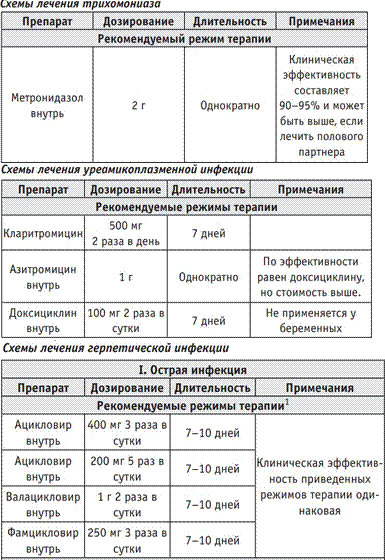
Антибактериальную и противовирусную терапию следует проводить на фоне применения протеолитических ферментных препаратов или системных энзимов, потенцирующих действие антибиотиков. Наиболее часто в клинической практике используются: вобэнзим, лидаза
|
|
|
После проведенного лечения пациенткам рекомендовано назначать э убиотики для нормализации влагалищной биоты.
При наличии у пациентки с ВПЧ кондилом применяются различные виды деструктивного лечения – механическое разрушение: физические методы (криодеструкция, лазерокоагуляция, диатермокоагуляция, радиоволновая терапия, электрохирургическое иссечение); прижигание кондилом химическими веществами («Солкодерм»); применение цитостатических лекарственных средств (подофиллотоксин, фторурацил) на фоне противовирусной терапии обоих половых партнеров.
Критерием излеченности:
1. урогенитального микоплазмоза является отсутствие возбудителя заболевания при повторных культуральных исследованиях в течение 3 месяцев после окончания курса лечения
2. хламидийной инфекции является культуральное исследование методом флюоресцентности через 10–14 дней после лечения и прямой иммунофлюоресцентный тест через 3–4 недели после лечения (ранее могут быть ложноположительные ответы из-за остатков нежизнеспособных микроорганизмов). При обнаружении хламидийной инфекции после лечения обязательно назначают повторный курс. Затем в течение 3 месяцев ведется диспансерное наблюдение с ежемесячным контролем анализов.
3. гонореи определяется отсутствие гонококка в выделениях и установление того, что женщина не может быть источником заражения. Критерием излеченности является отрицательный результат бактериоскопического обследования после провокаций в течение 3 менструальных циклов
4. трихомониаза необходимо различать этиологическое и клиническое выздоровление. Под этиологическим выздоровлением подразумевается стойкое исчезновение T. vaginalis из мочеполовых путей пациента после проведѐ нной терапии, которое подтверждается при микроскопии, культуральным методом и ПЦР. Первые контрольные исследования у женщин проводят через 7–8 дней после окончания антитрихомонадного лечения. В дальнейшем обследование проводится в течение трѐ х менструальных циклов. Лабораторный контроль осуществляется непосредственно перед менструацией или через 1–2 дня после еѐ окончания. Материал для исследования следует брать из всех возможных очагов поражения. Больные считаются этиологически излеченными, когда после окончания комплексного лечения при неоднократных повторных обследованиях не удаѐ тся обнаружить трихомонады у женщин в течение 2–3 месяцев. Отсутствие полного регресса симптомов заболевания при этиологическом излечении трихомониаза скорее всего свидетельствует о наличии других инфекций, передаваемых половым путѐ м, или об активизации условно-патогенной флоры урогенитального тракта, ассоциированных с трихомонадами.
|
|
|

Воспалительные заболевания септической этиологии — патологические процессы, вызываемые гноеродной (аэробной и анаэробной) инфекцией.
Основными возбудителями являются стафилококки, стрептококки, кишечная палочка (аэробы), а также возбудитель газовой гангрены и некоторые другие анаэробные бактерии.
Как правило, возникают при нарушении целости тканей (после абортов, родов и т. д. ). Иногда эти процессы развиваются вследствие аппендицита или других воспалительных заболеваний органов брюшной полости.
Наиболее характерны следующие формы:
· метроэндометрит,
· метрит,
· сальпингоофорит,
· пельвиоперитонит,
· параметрит.
Указанные заболевания могут иметь острое и хроническое течение. При неблагоприятных условиях возможно возникновение генерализованной инфекции (сепсис).
1. Метроэндометрит — воспаление слизистого и мышечного слоев матки. Острый метроэндометрит характеризуется болями внизу живота, повышением температуры, гнойными или гнойно-кровянистыми выделениями из матки.
При исследовании определяется болезненная, увеличенная матка мягковатой консистенции.
2. Метрит — воспаление всех слоев матки. Развивается при прогрессировании метроэндометрита; часто служит проявлением генерализованной септической инфекции.
|
|
|
Клиника метрита напоминает метроэндометрит, но носит более тяжелый характер и часто сопровождается пельвиоперитонитом.
3. Параметрит — воспаление околоматочной клетчатки. Чаще всего наблюдается после родов, абортов и других вмешательств (зондирование, расширение канала шейки матки).
При боковом параметрите инфильтрат располагается рядом с маткой и доходит до костной стенки таза. Боковой свод соответствующей стороны сглажен. Консистенция инфильтрата плотная, при нагноении определяется флюктуация. В острой стадии характерны боли, повышение температуры, озноб, учащение пульса, нарушение аппетита и сна. Могут быть дизурические явления, запоры, нарушения менструации.
При нагноении инфильтрата клиническая картина характерна для гнойных процессов.
4. Пельвиоперитонит — воспаление брюшины малого таза. Характеризуется острыми болями в животе, тошнотой, рвотой, вздутием живота, задержкой стула и газов, повышением температуры, учащением пульса. Язык сухой, обложен. При пальпации живота отмечается напряжение мышц передней брюшной стенки в нижнем отделе, положительный симптом Шеткина — Блюмберга.
При исследовании крови — ускорение СОЭ, лейкоцитоз, сдвиг лейкоцитарной формулы влево.
При стертом течении возможны малая выраженность симптомов, отсутствие некоторых из них. Это часто затрудняет диагностику.
При пельвиоперитоните иногда скапливается гной в дугласовом кармане. Абсцесс может самопроизвольно вскрыться во влагалище или прямую кишку.
Большое значение имеет влагалищное исследование, при котором отмечается выпячивание заднего свода экссудатом.
Больные пельвиоперитонитом нуждаются в особом наблюдении в связи с возможностью перехода пельвиоперитонита в разлитой перитонит, при котором необходима операция.
5. Сальпингоофорит — воспаление придатков матки. Изолированное поражение трубы или яичника наблюдается крайне редко, обычно воспалительный процесс захватывает и трубу, и яичник, часто распространяясь на тазовую брюшину.
|
|
|
В острой стадии возникают боли внизу живота, рвота, повышение температуры. Может быть нарушение менструального цикла (мено- и метроррагия ).
При влагалищном исследовании пальпируются увеличенные болезненные придатки матки (с одной или с двух сторон); из-за резкой болезненности иногда не удается четко определить их границы.
При исследовании крови — лейкоцитоз, повышенная СОЭ, сдвиг лейкоцитарной формулы влево. Процесс может сопровождаться пельвиоперитонитом.
В подострой стадии температура снижается, уменьшаются боли, улучшается общее состояние, нормализуется кровь. Заболевание не всегда заканчивается выздоровлением.
Определенную роль при постановке диагноза играют данные бактериологического исследования мазков из влагалища, шейки матки и уретры.
Принципы диагностики
В связи с широким диапазоном симптомов и признаков, неспецифичностью и стертой клинической картиной заболевания простая в принципе диагностика ВЗОМТ иногда представляет значительные трудности.
Для выявления ВЗОМТ выделяют минимальные, дополнительные и опре- деляющие критерии диагностики.
Минимальные критерии ВЗОМТ:
· болезненность в области придатков;
· болезненность при тракциях шейки матки;
· болезненность при пальпации в нижней части живота.
Дополнительные критерии ВЗОМТ — признаки, повышающие точность диагноза и дифференциальной диагностики:
· лейкоцитоз, изменение лейкоцитарной формулы, повышение скорости оседания эритроцитов (СОЭ) и уровня С-реактивного белка (СРБ);
· температура тела выше 38 °С;
· патологические выделения (бели) из половых путей;
· подтверждение инфицирования гонококками, трихомонадами, хлами- диями с помощью лабораторных методов.
Определяющие критерии ВЗОМТ обеспечивают наиболее точную диагностику и включают в себя следующие диагностические мероприятия:
· биопсию эндометрия с гистологическим подтверждением эндометрита (для верификации хронического процесса);
· УЗИ трансвагинальным доступом или МРТ для выявления утолщения маточных труб, наличия в них жидкости, тубоовариальных гнойных образований, допплерометрические признаки гиперемии органов малого таза;
· лапароскопию (воспалительные изменения серозного покрова тазовых органов, утолщение маточных труб, тубоовариальное образование и др. ).
|
|
|
Ни один инструментальный или лабораторный метод исследования не является универсальным, поэтому обследование должно быть комплексным.
При диагностике воспалительного процесса органов малого таза оценивают общее состояние больной (температуру тела, цвет кожных покровов, язык, пульс), состояние внутренних органов (ЧСС, АД, пальпация и перкуссия живота).
После этого проводят специальное гинекологическое обследование.
При осмотре наружных половых органов выявляют возможные признаки воспаления наружного отверстия мочеиспускательного канала, парауретральных желез, выводных протоков бартолиновых желез.
С помощью зеркал оценивают состояние слизистой оболочки влагалища, характер и количество выделений, визуализируют анатомические особенности влагалища, шейки матки и цервикального канала.
Для пациенток с ВЗОМТ характерны проявления вагиноза или вагинита, цервицит, а также старые разрывы влагалища, шейки матки, промежности. Следует обращать внимание на характер и количество белей и признаки, которые могут указывать на заражение ИППП, требующего лабораторного подтверждения. Визуальные изменения подтверждают данными кольпоскопии.
При двуручном влагалищно-брюшностеночном исследовании обращают внимание на консистенцию и болезненность при смещении шейки матки. С позиции возможного инфекционно-воспалительного поражения определяют положение, величину, подвижность, консистенцию и болезненность матки и
придатков, отношение их друг к другу и к окружающим органам и тканям, а также локализацию процесса оболочки сводов, глубину сводов, состояние крестцово- маточных связок; характер и количество выделений. У девочек выполняют только ректальное исследование.
Лапароскопию с диагностической и лечебной целью проводят при вос- палительном процессе придатков матки, пельвиоперитоните и перитоните. Экссудат брюшной полости, полученный при пункции или при лапароскопии, направляют на бактериоскопическое и бактериологическое исследования.
У каждой больной ВЗОМТ в обязательном порядке берут отделяемое мочеполовых органов (из уретры, цервикального канала, заднего свода влагалища) и материал из прямой кишки для микробиологического исследования микрофлоры и определяют чувствительность выделенной микрофлоры к антибиотикам. Методом ПУР должны быть верифицированы инфекции, вызванные C. trahomatis,
M. genetalis (Приказ № 572н Минздрава России).
|
|
|


